Высокое сечение мочевого пузыря
Содержание статьи
51.Высокое сечение мочевого пузыря.
Нередко при различных патологических процессах (камни, инородные тела, травма уретры, аденома предстательной железы и пр.) возникает необходимость вскрыть мочевой пузырь. В одних случаях в конце операции мочевой пузырь зашивают наглухо (эпицистотомия), в других — для отведения мочи в нем оставляют дренажную трубку (эпицистостомия).
Техника операции.Предварительно мочевой пузырь заполняют кислородом. Больного укладывают на спину с приподнятым тазом. Разрезом длиной 10-12 см по средней линии живота от лобка по направлению к пупку рассекают кожу, подкожную клетчатку и апоневроз. Прямые и пирамидальные мышцы живота тупо разводят в стороны и вскрывают предпузырную клетчатку. Тупфером отодвигают к верхушке жировую клетчатку с переходной складкой брюшины.
Для более щадящего и удобного отодвигания складки брюшины следует пересечь поперечную фасцию. На передне-верхнюю стенку мочевого пузыря, не прокалывая слизистой оболочки, накладывают две держалки. Держалки слегка подтягивают и между ними вскрывают стенку пузыря. Рану расширяют и проводят соответствующую манипуляцию. Если нет необходимости оставлять дренажную трубку, на рану мочевого пузыря в два яруса накладывают узловые кетгутовые швы, не захватывая слизистую и послойно зашивают рану брюшной стенки. В нижний угол раны вводят резиновую полоску. При необходимости обеспечить отток мочи через стому мочевого пузыря в пузырь вставляют резиновую трубку, вокруг которой рану зашивают узловыми швами в два этажа. Рану брюшной стенки послойно зашивают наглухо до дренажа. Дренажную трубку фиксируют к коже.
52.Пункция суставов — тазобедренного, коленного, плечевого, локтевого.
Пункция тазобедренного сустава
Пункция тазобедренного сустава может быть затруднена выраженной деформацией или кокс-артрозом. Пункция может производиться подиагностическим причинамили с целью введения в сустав медикаментов или контрастного вещества. В настоящее время пункция тазобедренного сустава облегчается применением усилительного экрана. Пациент помещается на экстензионный стол, на телевизионном экране можно проследить за ходом пункционной иглы. Таким образом игла может быть введена в тазобедренный сустав даже тогда, когда видимая на рентгеновском снимке щель между головкой бедренной кости и суставной впадиной узкая. Тазобедренный сустав может быть пунктирован спереди, сбоку, а у детей также и сзади. Усилительный экран облегчает пункцию спереди и сбоку.
Припункции тазобедедренного сустава спереди,определяя место прокола, следует помнить, что под паховой связкой определяется пульсация бедренной артерии. Латерально от нее на расстоянии в 1смкожа обрабатывается, покрывается салфеткой, и под местной анестезией производится прокол в глубину толстой иглой в сагиттальном направлении. Когда кончик иглы достиг кости, его положение проверяется при помощи усилительного экрана. Как правило, кончик иглы наталкивается на переднюю поверхность головки бедренной кости. Если кончик иглы находится проксимально или дистально от сустава, то место прокола корригируется. В норме сустав содержит несколько миллилитров суставной жидкости. При патологических условиях насасывается эксудат, кровь или гной. Взятая из сустава жидкость исследуется бактериологически.
Пункция коленного сустава
Пункция коленного сустава производится после повреждения или при воспалении для определения невыясненного происхождения эксудата в коленном суставе. Пункция производится уверхнего края коленной чашечки латерально или медиально. После обработки кожи, закрытия ее стерильным бельем и анестезии толстой иглой осуществляется прокол сустава. По причинам асептики рекомендуется произвести пункцию после небольшого разреза кожи острым скальпелем, так как таким образом можно избежать попадания инфекции с кожи в сустав. Когда кончик иглы достигает кости, можно при помощи шприца, соединенного с иглой, отсосать жидкость из сустава.
Если проводится опорожнение гемартроза, то можно осторожным давлением на область коленной чашечки оптимально отсосать находящуюся в суставе жидкость. После этого на 24 часа накладывается давящая повязка, состоящая из слоя резиновой губки и эластической повязки.
Соседние файлы в папке оперативка от хасана
- #
- #
- #
- #
- #
- #
- #
Источник
ЦИСТОТОМИЯ
Цистотомия (греческий kystis мочевой пузырь + tome разрез, рассечение; синоним сечение мочевого пузыря) — операция вскрытия полости мочевого пузыря.
Цистотомию применяют при удалении инородных тел, главным образом камней мочевого пузыря. Цистотомия является обязательным этапом каждой операции, сопровождающейся вскрытием полости мочевого пузыря,- цистостомии (см.), резекции мочевого пузыря (см. Мочевой пузырь, операции), уретероцистонеостомии (см.), чреспузырной аденомэктомии (см. Аденома предстательной железы) и др.
Цистотомия — одна из древнейших операций, применявшаяся для удаления камней. Впервые упоминается в древнеиндийском медицинском трактате Аюрведе (см.). Первое подробное описание промежностного камнесечения было сделано А. Цельсом. В 16 веке Романи (G. Romani) и его ученики усовершенствовали методику операции. При промежностном камнесечении неизбежно травмировались уретра и шейка мочевого пузыря, что нередко приводило к недержанию мочи (см.) и мочевым затекам (см. Мочевой затек). Л. Дран (H. F. Le Dran) в 18 в. предложил боковое промежностное сечение мочевого пузыря, позволившее избежать описанных осложнений.
В настоящее время наиболее распространенной является надлонная внебрюшинная цистотомия (эпицистотомия, высокое сечение мочевого пузыря, sectio alta). Операцию выполняют под местной или эпидуральной анестезией, а также под наркозом. Положение больного на спине с приподнятым тазом; перед операцией в мочевой пузырь вводят катетер.
Разрез кожи длиной 6-8 см проводят по средней линии над лобком. Рассекают подкожную клетчатку и переднюю стенку влагалища прямых мышц живота; прямые мышцы живота по средней линии раздвигают, поперечную фасцию надсекают в поперечном направлении. В мочевой пузырь по катетеру вводят 250-300 мл кислорода или стерильной жидкости; наполненный мочевой пузырь выступает над лобком и при пальпации отчетливо определяется в глубине раны. Раздвигают края раны и вскрывают предпузырную клетчатку. Тупым путем отодвигают переходную складку брюшины вверх и обнажают переднюю стенку мочевого пузыря, на которую накладывают два шва-держалки. По катетеру опорожняют мочевой пузырь. Стенку мочевого пузыря приподнимают с помощью швов-держалок и рассекают ее в поперечном направлении. После завершения операции рану мочевого пузыря ушивают двухрядным кетгутовым швом в два яруса. Околопузырную клетчатку дренируют с помощью резинового выпускника (см. Дренирование). Рану передней брюшной стенки ушивают послойно наглухо. При необходимости дренирования мочевого пузыря операцию заканчивают наложением надлобкового свища (см. Цистостомия).
Выпускник из околопузырной клетчатки удаляют на следующий день после операции. Рекомендуют раннее вставание и активизацию больного; это способствует восстановлению уродинамики и предупреждает возникновение пузырно-мочеточникового рефлюкса (см.) и развитие восходящего пиелонефрита (см.). Мочу отводят с помощью постоянного катетера или катетеризации мочевого пузыря в течение 8- 10 дней (см. Катетеризация мочевых путей), а при наличии надлобкового свища — через дренажную трубку. Проводят антибактериальную терапию.
Чрезбрюшинную цистотомию проводят при повторных операциях и при раке мочевого пузыря. Для ее осуществления после нижнесрединной лапаротомии (см.) петли кишечника отводят кверху, брюшную полость отграничивают марлевыми салфетками. После отделения брюшины от стенки мочевого пузыря последнюю рассекают между двумя швами-держалками. Завершая операцию, дренируют пузырь и ушивают его рану, после чего брюшную стенку зашивают послойно наглухо.
В послеоперационном периоде возможны расхождение швов, мочевые затеки, нагноение раны. При соблюдении техники операции осложнений, как правило, не наблюдается.
Библиогр.: См. библиогр. к ст. Цистостомия.
В. В. Борисов.
Источник: Большая Медицинская Энциклопедия (БМЭ), под редакцией Петровского Б.В., 3-е издание
Рекомендуемые статьи
Источник
КАМНЕСЕЧЕНИЕ
КАМНЕСЕЧЕНИЕ (lithotomia) — оперативное вскрытие мочевого пузыря для удаления из него камней.
Эта операция известна с древности. А. Цельс в первой половине 1 в. впервые подробно описал промежностное камнесечение, к-рое стали называть способом Цельса. Больному в положении на спине с приведенными к животу и максимально разведенными коленями оператор вводил указательный и средний пальцы левой руки в прямую кишку, нащупывал камень в пузыре и прижимал его к промежности. После этого полулунным разрезом между мошонкой и задним проходом обнажалась, а затем по средней линии рассекалась шейка мочевого пузыря. Камень извлекался через операционную рану. Наряду со срединным рассечением проксимальной части уретры и шейки мочевого пузыря при промежностном доступе предлагалось боковое, двустороннее боковое сечение и прямокишечно-пузырный доступ. Высокое надлобковое сечение мочевого пузыря с целью удаления камня (sectio alta) впервые произвел в 1474 г. Калло (J. Callot), а в России К. Н. Грум-Гржимайло (1823).
Н. П. Венедиктов с 1767 г. произвел св. 4 тыс. промежностных Камнесечений. В 1887 т. Н. В. Склифосовским была высказана идея о возможности удаления камней путем сечения внутрибрюшинного отдела мочевого пузыря. Через год Ридигер (L. Rydygier) успешно произвел такую операцию.
Показания и противопоказания
Показания: большие камни мочевого пузыря, которые невозможно раздробить (см. Камнедробление); камни, сопровождающиеся выраженным воспалением мочевого пузыря, предстательной железы, уретры и наружных половых органов; камни, осложняющие аденому предстательной железы III стадии; камни, образовавшиеся на инородных телах мочевого пузыря или расположенные в его дивертикуле. Посредством К. могут быть удалены любые камни мочевого пузыря. Если камни мочевого пузыря вызывают острую задержку мочи, кровотечение или являются источником уросепсиса, то показано экстренное Камнесечение.
Операция Камнесечения противопоказана в случаях, когда по общему состоянию или вследствие других тяжелых заболеваний больной не в состоянии ее перенести.
Предоперационная подготовка включает промывание мочевого пузыря антисептическими р-рами в течение 3-5 дней, если моча инфицированная, определение чувствительности флоры мочи к антибиотикам и обычные гиг. мероприятия накануне операции.
Методика
Операцию проводят под местной анестезией в сочетании с медикаментозной подготовкой, под наркозом, спинномозговой или перидуральной анестезией.
Наиболее распространенным способом оперативного вмешательства при камнях мочевого пузыря является надлобковое внебрюшинное К. Чрезбрюшинное и подбрюшинное К. применяют крайне редко, а промежностное не применяют.
Надлобковое внебрюшинное камнесечение. На операционном столе больного укладывают в положении Тренделенбурга (см. Тренделенбурга положение). В мочевой пузырь по резиновому катетеру вводят 200-300 мл антисептического р-ра, после чего катетер перекрывают зажимом. Некоторые хирурги заполняют пузырь кислородом.
Схематическое изображение некоторых этапов операции камнесечения: а — отслоение предпузырной клетчатки со складкой брюшины; б — продольное рассечение стенки мочевого пузыря между держалками; в — ушивание двухрядным швом стенки мочевого пузыря, в просвет которого вставлен дренаж; г — положение надлобкового дренажа в просвете мочевого пузыря при высоком сечении; 1 — стенка мочевого пузыря; 2 — держалки на стенке мочевого пузыря; 3 — двухрядный шов; 4 — дренаж; 5 — полость мочевого пузыря.
Кожный разрез длиной 6-8 см проводят по средней линии живота от лобка к пупку. Послойно разрезают кожу, подкожную клетчатку, апоневроз. Прямые и пирамидальные мышцы раздвигают тупым путем. Предпузырную клетчатку марлевой салфеткой или шариком на зажиме после поперечного надсечения вместе со складкой брюшины отслаивают кверху и удерживают в этом положении (рис., а). Отделять стенку мочевого пузыря от лобковых костей нельзя. На стенку пузыря у его верхушки накладывают две шелковые держалки на расстоянии 2 см друг от друга. Снимают зажим с катетера и промывную жидкость или кислород ив пузыря выпускают. Между держалками продольно рассекают стенку мочевого пузыря (рис., б); разрез должен соответствовать размерам камня. Если предполагают произвести поперечный разрез стенки пузыря, то держалки следует накладывать у его верхушки, но продольно кожному разрезу. Выбор направления разреза стенки пузыря (продольный, поперечный, косой) зависит от расположения сосудов, к-рое на внутренней стенке определяют при цистоскопии, а на наружной — во время операции. Камень из пузыря удаляют щипцами, ложками, окончатыми зажимами и т. п. После удаления камня пузырь ушивают двухрядными кетгутовыми швами наглухо (рис., в). При выраженной подкожной жировой клетчатке или большом разрезе мочевого пузыря в нижний угол раны на 1-е сут. вставляют резиновый выпускник. Если стенка мочевого пузыря истончена, при умеренном воспалении слизистой оболочки и большом разрезе пузыря целесообразно на 1-2 сут. поставить в него постоянный катетер. При гнойном цистите, атоничном мочевом пузыре, а также после экстренного удаления камней и тяжелом общем состоянии больного целесообразно закончить операцию надлобковым дренированием мочевого пузыря (рис., г).
Наиболее частые ошибки надлобкового внебрюшинного К.: отслоение пузыря от лобковых костей; разрез стенки пузыря у симфиза, а не у верхушки; недостаточная ревизия полости мочевого пузыря; фиксация мочепузырного дренажа у лобковых костей, а не у верхушки пузыря. Редкой, но наиболее грозной ошибкой, если она не замечена, является повреждение брюшины.
Подбрюшинное камнесечение. Его особенностью является то, что брюшную складку отслаивают от пузыря настолько, чтобы можно было вскрыть пузырь в месте, отслоенном от брюшины. После удаления камня и ушивания пузыря место разреза вновь покрывается брюшиной.
Чрезбрюшинное камнесечение. Брюшную стенку рассекают по средней линии над лобком. Париетальную брюшину рассекают не доходя на 2-3 см до переходной складки. На верхушку пузыря над камнем в продольном направлении накладывают две держалки. Между ними в поперечном направлении рассекают верхушку пузыря. Камень удаляют, а верхушку пузыря держалками удерживают над раной. Затем производят ревизию полости мочевого пузыря. На рану пузыря накладывают первый ряд узловатых кетгутовых швов, проходящих через серозно-мышечный слой. Второй ряд швов (серо-серозный) накладывают непрерывным шелком. Рану брюшной стенки послойно ушивают. Если пузырь был инфицирован или после операции у больного нарушено мочеиспускание, то на 2-3 дня оставляют постоянный катетер.
Осложнения
Нагноение раны, расхождение краев раны, образование мочепузырного свища (см. Мочевой пузырь), мочевого затека (см.), перитонита (см.), остеита лобковых костей.
Послеоперационный период
Независимо от оперативного доступа после К. необходимо продолжить противовоспалительное лечение, наблюдать за регулярностью мочеиспускания и суточным диурезом, за функцией кишечника, состоянием раны.
Исходы после К. удовлетворительные. Рецидивы камнеобразования наблюдаются чаще всего при аденоме предстательной железы (см.) и неврогенном мочевом пузыре соответственно до 25 и 40% случаев.
Летальность после К. менее 0,5%.
См. также Камнедробление.
Библиография: Оденов Б. С. Клиническое обоснование чрезбрюшинного камнесечения, М., 1963, библиогр.; Руководство по клинической урологии, под ред. А. Я. Пытеля, с. 62 и др., М., 1970; Склифосовский Н. В. Шов мочевого пузыря при надлобковом сечении, Труды 2-го съезда рус. врач., т. 1, с. 1, М., 1887; Цулукидзе А. П. Основы урологической хирургии, с. 253, Тбилиси, 1962; Mayor G. u. Zingg E. J. Urologische Operationen, S. 234, Stuttgart, 1973, Bibliogr.; Urolithiasis re, ed. by H. Pleisch a. o., N. Y., 1976, bibliogr.; Urologische Operationslehre, hrsg. v. G. W. Heise u. E. Hienzsch, S. 127, Lpz., 1970, Bibliogr.
И. П. Шевцов.
Источник
Лапароцентез
Лапароцентез проводят с диагностической или лечебной целью. Предпочтительное место пункции — ниже пупка по средней линии живота, если в этой области нет операционных рубцов. В сомнительных случаях пункцию проводят под контролем УЗИ. Во время процедуры больной должен сидеть. Кожу обрабатывают антисептическим раствором и драпируют стерильной тканью. Халат, шапочка, маска и перчатки обязательны. В продаже имеются готовые наборы для лапароцентеза, которые значительно ускоряют процедуру. Кожу и фасции инфильтрируют анестетиком и вводят иглу-катетер в брюшную полость. Игла должна пересечь фасцию под острым углом, это ускоряет закрытие раны. Удостоверившись, что через иглу свободно поступает асцитическая жидкость, иглу со шприцем удаляют, катетер закрепляют и подсоединяют к отсосу. После окончания процедуры катетер удаляют, а место пункции закрывают лейкопластырем
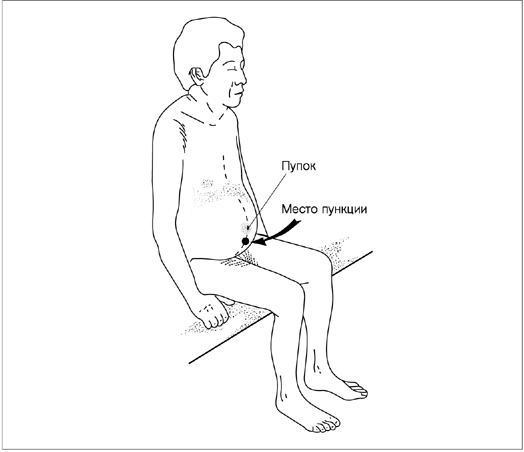
Рисунок 29
Диагностика и неотложная хирургия при заболеваниях и травмах органов малого таза.
Пункция мочевого пузыря
Техника пункции. По средней линии живота, выше симфиза на 2 см, вкалывают на глубину 4-6 см длинную тонкую иглу с насаженной на нее резиновой трубкой (рис). При наполненном мочевом пузыре брюшинная складка стоит высоко, что позволяет пунктировать мочевой пузырь внебрюшинно. Для ускорения эвакуации мочи можно применить шприц Жане.
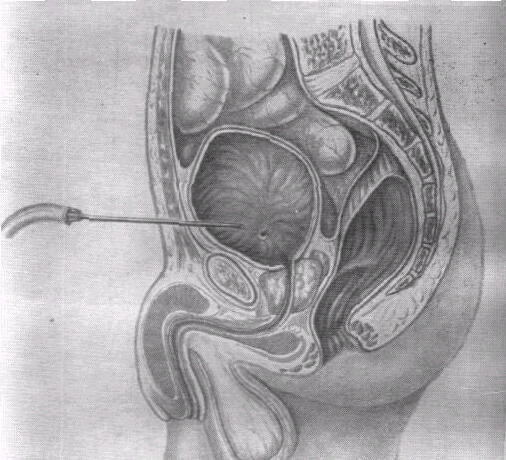
Рисунок 30 Схема пункции мочевого пузыря
Высокое сечение мочевого пузыря и надлобковый свищ
Показания: затруднение оттока мочи при ранении уретры, разрывы задней уретры, разрывы и ранения мочевого пузыря, повреждения спинного мозга с расстройством функциитазовых органов.
Обезболивание: местное или наркоз. Положение больного: на спине, с приподнятым тазом. Техника операции. Разрезом по средней линии от лонного сочленения кверху на 8-10 см послойно рассекают: кожу, подкожную клетчатку и белую линию живота. Прямые и пирамидальные мышцы расслаивают тупым путем, после чего становится видной предпузырная жировая клетчатка. Последнюю осторожно марлевым тампоном или пальцем отслаивают кверху. При этом обнаруживается переходная складка брюшины, которую также отодвигают вверх. Обнажается внебрюшинная часть передней стопки мочевого пузыря. Ее распознают по характерной розовой окраске, по грубоволокнистому характеру мышцы и по наличию на ее поверхности продольно идущих вен. Пустой пузырь (при ранах и разрывах его) бывает трудно обнаружить. Для облегчения ориентировки вводят металлический катетер или буж и приподнимают клювом инструмента переднюю стенку пузыря.
Последнюю у верхушки прошивают двумя толстыми шелковыми швами, наложенными друг на друга па расстоянии 2 см, и подтягивают ее в рану. Отграничивают операционное поле марлевыми салфетками. Проколом остроконечного скальпеля вскрывают мочевой пузырь (рис. а, б) и тотчас в отверстие вводят толстостенную резиновую или хлорвиниловую трубку диаметром 0,6-0,8 см с боковым отверстием на глубину 3-4 см. Выпустив мочу, расширяют рану до 5-6 см и осматривают стенку пузыря изнутри. Обнаруженные внебрюшинные раны задней стенки зашивают
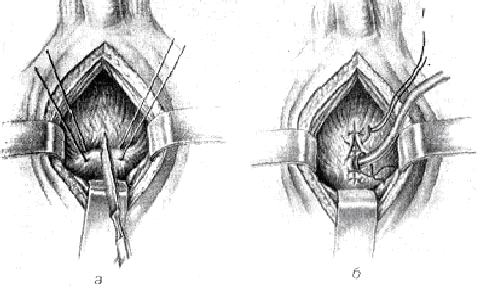
Рисунок 31 Надлобковый свищ мочевого пузыря а-техника вскрытия пузыря между держалками, б-введение и фиксация трубки.
изнутри без слизистой двухрядными швами (второй ряд — кетгут). Раны передней и боковых стенок зашивают снаружи, также двухрядными швами. Раны, недоступные для наложения швов, оставляют незашитыми. При повреждении уретры через внутреннее отверстие мочеиспускательного канала следует попытаться установить катетер a demeuere. Разрез стенки мочевого пузыря (как и раны ее) зашивают узловыми швами в два ряда, при этом слизистая в швы не захватывается.
Дренаж фиксируется к стенке пузыря одним узловым кетгутовым швом. Затем несколькими швами, не прокалывая слизистую, пузырь в области разреза подшивают к мышцам брюшной стенки. Редкими швами сшивают мышцы, апоневроз, кожу.
Дренажная трубка дополнительно фиксируется к коже двумя лигатурами, завязанными вокруг нее. Свободный конец дренажа соединяется с дополнительной резиновой трубкой, конец которой опускается в бутылку (сифонный дренаж).
Во избежание мочевых затеков в предпузырное пространство следует ввести трубку, а при незашитой внебрюшинной ране пузыря — резиновый или хлорвиниловый дренаж с дополнительным дренированием таза по способу Буяльского — Мэк-Уортера.
Внутрибрюшинные раны мочевого пузыря обязательно зашивают со стороны брюшной полости (с ревизией ее) двухэтажным швом с перитонизацией. Далее накладывают надлобковый свищ по общим правилам.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник