Возбуждаюсь когда мочевой пузырь полный
Содержание статьи
Урофилия
Материал из S Class Wiki
Урофилия (также «золотой дождь», англ. «urolagnia») — сексуальное расстройство, при котором сексуальное удовольствие ассоциируется с желанием осуществить акт мочеиспускания на полового партнера, или с актом мочеиспускания полового партнера на урофила. Урофилия может встречаться в лиц обоих полов.
Особенности урофилии
При урофилии возможно осуществление акта мочеиспускания на тело партнера или в область ротовой полости (удовольствие от употребления мочи именуется урофагией). Другие вариации урофилии включают возбуждение от процесса мочеиспускания, или от наблюдения за тем, как другой человек мочится в штаны, нижнее белье или в кровать.
Определенные формы урофилии заключаются в возникновении сексуального возбуждения от запаха мочи, исходящего от пропитанной ею одежды или частей тела. В некоторых лиц урофилия может сочетаться с фетишистской страстью к подгузникам и/или с парафилическим инфантилизмом. Иногда урофилы могут возбуждаться от полного мочевого пузыря и позывов к мочеиспусканию или испытывать сексуальное влечение к лицу, которое испытывает боль или дискомфорт в мочевом пузыре (т.е. проявляются садомазохистские наклонности). В некоторых случаях урофилия комбинируется с особенной техникой мастурбации — введением в мочеиспускательный канал (уретру) посторонних предметов с целью сексуальной стимуляции.
Разновидности урофилии
Существуют следующие разновидности урофилии:
- смачивание одежды мочой — вид урофилии, который заключается в возникновении сексуального возбуждения от смачивания мочой собственной одежды (существуют также предпочтения в отношении типа одежды) или от наблюдения за другим лицом, совершающим подобные действия. Обычно урофил предпочитает мочиться таким образом, чтобы моча стекала по его ногам (или другим участкам тела) и впитывалась в кожу. Моча, стекающая по телу, вызывает приятные расслабляющие ощущения. Некоторые особи возбуждаются, рассказывая другим лицам о том, как они потеряли контроль и мочились в одежду;
- урофилия при эксгибиционизме — сексуальное возбуждение от смачивания себя мочой перед другими лицами. Практикующие данный вид урофилии осуществляют указанные действия в общественных местах, таких как торговый центр или парк. Некоторые урофилы намеренно создают ситуации, при которых третьи лица могут увидеть их мокрую одежду;
- мочеиспускание в область ротовой полости (human urinal) — тип урофилии, который используется в БДСМ-практике, чтобы «наказать» или же «наградить» партнера. Обычно женщине (сабмиссиву) строго запрещается размещать половые губы непосредственно над телом доминанта, поэтому она разбрызгивает мочу на его лицо, волосы и тело. Другой способ (касается мужчин-доминантов) заключается в помещении головки полового члена в рот женщины, при этом последняя пьет мочу при мочеиспускании;
- омораси (omorashi) — вид урофилии, распространенный преимущественно в Японии, заключается в наполнении мочой мочевого пузыря полностью, пока не начнутся выраженные позывы к мочеиспусканию, или в наблюдении за другим человеком, который имеет настоятельную необходимость помочиться. Данный тип урофилии, как правило, имеет свои корни в детских воспоминаниях о позывах к мочеиспусканию и наблюдениях за другими детьми. Сексуальное возбуждение может возникнуть при виде характерных движений тела или выражения лица человека, задерживающего мочу в организме. Иногда оно усиливается когда другой человек говорит о необходимости помочиться;
- пуссинг (pussing) — деятельность сговорившейся пары, при которой мужчина-партнер наблюдает за женщиной, которая мочится в общественном месте, как правило, в туалете кафе, ресторана, театра, офиса, клуба и т.п. При этом женщина должна оставаться незамеченной третьими лицами. Стратегии и тактики, которые используются для проникновения одного из партнеров в туалет и из него втайне от других лиц столь же важны, или почти так же важны, как и само мочеиспускание. Эта форма урофилии может осуществляться сама по себе или в качестве прелюдии к половому акту;
- урофилия при вуайеризме — тайное наблюдение за другим человеком, который мочится, или видеосъемка при помощи скрытой камеры. Такие урофилы-вуайеристы могут скрываться в местах, в которых люди обычно осуществляют акты мочеиспускания;
- другие виды урофилии — мочеиспускание в анус, во влагалище, на частные автомобили, с высокого здания на головы прохожих.
Распространенность урофилии
Исследовательница Дженнифер Ева Рехор из Университета Сан-Франциско указывает, что данные об отклонениях сексуального поведения, как правило, не дают полного представления о распространенности этих патологий, поскольку собираются по уголовным и клиническим случаям. Поведение, которое не фигурирует ни в уголовном судопроизводстве, ни в клинических исследованиях (например, потому, что лица с перверсиями обычно не обращаются за профессиональной помощью) остается неизвестным. Рехор опросила 1764 лиц женского пола касаемо сексуальных отклонений в 2010-2011 годах и получила 1580 ответов. Урофилия встречалась относительно нечасто — 36,52 процента респондентов указали о том, что они осуществляли акты урофилии, или же такие акты осуществлялись по отношению к ним.
Вопросы безопасности при урофилии
В отличие от других парафилий, таких как копрофагия, урофилия обычно считается безвредной, поскольку моча здоровых людей стерильна. Тем не менее, существует небольшой риск заражения в случае бактериальной инфекции мочеиспускательного канала. Также могут наблюдаться побочные эффекты, такие как высыпание на кожном покрове у лиц с гиперчувствительностью к моче. Лица, практикующие акты урофилии, должны соблюдать осторожность и не пить мочу, если один из партнеров или оба принимают витаминные и минеральные добавки или медикаментозные препараты, поскольку многие из них выводятся вместе с мочой.
СУЩЕСТВУЮТ ПРОТИВОПОКАЗАНИЯ, НЕОБХОДИМА КОНСУЛЬТАЦИЯ СПЕЦИАЛИСТА!
Источник
Взаимосвязь эректильной дисфункции с симптомами нижних мочевых путей у мужчин
За последнее десятилетие, благодаря значительным достижениям в медицине, в понимании этиологии, патогенеза, диагностики и лечения эректильной дисфункции (ЭД) достигнут огромный прогресс. Эректильная дисфункция определяется, как постоянная неспособность достигать и/или поддерживать эрекцию, достаточную для осуществления полового акта, что значительно снижает качество жизни мужчины.
По данным Rosen R и соав. 2003, в странах Америки и Европы распространенность эректильной дисфункции у мужчин в среднем составляет 45% и имеет стойкую тенденцию к росту с возрастом. Подтверждено наличие связи между ЭД и сосудистыми заболеваниями, неврологическими, гормональными и психологическими нарушениями, а также факторами образа жизни, такими как ожирение, малоподвижный образ жизни и курение.
Многие пожилые мужчины наряду с ЭД отмечают также проблемы связанные с мочеиспусканием, которые также ухудшают качество их жизни. По последним данным это порядка 62,5% мужчин старше 50 лет. Для стандартизации симптомов этих расстройств в 2002 году утвержден термин «симптомы нижних мочевых путей» (СНМП). Наиболее часто встречаются симптомы накопления (51,3%), затем симптомы опорожнения (25,7%) и симптомы после мочеиспускания (16,9%). Симптомы опорожнения в основном являются следствием доброкачественной гиперплазии предстательной железы (ДГПЖ). Симптомы накопления чаще наблюдаются при гиперактивном мочевом пузыре (ГАМП), который является симптомокомплексом, включающим ургентность, и/или ургентное недержание мочи, обычно сопровождающимся учащенным дневным мочеиспусканием или ноктурией. Часто симптомы накопления у мужчин часто могут являться вторичными по отношению к инфравезикальной обструкции (ИВО), вызванной в свою очередь ДГПЖ.
До недавнего времени многие авторы не находили связи ЭД с СНМП, и, несмотря на общие факторы риска ЭД и СНМП, к которым относятся в первую очередь возраст, затем диабет, сердечно-сосудистые заболевания, гиподинамия, гиперхолестеринемия, курение и депрессия, считалось что эти расстройства развиваются вне зависимости друг от друга. Однако, в последние годы, в периодических изданиях стало появляться все больше данных, свидетельствующих о возникновении и/или прогрессировании ЭД в связи с наличием и выраженностью у мужчин СНМП. По данным Mondul AM и соав., 2008, при наличии у мужчин СНМП, риск развития ЭД оказался выше на 40%.
В то же время, подтверждение и наличие убедительных доказательств о связи ЭД с СНМП, еще не объясняет того, на каком уровне эта взаимосвязь возможна. По последним данным наиболее популярны и обсуждаемы три механизма: уменьшение содержания оксида азота (NO), нарушение регуляции Ро-киназы (РоК) и артериальная недостаточность сосудов малого таза (Ponholzer A., 2006). К сожалению, в настоящее время окончательная роль во взаимосвязи ЭД и СНМП не установлена ни для одного из этих механизмов.
Наиболее изученной и подтвержденной из этой группы гипотез является NO-механизм, связывающий ЭД с СНМП. NO-система (сам оксид азота NO и NO-синтаза) считается главным регулятором расслабления гладкомышечных клеток кавернозных тел полового члена, что в результате приводит к эрекции. Наличие и функциональное значение ФДЭ 4 и 5 типа в предстательной железе уже установленo. Выявлено наличие данного фермента в тканях мочевого пузыря, а также в исследованиях in vitro на крысах была доказана эффективность ингибиторов ФДЭ 5 при наличии ИВО. Установлено, что в мышечном слое стенки уретры человека, вокруг кровеносных сосудов и в уротелии присутствует большое количество NOS-содержащих нервных волокон. Оксид азота активирует гуанилат циклазу гладкомышечных клеток, что в свою очередь повышает уровень цГМФ, который отвечает за расслабление гладкомышечных клеток и тумесценцию. Ингибиторы ФДЭ5, применяемые для лечения ЭД, препятствуют деградации и гидролизу цГМФ, тем самым, оказывая влияние на кавернозную и другие ткани, в которых имеется фермент ФДЭ 5. Данная концепция выдвигает на первое место роль механизма NO-цГМФ в регуляции тонуса гладкомышечных элементов нижнего мочевого тракта человека. Таким образом, NO-система является возможной целью прямого или опосредованного фармакологического воздействия на повышенную сократимость нижних мочевых путей. Помимо потенциальной роли в расслаблении тканей нижних мочевых путей данного механизма, было также обнаружено, что система NOS-цГМФ регулирует пролиферацию гладкомышечных клеток. Ключевыми здесь являются антипролиферативные свойства цГМФ по отношению к стромальным клеткам. Из этого следует, что снижение активности ФДЭ 5 может в свою очередь ингибировать пролиферацию стромальных компонентов предстательной железы человека. Все это позволяет считать эту теорию наиболее доказанной и приемлемой в рассмотрении вопроса взаимосвязи ЭД и СНМП.
Рассмотренный нами механизм расслабления и сокращения гладкомышечных клеток кавернозной ткани является Са2+-зависимым, в то время как путь активации Ро-киназы является Са2+-независимым. Недавнее исследование определило РоА, небольшой G-белок и фермент Ро-киназу, в качестве возможных медиаторов α-адренэргического (норадреналинового) и запускаемого эндотелином-1 типа сокращения гладкой мускулатуры. Ро-киназа и РоА в основном синтезируются в гладкомышечных клетках кавернозных тел. Полагают, что активированная РоА-белком Ро-киназа ингибирует регуляторную субъединицу миозинфосфотазы гладкомышечных клеток, и тем самым предотвращает дефосфориляцию миофиламетов и поддерживает сократительный тонус. В эндотелиальных клетках человека РоА/Ро-киназный путь ингибирует активацию эндотелиальной NO-синтазы. Таким образом, повышенная активность РоА/Ро-киназы может привести к недостаточному расслаблению гладкомышечных клеток, изменению эластичности стенок мочевого пузыря, и возникновению СНМП. Это также означает, что блокирование этого механизма представляет потенциальную задачу для лечения СНМП. К сожалению, в настоящее время доступен лишь один препарат из группы ингибиторов Ро-киназы — фасудил и его эффективность в комбинации с и-ФДЭ5 пока оценивалась лишь в опытах на крысах. Учитывая все особенности фармакодинамики, препараты данной группы являются весьма перспективными в плане дальнейших исследований.
Артериальная недостаточность сосудов предстательной железы, полового члена и мочевого пузыря является ещё одной гипотезой связывающей СНМП и ЭД. Данная теория утверждает, что известные факторы риска ЭД (гипертония, курение, гиперхолестеринемия и сахарный диабет) также оказывают косвенное влияние на СНМП. Изменения гладкой мускулатуры мочевого пузыря, предстательной железы, и полового члена на моделях животных с гиперхолестеринемией и ишемией тканей малого таза оказались сходными. Ишемия тканей полового члена приводит к гибели гладкомышечных клеток полового члена, вызывая ЭД. Недостаток гладкомышечных клеток в мочевом пузыре снижает его эластичность и вызывает СНМП. Подобным образом, ишемия тканей мочевого пузыря, возникающая вследствие ИВО или артериальной недостаточности сосудов малого таза, может индуцировать гибель гладкомышечных клеток и в последующем приводить к замещению их коллагеном и развитию фиброза. В ответ на это снижается эластичность, развивается гиперактивность и нарушается сократимость стенки мочевого пузыря. Повреждение гладкомышечных клеток в предстательной железе приводит к снижению растяжимости уретры, повышению сопротивления потока, снижению скорости мочеиспускания и усугублению СНМП. Артериальная недостаточность сосудов малого таза тесно связана с описанными выше теориями, поскольку данный механизм опосредованно увеличивает активность Ро-киназы и снижает экспрессию NO-синтазы.
В настоящее время первой линией терапии больных ЭД стали пероральные препараты, что связано с их высокой эффективностью и малой инвазивностью. Среди них ингибиторы ФДЭ 5 (силденафил, варденафил и тадалафил) являются препаратами выбора при лечении больных ЭД. Правомочно предположить, что если между СНМП и ЭД существуют такая тесная взаимосвязь, то наверняка лечение одного заболевания может оказывать положительное влияние на другое. Это и было подтверждено данными крупных плацебо-контролируемых исследований в отношении каждого их трех ингибиторов ФДЭ 5 (McVary KT, 2007; Stief CG, 2008; Roehrborn CG, 2007). Данные этих исследований в очередной раз делают гипотезу о ключевой роли во взаимосвязи ЭД с СНМП эндотелиальной дисфункции наиболее обоснованной. Важно отметить, что ни один из препаратов группы ингибиторов ФДЭ 5 не продемонстрировал значимых изменений пиковой скорости мочеиспускания (Qmaх) и объёма остаточной мочи. Феномен отсутствия изменения уродинамических параметров при субъективном улучшении IPSS после назначения этих препаратов заключается в активности детрузора как главной цели паллиативного эффекта данной группы препаратов.
Тем не менее, для лечения заболеваний, вызывающих СНМП, применяются более эффективные и патогенетически обоснованные препараты. Учитывая, что наиболее распространенной причиной симптомов опорожнения является ДГПЖ, а симптомов накопления — ГАМП, то такими препаратами являются α1-адреноблокаторы и ингибиторы 5-α-редуктазы, а также препараты группы М-холиноблокаторов, соответственно. Рассматривая симптомы, вызываемые данными заболеваниями с позиций взаимосвязи с ЭД, логично предположить использование комбинированной терапии: базисных препаратов для лечения СНМП в зависимости от причины в сочетании с ингибиторами ФДЭ 5. Однако по данному вопросу пока не существует единого мнения, поскольку в настоящее время различные авторы дают противоречивые данные о действии препаратов, используемых для лечения СНМП, на ЭД.
Более широко в литературе представлены данные относительно влияния на ЭД препаратов группы ингибиторов 5-α-редуктазы (финастерид и дутастерид), также применяемых в лечении СНМП, вызванных ДГПЖ. Все авторы приводят данные о негативном влиянии данной группы препаратов на эректильную функцию, хотя и степень такого влияния в этих работах сильно отличается, варьируя от 2,1% до 38,6%. Стоит отметить, что в настоящее время остается неосвещенной возможность и перспективы лечения ЭД, вызванной ингибиторами 5α-редуктазы.
Учитывая особенности фармакодинамики, препараты группы М-холиноблокаторов, применяемые в лечение ГАМП, могут оказывать не прямое, а косвенное влияние на эректильную функцию. Это возможно благодаря улучшению ночного сна у больных ноктурией и отсутствия прерывания фазы быстрого сна. Однако, для более детального рассмотрения данного вопроса в настоящее время литературные данные скудны.
Таким образом, наличие взаимосвязи ЭД с СНМП у мужчин не оставляет сомнений. Принятые в настоящее время теории патогенеза данной взаимосвязи, и особенно гипотеза о роли эндотелиальной дисфункции, обосновывают на патофизиологическом уровне применение у пациентов с сочетанием ЭД и СНМП препаратов группы ингибиторов ФДЭ 5. Проведенные плацебо-контролируемые исследования в данной области в свою очередь непосредственно подтверждают эффективность силденафила, тадалафила и варденафила у данной категории пациентов.
Статья добавлена 15 марта 2015 г.
Источник
Тазовые дисфункции и болевые синдромы в практике врача уролога
Главная / Полезная информация / Тазовые дисфункции и болевые синдромы в практике врача уролога / Урология-Сексология
В последнее время, особенно во франко- и испано-язычных медицинских кругах, значительно изменился подход к патогенезу, диагностике и лечению заболеваний органов малого таза.
Прежде всего, он стал комплексным или, как говорят в Европе, «мультимодальным», поскольку органы малого таза тесно связаны между собой, часто имеют общую эфферентную и эфферентную иннервацию, кровообращение, мышечно-связочный аппарат. Таким образом, поражение одного органа часто вовлекает в патологический процесс другие.
Как пример можно привести возникновение синдрома болезненного мочевого пузыря (не интерстициального цистита — это разные вещи, ниже будет объяснено, почему), у пациенток с аденомиозом или СРК.
Связано это с феноменом т.н. перекрестной сенсибилизации. Большинство тазовых органов получают сенсорную и моторную инервацию через n.pudendus. Кроме того, в некоторых случаях эти органы имеют представительство в одних и тех же, или соседних центрах головного мозга. Подробнее этот вопрос также будет рассмотрен ниже.
Во-вторых, все более преобладает точка зрения о снижении роли воспалительных заболеваний в патогенезе синдрома хронической тазовой боли. В настоящее время основную роль, по мнению французских коллег, играют миофасциальные (спастические) синдромы мышц тазового дна и нейропатия полового нерва, который неофициально называют king of perineum — «король промежности». В-третьих, изменилась терминология: все чаще вместо термина «синдром хронической тазовой боли» используют термин «синдром хронической промежностно-тазовой боли и дисфункции».
Мы надеемся, что на I Международном конгрессе по тазовым болям и дисфункциям, который состоится в Амстердаме, будет принята единая терминология.
В рамках настоящей статьи не представляется возможным рассмотреть все болевые синдромы и дисфункции органов малого таза, поэтому предлагаем обратить внимание на синдромы органов женского малого таза, имеющие отношение к практике уролога, то есть, на урогинекологические синдромы.
Болевые синдромы:
- синдром болезненного мочевого пузыря;
- нейропатия полового нерва;
- миофасциальные синдромы.
Нарушения накопительной и эвакуаторной функции мочевого пузыря:
- гиперактивный мочевой пузырь с детрузорной гиперактивностью;
- гиперактивный мочевой пузырь с повышенной чувствительностью мочевого пузыря;
- недержание мочи у женщин и мужчин при напряжении.
Что касается синдрома болезненного мочевого пузыря, то это, по мнению G. Amarenco, состояние, обусловленное как раз перекрестной сенсибилизацией мочевого пузыря, вследствие поражения соседних органов, например — толстой кишки (СРК) или матки при аденомиозе. В этом случае количество рецепторов С-волокон также увеличивается, происходит центральная сенсибилизация — но это следствие патологического процесса в другом органе. Патологические изменения в собственной пластинке уротелия могут вызвать повреждение зонтичных клеток, подобное ИЦ — но в этом случае оно будет вторично.
Клинический случай
Пациентка 38 лет, не рожавшая. Обратилась по поводу длительно существующей (3 года) дизурии, поллакиурии, ноктурии, болевого синдрома с локализацией в области уретры, иррадиацией в правую нижнюю конечность. Были проведены неоднократные курсы антибактериальной терапии по поводу U. urealitycum. Посевы мочи стерильны, общие анализы мочи — без изменений. Проведенная цистоскопия выявила визуальные признаки лейкоплакии в области треугольника Льето.
Патоморфологическое исследование: данных за лейкоплакию не выявлено.
Пациентке выполнена ТУР измененного участка в области треугольника Льето. После операции состояние несколько улучшилось, однако через месяц вернулось к ситуации, предшествовавшей вмешательству. На момент осмотра заполнение дневника мочеиспускания продемонстрировало 41 микцию в сутки, средний объем мочеиспускания — 37 мл.
Пациентка осмотрена совместно с профессором Э. Ботраном (L’Avancee Perinneal-Pain Clinic, Aixen-Provence).
Обследование выявило аденомиоз, повышение тонуса правой внутренней обтураторной мышцы, болезненность в триггерной точке m. obturatorius int.
По экспертному мнению профессора Ботрана, в данном случае имеет место синдром болезненного мочевого пузыря, вызванный перекрестной сенсибилизацией вследствие аденомиоза и отягощенный миофасциальной реакцией правой внутренней обтураторной мышцы. Кроме того, вследствие нейрогенного воспаления в lamina propria уротелия, вызванного перекрестной сенсибилизацией, у пациентки имеется повреждение уротелия.
Патогенез этого состояния может быть следующим. Аденомиоз, как и любое другое состояние, вызывающее хронический болевой синдром, приводит к снижению порога болевой чувствительности. Это хорошо продемонстрировано в эксперименте на крысах, названном pressure paw vocalization test.
Суть его в следующем: были взяты две группы крыс, у одной вызывался хронический болевой синдром введением химического реагента под кожу спины, другая группа оставалась интактна. Через месяц проводили тест, сдавливая специальным устройством крысам обеих групп лапку. Определялся порог вокализации, т.е. когда крысы начинали пищать. Так вот, до начала исследования порог у крыс обеих групп был одинаковый. Но через месяц, в группе крыс с хронической болью вокализация возникала при гораздо более слабом давлении на лапу, по сравнению с интактными крысами. Это представляется вполне логичным. Боль — сигнал о повреждении тканей. Если боль стала хронической, значит, головной мозг не предпринял действий, достаточных для ликвидации причины боли. Следовательно, необходимо снизить болевой порог, чтобы мотивировать ЦНС на более активные действия.
Следующий этап — периферическая сенсибилизация. В пораженном органе увеличивается продукция фактора роста нервов (ФРН, NGF). Это приводит к увеличению количества рецепторов, аффилированных с демиелинизированными С-волокнами. Основная роль С-волокон — передача хронических болевых импульсов. Соответственно, увеличение их количества приводит к усилению болевого синдрома в пораженном органе. Однако, как мы уже обсуждали, органы малого таза имеют перекрестную иннервацию и в данном случае, количество рецепторов к С-волокнам увеличивается не только в эндо- и миометрии, но и в уротелии.
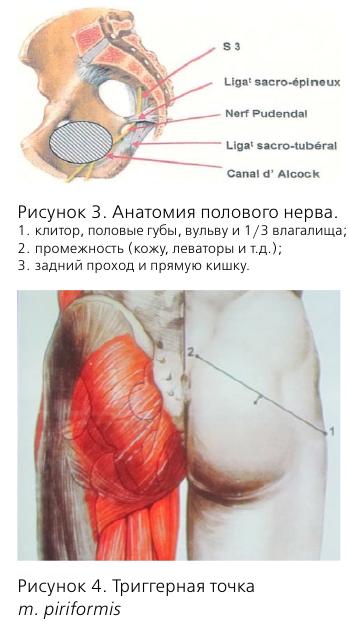
Кроме того, у этой пациентки диагностирована миофасциальная реакция m. obturatorius int. dext. Сокращение мышц — нормальная реакция на боль. Однако длительно существующая боль приводит к спастическим сокращениям, которые, в свою очередь, вызывают болевой синдром за счет накопления лактата в мышце и компрессии нервных волокон. Как пример, можно привести piriformis-syndrome, когда m. piriformis вызывает компрессию n. pudendus.
Возвращаясь к осмотренной пациентке — для лечения аденомиоза она была направлена к гинекологу. Кроме того, с целью терапии синдрома болезненного мочевого пузыря было рекомендовано:
- катадолон 200 мг — с целью купирования болевого синдрома и центральной сенсибилизации;
- прегабалин — 75 мг 2 раза в день с постепенным титрованием дозы — для ликвидации периферической сенсибилизации;
- инъекция 100 ЕД ботулинического токсина в правую обтураторную мышцу под электромиографическим (ЭМГ) контролем;
- внутрипузырный электрофорез 200 ЕД ботулинического токсина;
- внутрипузырное введение гиалуроната натрия (УРО-ГИАЛ) с целью восстановления уротелия.
Следует обратить внимание на эффективность, пусть и кратковременную, ТУР треугольника Льето. Как известно, основная афферентная иннервация мочевого пузыря локализована в области треугольника Льето — видимо ТУР временно вывела из строя окончания афферентных волокон.
Нейропатия полового нерва
Основным симптомом нейропатии полового нерва является боль в одной или более областях, иннервируемых n. pudendus или его ветвями.
Это области прямой кишки, заднего прохода, уретры, промежности и гениталий. Одним из типичных симптомов является усиление боли в положении сидя и прогрессирование в течение дня.
Причины нейропатии обсуждаются до сих пор, но наиболее известной является компрессия полового нерва в канале Алкока.
Другими причинами являются: piriformis-syndrome, повреждение полового нерва в процессе родов, травмы малого таза и злокачественные новообразования. Поэтому, при любых хронических тазовых болях желательно проведение МРТ.
Также активно обсуждается роль вируса герпеса — косвенным доказательством является эффективность ацикловира и валацикловира в некоторых случаях ПН.
Существуют т.н. Нантские критерии ПН, которые разработаны J.J. Labat, R. Robert, G. Amarenco. Выделено пять основных критериев:
- боль на территории, иннервируемой половым нервом;
- преимущественная боль в положении «сидя»;
- боль не вызывает нарушения сна (т.е. не заставляет пациента просыпаться ночью);
- боль не вызывает серьезных нарушений чувствительности;
- блокада полового нерва купирует болевой синдром.
Обычно пациенты описывают боль при ПН как нейропатическую, т.е. жжение, парестезии. Чаще всего боль локализуется с одной стороны. Весьма характерно ощущение инородного тела в прямой кишке.
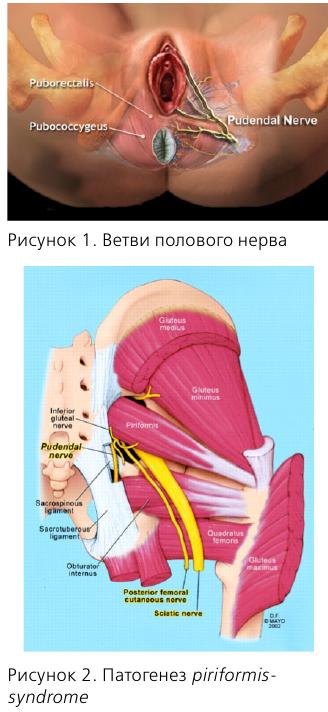
Несколько слов об анатомии n. pudendus. В составе полового нерва имеются как афферентные, так и эфферентные волокна, что обусловливает сенсорные и двигательные нарушения соответствующих органов.
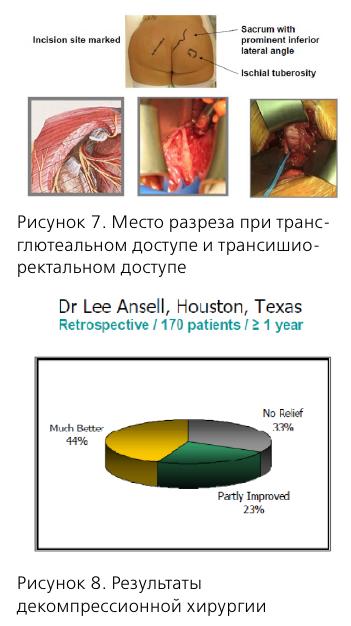
Половой нерв входит в малый таз на уровне S2-S4, проходит через f. piriformis, затем через канал Алкока и делится на 3 ветви.
Предполагается, что дисфункция полового нерва может привести к симптомам гиперактивного мочевого пузыря преимущественно сенсорного генеза, за счет повышения количества С-волокон в мочевом пузыре, а также за счет перекрестной сенсибилизации, о которой мы уже упоминали, в органах, получающих ту же иннервацию по причине конвергенции сенсорных путей в малом тазу.
Диагностика ПН основана на указанных выше Нантских критериях, кроме того, необходимо пальпировать триггерные точки m. piriformis и m. obturatorius для диагностики миофасциальных синдромов.
В диагностике компрессии полового нерва в канале Алкока может помочь трансвагинальное УЗИ с оценкой кровотока в a. pudenda и v. pudenda, т.к. при компрессии нерва эти сосуды также сдавливаются и скорость кровотока на стороне поражения снижается.
Лечение нейропатии полового нерва

Медикаментозное лечение обычно включает прегабалин, начиная с 75 мг два раза в сутки с титровкой дозы до 600 мг/сутки. Для расслабления мышц используют вагинальные суппозитории с диазепамом, инъекции локальных анестетиков с глюкокортикоидами в заинтересованные мышцы. В случае положительного эффекта вводится ботулинический токсин под ЭМГ-контролем.
Для диагностики и лечения используется блокада полового нерва под ентгенологическим или УЗ-контролем. Обычно вводится 5 мл 0,5% бупивакаина с 80 мг триамци-нолона — 3 инъекции.
Хирургическое лечение проводится только при доказанной компрессии полового нерва, резистентной к медикаментозной терапии. Значительное улучшение достигается только в 44% случаев. Другие авторы сообщают о 62% эффективности (Э. Ботран), 70% (Р. Роберт).
Показания к декомпресии полового нерва, ее методика требуют дальнейшего обсуждения и изучения.
Миофасциальные синдромы малого таза
Миофасциальные синдромы или хроническая миофасциальная боль — это хронические болевые синдромы и дисфункции, вызванные хроническим спазмом мышечно-связочного аппарата малого таза.
Эти синдромы достаточно широко распространены, однако редко диагностируются в урологической практике. Например, Skootsky S. cообщает о 30% пациентов с хронической тазовой болью, у которых были диагностированы миофасциальные синдромы в специализированных клиниках по лечению болевых синдромов, при этом Bartoletti R. опубликовал данные о 5540 пациентах, страдающих СХТБ, обследованных в 28 итальянских урологических клиниках — миофасциальные синдромы выявлены только в 13,8% случаев.
Следовательно, необходимо более тщательно обследовать пациентов с хроническим циститом, хроническим простатитом, уретритом и т.д. с целью выявления нейропатических и миофасциальных синдромов.
Виды иофасциальных синдромов малого таза:
- синдром леватора;
- синдром внутренней обтураторной мышцы;
- piriformis-синдром;
- бульбокавернозный синдром.
Синдром леватора
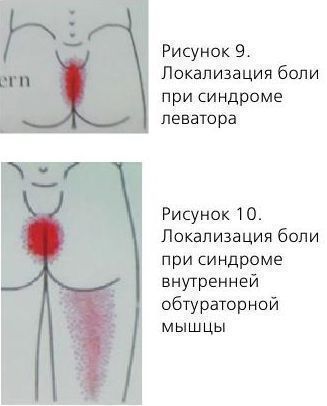
Локализация боли:
- боль в аноректальной области;
- боль во влагалище;
- боль в гипогастрии;
- поллакиурия и императивные позывы на микцию;
- усиление боли в положении сидя.
По данным J. Rigaud этот синдром встречается в 100% случаев у пациентов с СХТБ обоих полов.
Синдром внутренней обтураторной мышцы:
- чувство инородного тела в прямой кишке;
- боль в уретре;
- боль в области вульвы.
Piriformis-синдром:
- боль в пояснице;
- боль в промежности;
- диспареуния;
- эректильная дисфункция;
- боль в ягодице и тазобедренном суставе;
- боль при дефекации.
Бульбокавернозный синдром:
- боль в промежности;
- диспареуния;
- синдром сексуального возбуждения без сексуальной стимуляции;
- эректильная дисфункция;
- боль у основания пениса.
Лечение:
- анальгетики (катадолон);
- габапентины;
- бензодиазепины (если возможно — вагинальные суппозитории);
- антидепрессанты (тразодон);
- чрескожная электростимуляция (TENS);
- инъекции анестетиков и глюкокортикоидов в вовлеченные мышцы (наропин 0,5% + дипроспан);
- инъекции ботулинического токсина под ЭМГ-контролем (Porta M.A, Grabovskiy C.);
- сакральная нейромодуляция.
Гиперактивный мочевой пузырь с детрузорной гиперактивностью
Об этом виде ГАМПа написано достаточно, разработаны эффективные методы диагностики и лечения.
Препаратами выбора являются М-холинолитики, однако достаточно часто встречаются случаи недостаточной эффективности этих препаратов. Возможно, это обусловлено сочетанием ГАМП с ДО и ГАМП с повышенной чувствительностью мочевого пузыря, который будет рассмотрен ниже.
Гиперактивный мочевой пузырь с повышенной чувствительностью мочевого пузыря
Клинически этот вид ГАМП (который иногда называют «ГАМП без ГАМП») проявляется частым или даже постоянным ощущением позыва на мочеиспускание, но без императивных позывов и эпизодов ургентного недержания мочи у мужчин, как и у женщин. М-холинолитики, как правило, неэффективны.
Уродинамические проявления:
- снижение объема первого ощущения наполнения мочевого пузыря;
- снижение объема первого позыва на мочеиспускание;
- снижение максимальной цистометрической емкости;
- отсутствие детрузорной гиперактивности и эпизодов недержания мочи;
- положительный тест с холодной водой;
- положительный тест с лидокаином.
Этиология:
- нейропатия полового нерва;
- миофасциальные синдромы;
- перекрестная сенсибилизация уротелия при аденомиозе, СРК, ад-ексите;
- повреждение GAG-слоя уротелия.
Патогенез
Так же, как и при синдроме болезненного мочевого пузыря, происходит увеличение количества С-волокон и аффилированных с ними рецепторов. Причем иногда клинические и уродинамические проявления обоих состояний идентичны. Возможно, это различные по степени выраженности проявления одного и того же процесса.
Также большую роль играет центральная сенсибилизация. Именно поэтому эффективно применение тибиальной нейромодуляции — тибиальный нерв и половой нерв имеют одно и то же представительство в ЦНС.
Лечение:
- прегабалин;
- внутрипузырное применение анестетиков, оксибутинина;
- внутрипузырный электрофорез анестетиков, глюкокортикоидов, ботулинического токсина;
- внутрипузырное применение ванилоидов (резинифератоксина, капсаицина);
- чрескожная электростимуляция (TENS) с размещением электродов на уровне S2-S4, (например, Neurotrack Pelvitone, режим 10 Гц, 200 мс, 30 — 40 минут в день);
- сакральная нейромодуляция;
- тибиальная нейромодуляция;
- лечение нейропатии полового нерва и миофасциальных синдромов;
- лазерная или электроабляция треугольника Льето (А.И. Неймарк, В. Гомберг);
- гидробужирование мочевого пузыря.
Недержание мочи при напряжении (Стрессовая инконтиненция)
Патология и лечение недержания мочи заслуживает рассмотрения в отдельной статье, поэтому мы коснемся только ее взаимосвязи с тазовыми дисфункциями и болевыми синдромами.
Речь идет об осложнениях имплантации синтетических слингов трансобтураторным доступом. Достаточно часто (2-8%) после этой процедуры возникает болевой синдром, связанный с проведением и персистенцией импланта в обтураторной мышце, с компрессией веток обтураторного нерва и возникновением миофасциального обтураторного синдрома. Иногда, кроме болевого синдрома, возникает симптоматика ГАМП, которая весьма трудно купируется.
Возможным решением проблемы представляется использование новых видов слингов:
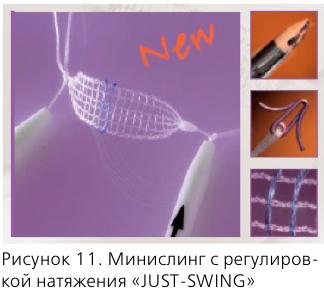
- минислингов нового поколения («JUST-SWING») — они фиксируются титановым якорем в обтураторной мембране, не вовлекая мышцу;
- биодеградирующих мини-слингов (например, матрица из полимолочной кислоты, полученная технологией электроспиннинга), импрегнированных факторами роста фибробластов.
Для терапии болевых синдромов после TVT-O хирургии возможно использование инъекций в обтураторную мышцу смесей из анестетиков и глюкокортикоидов. При неэффективности — удаление импланта.
Заключение
Диагностика и лечение тазовых болевых синдромов и дисфункций представляется весьма актуальным и перспективным направлением в урологии. Активное внедрение современного подхода к тактике ведения пациентов с такими синдромами позволит улучшить качество оказания медицинской помощи и снизить затраты на лечение.
Следует также рассмотреть возможность организации специализированных кабинетов или отделений в составе ведущих урологических лечебных учреждений.
И.А. Аполихина, Я.Б. Миркин, Д.А. Бедретдинова, И.А. Эйзенах, О.Ю.Малинина.
Научный центр акушерства, гинекологии и перинатологии им. академика В.И. Кулакова, НИИ урологии Минздравсоцразвития РФ, Москва, NMTC International, ООО «Новые Медицинские Технологии».
Закажите звонок ← Наши специалисты могут перезвонить Вам в удобное для Вас время. Звонок бесплатный!
Источник