Удалена почка мочеточник и часть мочевого пузыря
Содержание статьи
Рак мочеточника
Онкологи называют рак мочеточника уротелиальным раком верхних мочевыводящих путей. Уротелиальный потому что рак развивается из клеток эпителия, выстилающего выводящие мочу органы. Верхние мочевыводящие пути — это почечная лоханка и мочеточник. К нижним путям относят мочевой пузырь.
Внутренняя поверхность органов выстлана многослойным переходным — уротелиальным – эпителием. Под раком почки подразумевается поражение только почечной паренхимы, а выработанная тканью почки моча собирается в другой части почки — почечной лоханке, затем проходит мочеточником и до времени скапливается в мочевом пузыре.

В мочеточнике образуются и эпидермоидный рак, и аденокарциномы, но очень-очень редко — в 1% всех злокачественных опухолей мочеточника. Самый частый уротелиальный рак, конечно, рак мочевого пузыря, на него приходится до 90%, на втором месте по частоте — рак почечной лоханки, а после — рак мочеточника. Вместе на лоханку и мочеточник приходится где-то 5–10% или 1–2 случая на 100 тысяч населения. Поскольку эпителий, выстилающий мочевыводящие пути, одинаковый, рак может возникать сразу в нескольких местах и органах. На такое сочетанное поражение мочевого пузыря, мочеточника или лоханки приходится чуть более 12%.
При любом раке после радикальной операции возможен рецидив, причем при раке верхних мочевыводящих путей почти у половины больных опухоль возникает в дотоле не задействованном в опухолевом процессе мочевом пузыре. У 5% рецидив может развиться в эпителии противоположной больному мочеточнику почечной лоханке. Поэтому рак мочеточника называют уротелиальным раком верхних мочевыводящих путей или коротко УРВМП.
Факторы риска рака мочеточника
Все уротелиальные раки вместе занимают четвёртое место в структуре злокачественных опухолей. Рак мочеточника — далеко не болезнь молодых, основную когорту составляют пожилые люди, перешагнувшие 70-летие, преимущественно мужчины, женщины болеют им в три раза реже. Видимо, скоро статистика по полу изменится, потому что фактором риска рака мочеточника является курение, мужское курение снижается, тогда как женское неуклонно растёт. Вот уже женщины часто стали болеть раком лёгкого, теперь на очереди рак уротелия — мочевого пузыря и мочеточника. Табак увеличивает вероятность УРВМП в семь раз.
Ещё в ХVIII веке было замечено, что красильщики слишком часто болеют раком мочевого пузыря, про рак мочеточника тогда тоже догадывались, но диагностика была слабовата. Сегодня рак мочеточника — профессиональное заболевание для работников лакокрасочной, текстильной, химической промышленности, нефтяников и шахтёров. На здоровье оказывают влияние два, абсолютно вредных, и даже запрещённых вещества: бензидин и нафталин. Достаточно семилетнего контакта по работе с этими канцерогенами, чтобы через полтора-два десятилетия попасть на приём онкоуролога и провести с ним остаток своей жизни.
Прогноз
Эпителиальная выстилка мочевого пузыря и мочеточника одинаковая, только стенка мочеточника много тоньше, поэтому опухоль довольно быстро её прорастает, что означает уже переход в другую — не раннюю стадию и распространение на другие органы и ткани. В мочевом пузыре мощный мышечный слой, поэтому в нём не так часто, как в мочеточнике выявляют опухоль, перешедшую в третью стадию, то есть проросшую мышцу, 15% против 60% при УРВМП. Отсюда и много худший прогноз в отношении продолжительности жизни: при II–III стадии рака мочеточника меньше половины больных живут больше 5 лет, при выходе рака за всю стенку мочеточника на этот срок жизни может надеяться только каждый десятый. Половая принадлежность не отражается на прогнозе, как не считалось раньше, но возраст оказывает влияние, чем старше, тем хуже перспективы. И совсем не потому, что есть ограничения в лечении пожилых людей.
Классификация
Классификация и морфологическая структура рака мочеточника похожа на таковые при раке мочевого пузыря. Также развиваются плоские опухоли или рак in situ, когда злокачественные клетки ещё не вышли за пределы «малой родины», не имеют собственных сосудов, то есть рак в зачатке. Следующий этап развития — неинвазивный рак, злокачественный потенциал которого невысокий. И далее инвазивный рак, внедряющийся в ткани.
Стадирование по TNM не учитывает размер опухолевого узла, а только прорастание стенки мочеточника. Вся стенка мочеточника — три жиденьких слоя.
- Первый уровень или Т1 — преодоление клетками, возникшими в слизистой оболочке, подслизистой соединительнотканной основы.
- Второй или Т2 — вовлечение в опухолевый процесс мышечного слоя.
- Третий или Т3 — рак продвинулся в окружающую мочеточник жировую клетчатку.
- Четвёртый уровень распространения или Т4, когда рак мочеточника прошёл в соседние органы. Но это всё ещё местное распространение, даже с поражёнными метастазами лимфатическими узлами, цепочки которых рассыпаны от почек до малого таза. Четвёртая стадия рака мочеточника — это метастазы в отдалённых органах.
Клиническая симптоматика
Главная и единственная функция мочеточника — проведение мочи от почки в мочевой пузырь. Растущая опухоль перекрывает просвет трубки, а он всего около 12 мм, нарушая отток мочи. При блокировке тока мочи по мочеточнику почечная лоханка раздувается от мочи — гидронефроз. Переполненная мочой лоханка вынуждает почку прекратить выработку мочи. Почки в принципе не болят, поэтому всё это проходит незаметно для владельца до тех пор, пока не вспыхнет инфекция. Вот тогда температура, боль в пояснице, мутная моча. Тогда говорят, что на фоне гидронефротической трансформации почки развилось воспаление или пиелонефрит.
Боли появляются при прорастании опухолью соседних структур, когда уже через брюшную стенку неполного пациента можно прощупать опухоль. Ранним признаком рака служит появление в моче эритроцитов, если мочу сдать на анализ по другому поводу или при диспансеризации. Окрашивание мочи кровью свидетельствует о немаленькой опухоли. Если у больного на фоне выраженного недомогания снижается вес, то стоит думать о метастатическом распространении опухолевого процесса по организму.
Обследование
Недавно самым важным методом диагностики опухоли мочеточника было рентгенологическое исследование — экскреторная урография, когда в вену водили контрастное вещество и под рентгеном смотрели его выделение почками, делая снимки в определённые фазы исследования. После снимки смотрели и находили нарушение выделения контраста по мочевыводящим путям. Это обследование урологи не доверяли даже рентгенологам, важно было отследить весь процесс, от этапа к этапу.
Сегодня «золотым» стандартом стала мультидетекторная компьютерная урография, которая почти стопроцентно выявляет опухоли мочеточника больше 5 мм, и даже менее 3 мм, но уже не с таким результатом. Она позволяет оценить всю стенку мочеточника. Чуть менее чувствительна МРТ. Прекрасно показала себя в диагностике уретероскопия — эндоскопическое исследование мочеточника, при которой можно взять кусочек опухоли на гистологическое исследование. Ну, а на первом этапе можно взять мочу на цитологическое исследование, если под микроскопом найдут раковые клетки, то высока вероятность прорастания раком мышечной стенки мочеточника. При этом надо наверняка быть уверенным, что в мочевом пузыре полный порядок и нет рака.
Лечение
При всех злокачественных опухолях, кроме опухолей кроветворной и лимфатической тканей, один радикальный путь спасения — операция. Вне зависимости от уровня поражения мочеточника, достигающего более 30 см, выполняется радикальная нефроуретерэктомия: удаление почки, мочеточника и части мочевого пузыря одним блоком. Естественно, что опухоль должна быть удаляемой, то есть не прорастает в соседние структуры. Обязательно резецируют часть мочевого пузыря во избежание развития рецидивной опухоли. Отмечено, что операция с отсрочкой в полтора месяца после выявления опухоли значительно ухудшает результат лечения.
С лапароскопическими операциями ещё не определились окончательно, есть вопросы по безопасности в отношении рассеивания раковых клеток. Также не определились, какие лимфатические узлы надо удалять профилактически, но удаляются все поражённые опухолью. Сегодня с ограничениями выполняют органосохраняющую резекцию мочеточника по сегментам, потому что при большой опухоли радикальность такой операции сомнительна. Для сегментарной резекции должны быть показания, к примеру, поражение опухолью мочеточника единственной почки или почечная недостаточность, когда удаление одной почки только ухудшит состояние и укоротит жизнь.
При больших опухолях и сомнительной радикальности операции подключают лучевую терапию, при неоперабельном раке возможно сочетание лучевой и химиотерапии.
Кажется, что такой простой орган с одной-единственной функцией, а как сложно протекает и лечится. Но всё преодолимо, и врачи Европейской онкологической клиники готовы помочь.
Источник
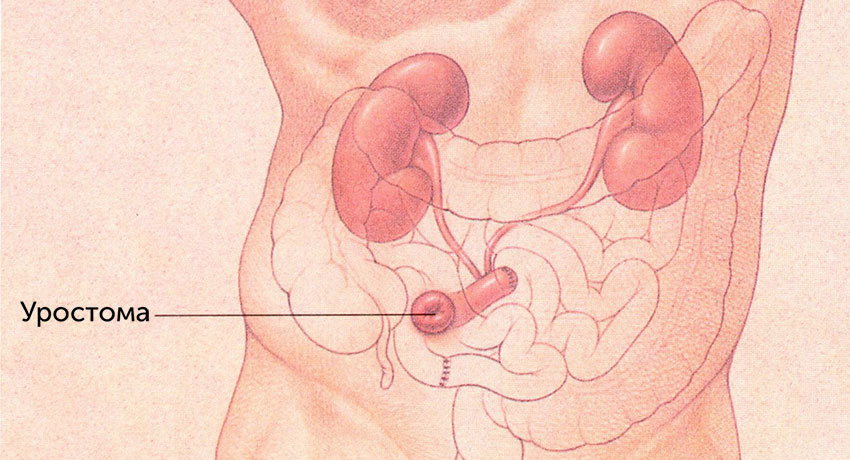
Уростома/уростомия
Уростома — отверстие на брюшной стенке, созданное при операции и необходимое для отвода образующейся в почках мочи при отсутствии мочевого пузыря. Уростома в переводе с латыни означает мочеточниковый свищ, но не во всех случаях на кожу выводится именно мочеточник, часто «переходником» между мочеточником и кожей становится отрезок кишки.

Наш эксперт в этой сфере:
Главный хирург, онколог, эндоскопист
Позвонить врачу
Хирургическое вмешательство, при котором создается уростома, называется уростомией. Нередко уростомия — последний этап большой операции по удалению мочевого пузыря.
Показания
Уростома неестественная для организма вынужденная мера, необходимая для исключения из системы мочевыведения мочевого пузыря. У мочевого пузыря одна функция — резервуарная, то есть накопление мочи перед её выведением через уретру — мочеиспускательный канал.
При патологии пузыря стараются сохранить хоть небольшую его часть, которая со временем растягивается до приемлемого размера. Орган богато и сложно иннервирован с одной целью — сознательного контроля процесса мочеиспускания, поэтому отсутствующий мочевой пузырь невозможно заменить другим резервуаром, например, сформированным из кишки. Когда пузырь полностью удаляется или не функционирует приходится выводить мочу обходным путем — через уростому.
Необходимость в создании уростомы возникает при следующих болезнях и патологических состояниях мочевого пузыря:
- при технической невозможности резекции органа из-за распространенной карциномы, когда проведение лучевой терапии не позволит сохранить его функцию, выполняют радикальную цистэктомию — удаление мочевого пузыря с окружающими тканями;
- при запаивании пузыря в опухолевый конгломерат, исходящий из половых органов, например, при раке матки, когда единым блоком удаляются почти все анатомические структуры малого таза;
- при хронических специфических инфекционных пузырных процессах, в первую очередь, туберкулезе со сморщиванием органа и полной утратой резервуарной функции;
- при обширной травме малого таза с размозжением большей части пузыря, особенно при повреждении обеспечивающего изгнание мочи мочевого треугольника, и при невозможности воссоздания хотя бы части органа выполняется цистэктомия;
- при деформации в результате последствий травмы и главное — полном нарушении функции;
- при неэффективном лечении интерстициального цистита — воспалительного процесса, поражающего всю пузырную стенку, и рубцевании до полного сморщивания органа;
- при неврологической патологии с повышением активности — гиперрефлекторный пузырь, когда функция совершенно не контролируется нервной системой.
К односторонней уростоме прибегают при патологии одного мочеточника:
- сужение просвета мочеточника на длительном протяжении из-за рубцов после травмы, в том числе последствий удаления камня почки, когда невозможна его пластическая реконструкция;
- при сдавлении мочеточника опухолевыми лимфоузлами забрюшинной области выше зоны обтурации накладывается временная уростома, закрываемая хирургическим способом после эффективного лечения злокачественного процесса, например, при лимфоме или метастазах рака яичка.
Временная двухсторонняя уростома накладывается на несколько недель при необходимости исключения мочевого пузыря «из оборота» для хирургического лечения свищей между пузырем и влагалищем или прямой кишкой.
Вывод мочеточника наружу физически и психологически калечащее вмешательство, меняющее всю последующую жизнь пациента. Решение о такой операции должно быть не просто стратегически верным, а единственно правильным выходом в безальтернативной ситуации.
Установка уростомы
Этапы хирургического вмешательства определяются видом уростомы, основная цель — создать максимально возможное удобство конкретному пациенту с учётом особенностей его организма и вероятных осложнений. При патологии мочеточника уростомия выполняется только с одной стороны, при процессе в мочевом пузыре может быть одно или два наружных отверстия.
Самый «старый» вид уростомы — уретерокутанеостома, что в дословном переводе означает кожное отверстие мочеточника, то есть нижний конец мочеточника выводится на переднюю брюшную стенку чуть выше тазовых костей. В этом случае моча из почки течет постоянно и без мочеприемника жить невозможно. Сегодня от такого вида уростомии постепенно отказываются, поскольку не контролируется функция выделения мочи, возможна восходящая инфекция и развитие хронического пиелонефрита с исходом в почечную недостаточность.
Более физиологичная уростома создается с использованием отрезка кишечника в качестве временного резервуара, на первом этапе операции иссекается — резецируется участок в несколько сантиметров тонкой или толстой кишки, далее в него вшиваются оба мочеточника и наружу в правом боку выводится только кишка. Такая уростома носит название
«илеум-кондуит»
и бывает либо «сухой», либо «влажной».
При «влажной» уростоме моча оттекает по мере заполнения кишечного кондуита и требуется ношение мочеприемника со специальным клапаном.
«Сухая» уростома опорожняется с помощью катетера, поскольку оттекающая из почки по мочеточнику моча собирается в резервуаре из кишки, искусственный наружный мочеприемник не нужен. Формирование «сухой» стомы технически сложнее и продолжительнее по времени, потому что из кишечной стенки создается клапан, препятствующий самопроизвольному истечению мочи наружу.
Любой вариант уростомы формируется только после удаления мочевого пузыря, это завершающий этап цистэктомии. Полное хирургическое вмешательство состоит из двух этапов при формировании уретерокутанеостомы — цистэктомии и последовательном наложении двух наружных стом, при илеокондуите добавляется «средний» этап — резекция кишечника, а наружное отверстие только одно.
Операция длительная и требует общего наркоза. У ослабленного хроническим заболеванием пациента предпочтительно формирование уретерокутанеостом из-за меньшей длительности оперативного вмешательства и наркоза, следовательно, и восстановление проходит быстрее.
Послеоперационный период
Течение послеоперационного периода обусловлено исходным состоянием пациента, то есть каким он попал на операционный стол, характером заболевания. Цистэктомия — плановое вмешательство, перед которым обязательно проводится серьезная подготовка. При травме мочевого пузыря операция, как правило, экстренная.
Ранние послеоперационные осложнения не отличаются от таковых при других хирургических вмешательствах. Характерные «почечные» проявления — возможность развития восходящей мочевой инфекции, для профилактики которой используются антибиотики.
Восстановление и уход
В последующие после операции полтора-два месяца постепенно уменьшится отек наружного «столбика» уростомы, она станет меньше и поменяет цвет с ярко-бордового на розовый. Стекающая в мочеприемник моча, как правило, не бывает кристальной прозрачности из-за примеси выделяемой кишкой слизи, но не должна быть мутной. Помутнение — признак инфицирования и требует экстренных лечебных мероприятий.
При «влажной» уростоме можно использовать однокомпонентные уроприемники, состоящие из мешка с пластиной, или двухкомпонентные, где пластина и мешок раздельные. Время замены приемника зависит от его конструкции. При каждой замене наклеивающейся пластины проводится обмывание уростомы водой, выбор специальных очищающих средств огромен. Пациент может принимать душ и ванну с приемником и без него, главное — не использовать моющих средств, мешающих герметичному приклеиванию пластины мочеприемника.
Мы вам перезвоним
Оставьте свой номер телефона
При неприятных ощущениях около стомы необходимо обратиться к врачу, возможно раздражение кожи мочевыми солями, специалист подберет оптимальное местное лечение. При изменении прозрачности выделяемой мочи необходимо срочно провести её анализ.
Через несколько недель после операции уход за уростомой станет обыденностью, как и сама стома, тем не менее, при неестественном для организма выделении мочи в любое время может потребоваться квалифицированная медицинская помощь.
В круглосуточно работающей клинике Медицина 24/7 в любое время дня и ночи, в любой день и даже праздники доступна высококачественная медицинская помощь. Обращайтесь — мы поможем!
Материал подготовлен врачом-онкологом, эндоскопистом, главным хирургом клиники «Медицина 24/7» Рябовым Константином Юрьевичем.
Список литературы:
- Матвеев Б.П., Фигурин К.М., Карякин О.Б. /Pак мочевого пузыря// Изд. Медицина, -М; 2001.
- Урология/ Под ред. Глыбочко П.В., Аляева Ю.Г.//Изд. Феникс, Ростов-на-Дону; 2014.
- Kilciler M., Bedir S., Erdemir F., et al. /Comparison of ileal conduit and transureteroureterostomy with ureterocutaneostomy urinary diversion// Urol Int.; 2006, 77.
- Wiesner C., Bonfig R., Stein R., et al. /Continent cutaneous urinary diversion: long-termfollow-up of more than 800 patients with ileocecal reservoirs// World J Urol.; 2006.
Источник
Нефростомы в онкологии
Нефростомия (от греч. nephros – почка и stoma – отверстие, проход) – наложение искусственного пути отведения мочи из почки с участием дренажа, стента или катетера (собственно, нефростомы), проводимое с помощью открытого хирургического вмешательства, или чрезкожной пункции органа под контролем УЗИ или рентген-телевидения. Катетер или дренаж обычно проходят через кожу брюшной стенки, почечную ткань и заканчиваются в лоханке почки. По катетеру моча самостоятельно поступает в мочеприемник – специальный стерильный сменный контейнер. Фактически нефростома является интралюминарным дренажем почки.
Когда нужна нефростомия
Нефростому в большинстве случаев накладывают после удаления коралловидных камней в почках, при повреждениях мочеточника и почки, при нарушении оттока мочи в результате развития опухолевого процесса в мочевом пузыре, влагалище, простате. Кроме того, нефростомия как самостоятельное урологическое вмешательство проводят при остром гидронефрозе, постренальной (экскреторной) анурии и ряде других состояний.
Длительно существующее нарушение оттока мочи может вызвать необратимое поражение и последующую гибель ткани почки.
 Главной целью процедуры у онкологических больных является восстановление нормального оттока мочи из почки (почек) в следующих случаях: опухоли малого таза, сочетание рака и мочекаменной болезни, стриктуры мочеточника или метастатическое поражение органов брюшной полости или сдавление опухолевыми конгломератами мочеточников. Восстановление оттока мочи позволяет предотвратить развитие гидронефроза — расширения полостной системы почки, пиелонефрита — воспаления ткани почек и острой почечной недостаточности.
Главной целью процедуры у онкологических больных является восстановление нормального оттока мочи из почки (почек) в следующих случаях: опухоли малого таза, сочетание рака и мочекаменной болезни, стриктуры мочеточника или метастатическое поражение органов брюшной полости или сдавление опухолевыми конгломератами мочеточников. Восстановление оттока мочи позволяет предотвратить развитие гидронефроза — расширения полостной системы почки, пиелонефрита — воспаления ткани почек и острой почечной недостаточности.
У некоторых больных нефростома может быть использована для доступа к верхним мочевым путям (почка, мочеточник) установки специальных стентов, проведения химиотерапии, в качестве подготовки к дальнейшему хирургическому лечению. Также в ряде случаев нефростомия выполняется для проведения различных специализированных исследований.
Противопоказания к установке нефростомы
Противопоказаниями к нефростомии служат:
- нарушения в системе свертывания крови (гемофилии, тромбоцитопении);
- неконтролируемое повышение артериального давления;
- прием антикоагулянтов (например, аспирин, гепарин, варфарин и т.д.).
В таких случаях при риске развития гидронефроза выполняется гемодиализ.
Подготовка к операции по установке нефростомы
При проведении процедуры в режиме дневного стационара Европейской онкологической клиники предварительно необходимо сдать классический набор предоперационных анализов (общий анализ мочи, клинический анализ крови, биохимический анализ крови, посев мочи на флору, коагулограмма), а выполнить УЗИ почек. В некоторых случаях может потребоваться выполнение обзорной и внутривенной урографии, компьютерной томографии почек и забрюшинного пространства.
У пациентов, уже госпитализированных в Европейскую онкологическую клинику, перед нефростомией могут дополнительно выполняться инструментальные исследования почек, поскольку лабораторные тесты уже входят в так называемый госпитальный комплекс.
В качестве профилактики до нефростомии антибактериальная терапия не рекомендована. При наличии инфекции мочевой системы потребуется прием антибактериальных препаратов до излечения от инфекции. Антибактериальные препараты следует принимать под контролем врача, с подбором дозировки и наблюдением за побочными эффектами.

Проведение процедуры нефростомии
В онкологической практике чаще всего нефростомию выполняют путем чрескожной пункции под ультразвуковым или рентгеновским контролем. Процедура выполняется в условиях специальной операционной под внутривенным наркозом. Нефростомия может выполняться также во время открытой или лапароскопической операции при кисте или опухоли почки с поражением только коркового вещества почки.
Чрескожная пункционная нефростомия заключается в проколе мягких тканей в области поясницы и проведении пункционной иглы в почечную лоханку. В образовавшийся пункционный канал вводят катетер, который соединяют с мочеприемником.
Открытая операция на почке через разрез в поясничной области тяжело переносится большинством онкологических пациентов. Нередко она сопровождается грозными осложнениями — мочевыми затеками, инфицированием, кровотечением. Кроме того, в связи с особенностью патогенеза гидронефроза при онкологических заболеваниях, большинству больных требуется установка нефростомы с обеих сторон, что существенно ограничивает возможности проведения открытой операции.
Что делает пациент после наложения нефростомы?
После наложения нефростомы в режиме дневного стационара Европейской клиники большинство пациентов уезжает домой в тот же день. Наши специалисты выдают рекомендации по уходу за нефростомой. После наложения нефростомы следует избегать физических нагрузок и занятий спортом до её удаления, которое осуществляется после восстановления нормального оттока мочи из почки.
Требуется ли уход за нефростомой и как проводится уход?
С целью предотвращения смещения или выпадения трубки, врачи рекомендуют пациентам избегать резких поворотов и других неосторожных движений. Кожа вокруг места выхода стомы всегда должна оставаться чистой и сухой, в противном случае может развиться дерматит и другие осложнения. Поэтому требуется регулярная замена стерильной повязки, с помощью которой нефростома фиксируется к коже, а также ее необходимо сменить при загрязнении и намокании.
Мочеприемник меняется обычно один раз в неделю. Однако его внеплановая замена необходима при загрязнении или повреждении.
Для профилактики мочевой инфекции и длительного нормального функционирования нефростома требует проведения регулярного промывания дренажа стерильным физиологическим раствором. Также желательно периодически проводить замену нефростомы — ренефростомию. Ренефростомия должна быть проведена не позднее первых суток при выпадении трубки дренажа или ее закупорке содержащимися в моче солями. Данную процедуру производит врач в амбулаторных условиях.
Как изменится жизнь после нефростомии?
Естественно, после того как нефростома установлена, образ жизни пациента несколько меняется. Но со временем соблюдение основных требований входит в привычку и не доставляет выраженных неудобств.
Чтобы нефростома работала правильно, следует носить свободную одежду, опустошать мочеприемник каждый раз перед выходом из дома, надежно фиксировать катетер на коже. При купании область выхода стомы на кожу должна остаться сухой. Для этого можно закрыть этот участок непромокаемой пленкой и пластырем. А вот от купания в бассейнах, реках и озерах придется отказаться.
Осложнения при нефростомии
Если нефростома установлена неправильно, то в забрюшинной клетчатке может образоваться гематома, которая опасна риском инфицирования. Еще одним из возможных осложнений является послеоперационный пиелонефрит. Он имеет довольно агрессивное течение и плохо поддается антибиотикотерапии.
Развитие осложнений требует обязательного врачебного вмешательства. Однако, когда нефростома устанавливается опытными специалистами, вероятность того, что что-то пойдет не так, крайне мала.
Удаление нефростомы
Удаление нефростомы проводится после восстановления нормального оттока мочи по мочевым путям на фоне проводимого хирургического или химиотерапевтического лечения. Перед удалением нефростомы проводится проверка проходимости мочевыводящих путей путем введения красителя в дренажную трубку. Как правило, удаление нефростомического дренажа производят в первые 2-3 недели после операции на мочевыводящих путях.
В случае неоперабельных больных нефростомы могут устанавливаться пожизненно.
Преимущества нефростомии в Европейской онкологической клинике
Наши преимущества по сравнению с другими лечебными учреждениями:
- большой опыт работы с онкологическими больными и знание специфики постановки нефростом и ухода за ними у таких пациентов,
- высококвалифицированная команда хирургов экспертного класса,
- специально оборудованные операционные,
- соблюдение европейских стандартов качества и безопасности при проведении процедуры,
- нацеленность на результат: лечение гидронефроза и восстановление функции почки.
Источник