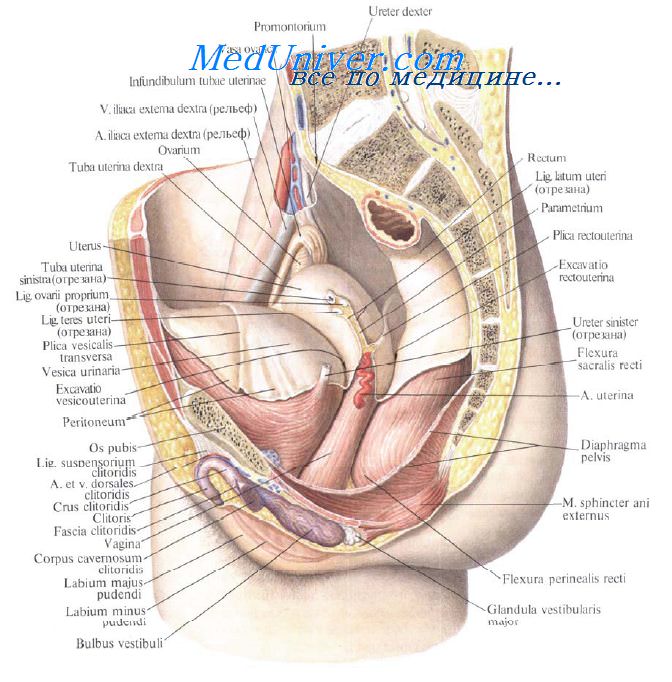
Свищ в мочевом пузыре при раке шейки матки
Содержание статьи
ачество жизни при раке матки. Осложнения
Качество жизни при раке матки. Осложнения
Обструкция мочеточников при раке шейки матки поздних стадий. Больные с двусторонним сдавленней мочеточников и уремией вследствие прогрессирования рака шейки матки (РШМ) и рака эндометрия (РЭ) представляют серьезную проблему для врачей. Этих женщин желательно разделить на две группы:
1) не получавших ранее ЛТ;
2) с рецидивом заболевания после тазовой ЛТ.
Отличие сдавления мочеточников, вызванного РЭ, от их обструкции при РШМ заключается в том, что в первом случае причина чаще всего связана с распространением процесса за пределами таза, что создает более трудные условия для лечения. Кроме того, при использовании стандартной брахитерапии необходимые дозы облучения сложнее подвести к телу матки, чем к шейке. Этим обусловлен более низкий эффект лечения больных РЭ с помощью ЛТ.
Двустороннее сдавление мочеточников вследствие нелеченного злокачественного новообразования или рецидива рака после хирургического лечения считают серьезным показанием для отвода мочи с последующей адекватной ЛТ. Процент успешных исходов в этой ситуации низкий. Поэтому, несмотря на то что поддерживающая терапия не может остановить прогрессирование уремии и летального исхода, она должна рассматриваться как альтернатива более агрессивному лечению.
Если от поддерживающей терапии в качестве единственного метода воздержались и выбрали активную тактику ведения больной, первым делом следует попытаться установить ретроградные мочеточниковые стенты во время цистоскопии. Если эта попытка не удалась, выполняют чрескожную нефростомию, а затем стент устанавливают антеградно. Третий вариант хирургического отведения мочи заключается в формировании мочевого проводника из петли подвздошной кишки, в которую имплантируют мочеточники, а дистальный конец выводят на кожу (операция Бриккера), либо в создании мочевого резервуара из сегмента кишечника.
Как правило, отведение мочи выполняют до начала ЛТ, что позволяет во время лапаротомии оценить распространенность заболевания. Если обнаруживают метастазы за пределами таза, тактику изменяют, т. к. шансы на выздоровление значительно снижены.
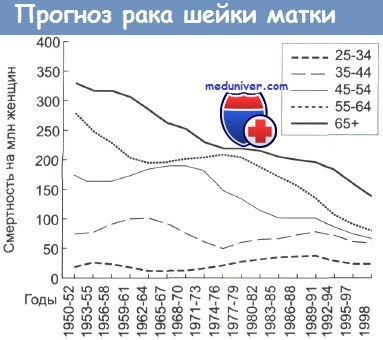
Смертность от цервикального рака в зависимости от возраста женщин.
Больные с двусторонней обструкцией мочеточников после полного курса тазовой ЛТ представляют еще более сложную проблему. Менее чем у 5 % из них сдавление мочеточников вызвано радиационным фиброзом; эту группу больных очень сложно выявить. Для того чтобы исключить рецидив заболевания, выполняют обследование под наркозом: цистоскопию, ректороманоскопию и множественные биопсии.
Если рецидив опухоли не обнаружен, отведение мочи спасает жизнь больной. Поэтому всех больных с двусторонним сдавленней мочеточников после курса облучения необходимо тщательно обследовать с целью дифференциальной диагностики лучевого фиброза и рецидива злокачественного новообразования.
Если доказано, что причина двусторонней обструкции мочеточников обусловлена рецидивом заболевания, решение о дальнейшем лечении — трудная и, в какой-то степени, умозрительная задача. Многочисленные исследования указывают на то, что отведение мочи не обеспечивает приемлемое качество жизни этой группе больных. Brin и соавт. сообщили о 47 больных (5 из них с диагнозом РШМ), которым в связи с обструкцией мочеточников вследствие распространенных злокачественных опухолей, локализованных в тазу, выполнено отведение мочи.
Результаты неутешительны: медиана выживаемости составила 5,3 мес; 50 % больных прожили 3 мес. и только 20 % — 6 мес; после отвода мочи 63,8 % времени оставшейся жизни приходилось па стационар. Delgado сообщил о незначительном увеличении выживаемости больных с выявленными рецидивными опухолями в тазу и почечной недостаточностью, которым проведено отведение мочи. Автор полагает, что не следует прибегать к этой операции, т. к. она исключает более легкую смерть от уремии.
Очевидно, решение об операции следует принимать вместе с семьей и даже, по возможности, с больной. После отведения мочи наблюдается усиление других симптомов рецидива заболевания, вызывающих страдания: мучительной боли в тазу, повторных инфекций и кровотечений. Боль и прогрессирующая кахексия тяготят и больную, и врача. Массивные тазовые кровотечения поднимают непростую в этих ситуациях проблему переливания крови. Неизбежно увеличивается время пребывания в стационаре, а следовательно, финансовые затраты семьи больной достигают огромного размера.

Свищи при раке шейки матки поздних стадий
Свищи ободочной кишки и мочевых путей — типичные осложнения прогрессирующего рака шейки матки (РШМ) и рака эндометрия (РЭ), которые значительно ухудшают качество жизни. Лечение всегда начинают с отведения мочи или кала, что уменьшает соответствующую симптоматику. Постоянная катетеризация мочевого пузыря устраняет недержание мочи, обусловленное наличием свища, что отменяет необходимость хирургического вмешательства. Ушивание свища мочеточника с чрескожной нефростомией — второй вариант лечения.
Однако для эффективного отведения мочи требуется сформировать мочевой резервуар или выполнить другие хирургические вмешательства. Существующие методы хирургической коррекции свищей мочевых путей, возникших вследствие рецидива рака или облучения, редко дают удовлетворительные результаты.
Паллиативное лечение влагалищно-толстокишечного свища сводится к наложению колостомы. Согласно мнению одних хирургов, петлевая колостома обеспечивает адекватное опорожнение кишечника и препятствует выделению кала через свищ. Другие отдают предпочтение одноствольной колостоме, утверждая, что ушивание культи кишки, как при операции Хартманна, полностью блокирует попадание кала во влагалище. При любой ситуации требуется мини-лапаротомия, во время которой и определяют объем операции.
Сексуальная дисфункция при раке шейки матки поздних стадий
Лечение женщин со злокачественными новообразованиями половых органов может осложниться патологическими изменениями влагалища, вызывающими сексуальные расстройства. Чаще они развиваются после лечения рака вульвы, влагалища и РШМ по сравнению с РЭ и РЯ. Это объясняется более частым применением комбинированного лечения (радикальных хирургических операций и ЛТ) при лечении первых трех локализаций опухолей. Согласно публикациям, частота сексуальных расстройств после хирургического лечения, ЛТ или комбинации обоих методов колеблется в широких пределах.
На сухость и укорочение влагалища после радикальной гистерэктомии жалуется 17—58 и 4—100 % женщин соответственно. До настоящего времени точные данные о частоте уменьшения эластичности влагалища и притока крови к наружным половым органам во время полового возбуждения у перенесших эту операцию отсутствовали. В 1999 г. в Швеции выполнено ретроспективное исследование у 256 больных РШМ, закончивших лечение, в сравнении с 350 женщинами группы контроля; результаты опубликованы в журнале «New England Journal of Medicine». Обнаружено статистически значимое снижение эластичности влагалища у 23 % женщин, получивших лечение по поводу начального РШМ, по сравнению с контрольной группой (4 %).
Кроме того, зафиксировано укорочение влагалища после лечения и снижение увлажнения во время полового акта. Женщины жаловались, что эти изменения отрицательно влияют на половую жизнь и вызывают глубокие переживания. Тем не менее частота оргазмов была одинаковой в обеих группах, но диспареуния наблюдалась чаще у женщин, перенесших РШМ. Наконец, данное ретроспективное исследование не выявило статистически значимых различий в количестве сексуальных расстройств между женщинами, перенесшими радикальную операцию и ЛТ. В других же аналогичных исследованиях обнаружено существенное превалирование сексуальных дисфункций у женщин, получивших ЛТ, по сравнению с теми, кто перенес хирургическое лечение РШМ.
Важно учитывать и сравнивать не только результаты лечения рака шейки матки (РШМ), полученные с помощью лучевого или хирургического метода, но и показатели качества жизни и половой функции. Рекомендуют регулярно проводить бужирование влагалища после ЛТ с целью сохранить его длину и эластичность. Заметим, что эффективность этого вмешательства в проспективных исследованиях не изучена. Грамотное назначение ЗГТ и мазей улучшает качество половой жизни у этих женщин.
Следует выявлять и лечить диспареунию, возникающую после лечения злокачественных опухолей женских половых органов, т. к. она ведет к снижению либидо, а это ухудшает отношения между женщиной и ее партнером. Потеря полового влечения женщинами, перенесшими онкологическое заболевание, — типичное явление, представляющее сложную проблему. Спустя длительное время после улучшения общего состояния женщины жалуются на снижение полового влечения или его отсутствие. Психологическая помощь и участие в группах поддержки могут быть полезными в решении этой омрачающей жизнь проблемы.
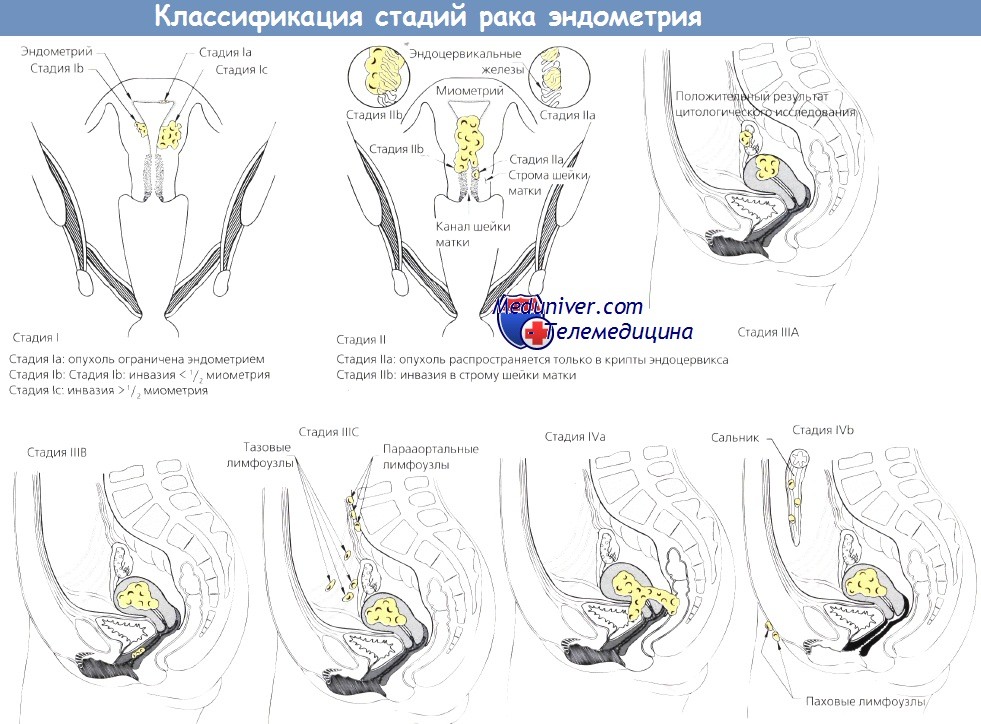
Классификация стадий рака эндометрия

— Также рекомендуем «Принятие решения по лечению онкологического больного в США в конце жизни»
Оглавление темы «Симптоматическое лечение рака»:
- Помощь при тошноте и рвоте у онкологического больного
- Помощь при поносе и запоре у онкологического больного
- Правила сообщения пациенту об онкологическом заболевании
- Психосоциальные проблемы больных раком
- Качество жизни при раке яичников поздних стадий. Осложнения
- Качество жизни при раке матки. Осложнения
- Принятие решения по лечению онкологического больного в США в конце жизни
- Принятие решения о бесполезности лечения рака
- Хосписы для онкологических больных — условия, требования
Источник
рямокишечно-влагалищный свищ при раке шейки матки, влагалища или вульвы
Прямокишечно-влагалищный свищ при раке шейки матки, влагалища или вульвыВо время первичной диагностики рака шейки матки (РШМ), рака влагалища или вульвы может быть обнаружен прямокишечно-влагалищный свищ. Непроизвольная дефекация, метеоризм и отделение слизи — наиболее частые симптомы. Подозрение на формировании свища тонкой кишки должно возникнуть, если больная жалуется на боль и экскориации в области наружных половых органов. В таком случае, чтобы точно определить вовлеченные в процесс анатомические структуры, необходимо исследовать верхние отделы ЖКТ (включая тонкую кишку) или выполнить фистулографию. При обнаружении прямокишечно-влагалищного свища рекомендуется колостомия, что позволит незамедлительно начать противоопухолевое лечение (обычно ЛТ). Если злокачественное новообразование наружных половых органов служит причиной прямокишечно-влагалищного свища, то для его лечения применяются те же хирургические вмешательства, что и при лечении злокачественного новообразования (например, радикальная вульвэктомия). При местнораспространенных злокачественных опухолях наружных половых органов успешно применяется ЛТ и одновременная радиосенсибилизирующая XT, таким образом, ректальный сфинктер сохраняется. До сих пор существует мнение, что колостомия обеспечивает больным комфорт и гигиену. При успешной противоопухолевой терапии целесообразно закрытие свища; если это смогли выполнить, то колостому закрывают. При первичном диагностировании злокачественного новообразования редко обнаруживают тонкокишечно-влагалищный свищ; чаще он бывает осложнением после ЛТ или при рецидиве злокачественной опухоли. Как правило, содержимое кишечника, вытекающее из влагалища, жидкое и разъедает кожу наружных половых органов. Обязательно проведение полного исследования верхних и нижних отделов ЖКТ, а также мочевых путей, т. к. многие свищи бывают «комплексными» и затрагивают более чем один внутренний орган. В большинстве случаев необходимо хирургическое вмешательство, чтобы выполнить резекцию вовлеченной в процесс кишки. Если резекция невозможна, следует выключить пораженный участок кишки. Однако, поскольку выключенная кишка продолжает вырабатывать кишечный сок, который вытекает из влагалища, предпочтительнее резекция.
— Также рекомендуем «Факторы риска тромбоэмболических осложнений при раке» Оглавление темы «Осложнения в онкогинекологии»:
|
Источник
Свищи после лучевой терапии (постлучевые свищи) : причины, симптомы, диагностика, лечение
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Особенно тяжёлое осложнение лучевой терапии злокачественных опухолей таза — постлучевые свищи, составляющие около 8% всех мочеполовых свищей. Свищи после лучевой терапии формируются у 1-5% больных, перенёсших лучевую терапию.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Код по МКБ-10
N80-N98 Невоспалительные болезни женских половых органов
Причины свищей после лучевой терапии (постлучевых свищей)
Частота образования свищей возрастает при проведении повторных курсов лучевой терапии. В этиологии пострадиационных урологических осложнений играет роль как поражение влагалищного и надчревного сплетения, так и наличие сосудистых заболеваний. Например, у больных с сахарным диабетом и гипертонической болезнью развиваются более тяжёлые пострадиационные осложнения. Несмотря на создание современной аппаратуры для проведения лучевой терапии, количество больных с различными пострадиациоными осложнениями, в том числе и постлучевыми мочеполовыми свищами, остаётся значительным. Оперативное вмешательство также способствует нарушению трофики мочеполовых органов.
Так при комбинированном лечении рака шейки матки риск образования мочеполовых свищей увеличивается в четыре раза. Подобные осложнения обычно возникают в поздние сроки после завершения курса лучевой терапии (в среднем — через два года), поскольку трофические изменения, приводящие к формированию фистулы. прогрессируют медленно.
Однако в литературе есть сообщения о формировании свища через 28 лет после окончания лучевой терапии и даже через 38 лет после завершения облучения. Столь длительный период с момента облучения до формирования свища позволяет дифференцировать лучевые мочеполовые свищи от первичных опухолевых свищей, возникающих непосредственно после разрушения опухоли. Это свидетельствует об участии трофических нарушений в формировании пострадиационных мочеполовых свищей.
[11], [12], [13], [14], [15], [16], [17], [18]
Лечение свищей после лучевой терапии (постлучевых свищей)
Оперативную коррекцию осуществляют после стабилизации общего состояния больных и приобретения тканями в зоне фистулы пластических свойств. При этом исчезает воспаление, отторгаются некротические участки и размягчаются рубцы. Постлучевые свищи оперируют в среднем через 7 мес после окончания лучевой терапии или возникновения рецидива.
Типовыми методами закрыть постлучевые фистулы трудно, хирург должен творчески подойти к разработке хода операции. Нередко больных оперируют многократно. Разумеется, закрыть рецидивный свищ с каждым разом всё труднее, так как после предыдущих операций рубцы в окружающих тканях становятся обширными и более плотными, вследствие чего ухудшается кровоснабжение тканей. Повторные операции приводят не столько к восстановлению произвольного мочеиспускания, сколько к последовательному уменьшению ёмкости мочевого пузыря, которая и без того снижена у половины больных.
С целью улучшения трофики тканей и замещения обширных дефектов при пострадиационных свищах в основу большинства методов положено использование лоскута на ножке, выкроенного из необлучённых тканей. S.R. Kovac и соавт. (2007) считают, что фистулопластика с использованием тканевых прокладок — главный способ оперативного лечения постлучевых мочеполовых свищей. В настоящее время для закрытия пострадиационных мочеполовых фистул многие авторы рекомендуют использовать лоскут Мартиуса.
Кроме того, при оперативном лечении постлучевых свищей в качестве прокладок используют от m. gracilis, m. rectus abdominis, брюшину и сальник.
Для лечения постлучевых пузырно-влагалишных свищей предложено использовать модификацию операции Лацко. Суть предложенной методики состоит в том, что после максимально широкой мобилизации тканей влагалища и мочевого пузыря в зоне свища края последнего не иссекают. На дефект стенки мочевого пузыря накладывают вворачивающиеся швы из синтетических рассасывающихся материалов.
При наличии технической возможности на паравезикальные ткани накладывают второй ряд швов. Швы на дефект влагалища накладывают таким образом, что передняя и задняя стенка влагалища оказываются сшитыми между собой ниже зоны фистулы. Именно поэтому операция получила название «высокий кольпоклейзис». По этой методике прооперированы 174 пациентки с пострадиационными пузырно-влагалищными свищами. Положительных результатов удалось добиться у 141 (81%) женщины.
В отдельных наблюдениях, при значительном снижении ёмкости мочевого пузыря и вовлечении в процесс тазовых отделов мочеточников, восстановление произвольного мочеиспускания естественным путем осуществляют с помощью кишечных трансплантатов. Однако, если емкость мочевого пузыря безвозвратно утеряна либо имеются обширные дефекты дна мочевого пузыря и отсутствует мочеиспускательный канал, возникает вопрос о пересадке мочеточников в кишечник на протяжении или суправезикальном отведении мочи с формированием резервуаров Брикера. Mainz-Pouch и их различных модификаций, что обеспечивает нормальную функциональную сохранность почек.
Несмотря на соблюдение всех правил и принципов оперативных вмешательств, совершенствование оперативной техники и создание шовных материалов с улучшенными свойствами, эффективность операций при постлучевых мочеполовых свищах остаётся невысокой. Частота развития рецидивов в различных клиниках составляет от 15 до 70%. Так. в одном из опытов оперативного лечения 182 больных с постлучевыми пуэырно-влагалищными свищами произвольное мочеиспускание удалось восстановить у 146 пациентов (80%). Высокая частота рецидивов побуждает к разработке и усовершенствованию оперативных методов лечения больных с постлучевыми мочеполовыми свищами.
Источник