Сахар в моче у новорожденного причины
Содержание статьи
Сахар в моче у ребенка
Очень многие родители переживают по поводу содержания сахара в моче ребенка, так как это может свидетельствовать о нарушении углеводного обмена.

Показатели глюкозы в моче могут сильно отличаться, как у мальчиков, так и девочек, при этом нужно учитывать:
- образ жизни;
- питание;
- возраст и многое другое.
В норме у детей совсем не должно быть сахара в моче, минимально допустимое значение у здорового ребенка — около 0,06-0,08 ммоль на литр.
Допустимым может считаться разовое превышение нормы в диапазоне от 1.7 до 2.8 ммоль/литр.
Если же показатели глюкозы выше 2,8 ммоль/л, то это может стать тревожным сигналом, свидетельствующем о диабете. В таком случае необходимо будет пройти дополнительное обследование.
Если наблюдается повышенный сахар в моче у ребенка, причины могут иметь как физиологическую, так и патологическую природу.
Физиологические причины
Такое отклонение от нормы часто происходит при приеме в пищу углеводов в большом количестве, стрессов, ряда лекарств. У малышей младше года повышенные показатели глюкозы возможны в первые 1-3 месяца, если они родились раньше срока. У детей, рожденных вовремя, на грудном вскармливании могут обнаружить глюкозу в период нарушений пищеварения (рвота, диарея, отрыжка).
Патологическое причины
Повышенное содержание сахара в моче может быть наследственным или приобретенным явлением. В частности этому способствует:
- развитие сахарного диабета;
- панкреатит;
- патологические состояния почечной системы: проблемы и нарушения работы органов приводят к попаданию сахара в урину;
- гипертериоз: усиление секреции в области щитовидной железы. Повышение гормонального фона приводит к распаду гликогена, и сахар обнаруживается в моче;
- повышенное употребление углеводной пищи: силы поджелудочной истощаются, падает уровень инсулина. Так может проявиться приобретенный тип диабета;
- стресс: данное состояние вызывает выброс гормонов, что влияет на рост глюкозы;
- тяжелые виды инфекций. У детей сахар может повыситься после таких инфекционных заболеваний, как краснуха и коклюш.
Повышенный сахар возможен у детей, которые привыкают к молоку матери, что не относится к патологическим состояниям.
Симптомы, свидетельствующие о повышенном уровне сахара
- сильная жажда;
- раздражение, концентрированный зуд;
- участившиеся мочеиспускания;
- снижение массы тела;
- постоянное сонное состояние;
- появление проблемы с сухостью кожи;
- не проходящее ощущение усталости.
Все данные признаки требуют записи к врачу для дальнейших исследований и обнаружения диагноза или его опровержения.
Подготовка ребенка к анализам
Сбор мочи необходимо производить строго в утренние часы, поскольку ребенок не должен кушать за 10-12 часов до анализа. Недопустимо питье в больших количествах, нагрузки физического плана, необходимо следить, чтобы ребенок не испытывал стресса и не плакал — всё это может исказить результаты.
По врачебным рекомендациям сдавать анализ мочи ребенка следует при достижении возраста 3 месяцев и года. Это важно, поскольку в эти периоды выполняют вакцинации. Далее можно сдавать анализ каждый год для проверки состояния здоровья. В случае болезни, подозрений патологии, анализы сдают дополнительно.
Основные правила сдачи анализов:
- Для сбора мочи недопустимо использования баночек и тары для питья, нужно брать специальные контейнеры с крышками. Они продаются в аптеках, вмещают 120 миллилитров и являются стерильными.
- До сбора важно подмыть ребенка, поскольку в жидкость не должны попасть бактерии. Мочу собирают не сразу, немного выпускается мимо стаканчика, остальное собирается.
- Предварительно нужно исключить еду, которая может повлиять на тон мочи. За сутки не дают манго, свеклу, морковь.
- Врачи рекомендуют перед анализом не употреблять ряд лекарств и витаминных комплексов, в том числе В2, аспирин и отдельные вещества с сосудосуживающим воздействием.
- Чтобы определить сахар в моче у ребенка до года, лучший вариант сбора – одноразовые мочеприемники. Специальные мешочки из полиэтилена крепятся за счет клейкой основы и продаются в аптеке. При покупке учитывайте пол ребенка.
- На анализ лучше сдавать минимум 15-20 миллилитров. Между забором урины и ее сдачей в лабораторию не должно пройти более 3 часов.
Расшифровка анализа производится только врачом, обычно педиатром. Если были выявлены отклонения от нормы, доктор назначит исследование крови и даст рекомендации.
Некорректные результаты
При обнаружении сахара в моче не сразу подозревают наличие патологий, для ложноположительного результата достаточно употребления фрукта или пирожного перед анализом. Для исключения некорректных итогов исследований важно не есть минимум за 9 часов.
На результаты также может повлиять прием лекарств на основе сены, танина, кофеина, салициловой кислоты и многих других. Предупредите доктора обо всех лекарствах, добавках и витаминах, в этом случае он сможет отменить часть из них, если это требуется. Также нельзя давать ребенку аскорбиновую кислоту, это может дать ложноотрицательный ответ, особенно при проведении экспресс теста.
Что делать при повышенном сахаре?
Если норма сахара в моче у ребенка превышена, то прежде всего нужно обратиться к педиатру, который проведет дополнительные анализы и при необходимости посоветует скорректировать режим питания.
При грудном вскармливании диета прежде всего будет касаться мамы малыша. При серьезных противопоказаниях врач может назначить смешанное или искусственное вскармливание.
#PROMO_BLOCK#
Детям постарше, которые уже перешли на общий стол, рекомендуется воздержаться от некоторых продуктов.
Как правило, диета заключается в устранении из рациона продуктов, содержащих быстрые углеводы: чистый сахар, конфеты, шоколад, варенье, мед, а также продукты с искусственными добавками. Следует избегать жареного и копченого, предпочтение отдается вареным и запеченным в духовке блюдам.
По стандарту из рациона убирают следующие продукты:
- консервы и колбасные изделия;
- лапшу, рис, слоеное и сдобное тесто (продукцию из них);
- мясо гуся, утки, икру;
- изюм, бананы, финики, виноград;
- сладкие виды сырков, мороженое, сахар, все кондитерские изделия;
- манку;
- лимонады, газировки;
- соленья и маринады.
Для восстановления углеводного обмена врачи рекомендуют добавить:
- мясо нежирных сортов, рыбу;
- овсянку, ячневую кашу, гречу, перловку;
- хлеб (ржаной, отрубной);
- творог, молочнокислую продукцию;
- кабачки, капусту белокочанную, баклажаны, помидоры, огурцы;
- морепродукты;
- соки несладкого типа;
- черешню, чернику, вишню.
Содержания сахара в организме ребенка, как и взрослого, обязательно нужно контролировать, чтобы избежать развития серьезных и тяжелых заболеваний. Не бойтесь обращаться к специалисту, если есть хоть малейшие подозрения. Читайте также статью о нормах сахара в крови у детей в нашем блоге.
Задать свой вопрос вы можете также нашему эксперту.
59980
0
Источник
Почечная глюкозурия у детей
Симптомы почечной глюкозурии у ребенка
Чаще клинических проявлений нет. Однако в тяжелых случаях, вследствие значительной потери сахара с мочой, могут быть следующие клинические симптомы:
- утомляемость;
- слабость в ногах;
- чувство голода;
- неутолимая жажда;
- головокружение;
- двоение в глазах;
- повышенное потоотделение;
- боли в мышцах;
- снижение мышечной силы;
- увеличение количества выделяемой мочи в сутки;
- увеличение частоты сердечных сокращений, нарушение сердечного ритма;
- нарушение пищеварения в виде водянистого стула;
- у новорожденных отмечается дефицит массы тела;
- вследствие дефицита глюкозы в организме ребенка возможно отставание в физическом развитии.
Формы почечной глюкозурии у ребенка
Выделяют две формы заболевания.
- Первичная почечная глюкозурия: возникает вследствие наследственного дефекта транспорта глюкозы (изолированная почечная глюкозурия).
- Вторичная почечная глюкозурия: возникает под воздействием других факторов, таких как:
- беременность;
- отравление токсическими веществами, например, флоризином (токсическое вещество, которое содержится в коре некоторых розоцветных фруктовых деревьев (груша, яблоня, вишня)).
Помимо самостоятельного заболевания (изолированной почечной глюкозурии), аналогичные симптомы могут отмечаться и при других заболеваниях с иными проявлениями: при синдроме Фанкони (редкое нарушение функции почек, которое приводит к появлению в моче глюкозы, аминокислот, избытка бикарбоната, фосфатов и некоторых других веществ; клинически проявляется повышенным мочеотделением, болями в костях, слабостью), глюкоаминовом диабете (нарушение функции почек с повышенным выделением глюкозы и аминокислот с мочой) и др.
Причины почечной глюкозурии у ребенка
- Почки являются фильтром для крови. Фильтрующаяся жидкость в почке проходит через сеть канальцев, где многие вещества, содержащиеся в крови, в том числе и глюкоза, всасываются обратно и попадают в системный кровоток, а ненужные организму продукты обмена выводятся с мочой.
- В норме глюкоза должна полностью возвращается в кровь.
- У больных с данным заболеванием большая часть глюкозы теряется с мочой, в то время как ее уровень в крови остается в норме. Причиной всего этого является мутация в гене, который отвечает за белок, необходимый для обратного всасывания сахара в кровь.
- Тип наследования — аутосомно-доминантный (если один родитель имеет мутантный ген, который передастся потомству, то ребенок родится с данным заболеванием).
- При длительной потере глюкозы и уменьшении поступления углеводов с пищей возникают серьезные нарушения в организме. Уровень глюкозы в крови падает, клетки получают недостаточно питательных веществ, особенно клетки головного мозга, что и сопровождается соответствующей клиникой. Вслед за глюкозой выводится с мочой вода и минеральные элементы, особенно калий. Это приводит к обезвоживанию организма.
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика почечной глюкозурии у ребенка
- Сбор анамнеза и жалоб заболевания: как правило, случайно в анализе мочи определяют повышенный уровень сахара. У большинства больных клиники нет, хотя у некоторых при прогрессивной потери глюкозы с мочой появляются жалобы на утомляемость, слабость в ногах, чувство голода, головокружение, повышенное потоотделение, боли в мышцах, увеличение количества выделяемой мочи в сутки, нарушение сердечного ритма, водянистый стул.
- Общий осмотр: отставание в физическом развитии новорожденных и детей.
Диагноз ставится в большинстве случаев на данных лабораторных анализов:
- биохимия крови – глюкоза в пределах нормы;
- глюкоза во всех порциях мочи;
- нормальная сахарная кривая (глюкозотолерантный тест) после нагрузки глюкозой. Перед исследованием пациент должен не есть не менее 10 часов. Проводится забор крови и определяется уровень глюкозы. В норме сахар 3,5-5,5 ммоль/л натощак. Далее пациент принимает 75 г сахара, растворенного в 200 мл воды. Через 30, 60, 90 и 120 минут берут кровь и исследуется уровень глюкозы. Сахар через час должен повыситься не больше, чем на 11 ммоль/л. Еще через 1 час (то есть через 2 часа после выпитой глюкозы) сахар должен быть ниже первой цифры или как первая.
- Уровень глюкозы в утренней моче. Глюкоза в моче в норме отсутствует или обнаруживается в минимальных количествах, до 0,8 ммоль/л. При данном заболевании уровень глюкозы превышает норму, достигая 10,0 ммоль/л и более.
- Метод определения глюкозы в моче с помощью индикаторных полосок. Данный метод основан на специфическом окислении глюкозы с помощью фермента глюкозооксидазы. Образовавшаяся при этом перекись водорода разлагается пероксидазой (ферментом) и окисляет краситель. Изменение окраски красителя при окислении свидетельствует о присутствии глюкозы в моче.
- Обнаружение глюкозы в моче с помощью пробы Гайнеса. Метод основан на способности глюкозы восстанавливать в щелочной среде при нагревании гидрат окиси меди (синий цвет) в гидрат закиси меди (желтый цвет) и закись меди (красный цвет).
- Обнаружение глюкозы в моче с помощью пробы Бенедикта. Реакция основана на свойстве глюкозы восстанавливать гидрат окиси меди в щелочной среде в гидрат закиси меди (желтый цвет) или закись меди (красный цвет).
Лечение почечной глюкозурии у ребенка
- Лечения, как правило, не требуется. Однако маленькие дети с данным заболеванием должны соблюдать диету с достаточным количеством углеводов для правильного физического развития, чтобы не возникали гипо- (снижение концентрации сахара в крови ниже 3,5 ммоль/л) и гипергликемия (повышение концентрации сахара крови выше 5,5 ммоль/л). Для этого необходимо учитывать физические нагрузки и уровень поступления углеводов с пищей. При тяжелом течении заболевания назначают лечение, которое устраняет признаки заболевания.
- При значительном снижении уровня глюкозы крови ее вливают внутривенно.
- Если происходит обезвоживание организма, капельно вводят растворы с минеральными веществами.
- Также назначают диету, богатую калием, например, сухофрукты.
Осложнения и последствия почечной глюкозурии у ребенка
- У маленьких детей часто отмечается задержка в физическом развитии.
Профилактика почечной глюкозурии у ребенка
- Специфической профилактики почечной глюкозурии не существует.
- Так как данное заболевание является наследственным, то родителям, у которых есть больной ребенок, в случае планирования последующих беременностей необходимо пройти медико-генетическое консультирование.
Источник
Гестационный диабет при беременности
Что это такое?
Гестационный сахарный диабет (ГСД) – нарушение обмена глюкозы в организме беременной женщины. Он сопровождается повышенным содержанием глюкозы в крови и развивается строго во время беременности у пациенток, которые до этого были здоровы. Заболевание возникает только в период беременности и зачастую проходит после родов.
В чем его причина?
Сахарный диабет у беременных развивается из-за гормонального взрыва, связанного с вынашиванием ребенка. Поступающий в кровь гормональный коктейль (кортизол, хорионический гонадотропин, эстрогены и прогестерон) тормозит действие инсулина, который обязан обеспечивать поступление глюкозы из крови в клетки. Происходит это потому, что организм пытается сэкономить глюкозу для растущего плода и провоцирует «инсулиновую резистентность», когда клетки матери перестают реагировать на обычное количество инсулина. В ответ на возрастающее количество глюкозы в крови поджелудочная железа должна вырабатывать больше инсулина, но иногда она не справляется. Возникает гестационный диабет.
До 39% всех беременностей осложнены ГСД.
Кто в группе риска
| Фактор риска | Последствия |
| Возраст матери — старше 40 лет | Крупный плод |
| Ожирение матери, или избыток массы тела | Многоводие |
| Гестационный диабет в анамнезе | Избыточная прибавка веса во время текущей беременности |
| Ранний или поздний гестозы в анамнезе | Врожденные пороки развития плода |
| Сахарный диабет у ближайших родственников | Выделение глюкозы с мочой |
| Выкидыши или мертворождения в анамнезе | |
| Заболевания и состояния, которые могут провоцировать развитие диабета (метаболический синдром, синдром поликистозных яичников, повышенное артериальное давление, высокий уровень холестерина) | |
| Многоплодная беременность |
Чем опасен ГСД?
ГСД может стать причиной различных осложнений беременности, что опасно как для матери, так и для ребенка.
Опасность ГСД для матери
Риск для здоровья будущей матери связан с избытком глюкозы в крови и ее отложением в тканях и органах. Как и любая разновидность сахарного диабета, ГСД может способствовать возникновению:
- Диабетической ретинопатии – поражению сосудов и рецепторов сетчатки с постепенным ухудшением зрения (рис. 1).
- Диабетической нефропатии – повреждение клубочкового и канальцевого аппарата почек, в котором плазма крови фильтруется с образованием мочи. В результате развивается хроническая почечная недостаточность.
- Артериальной гипертензии – повышенное давление, возникающее из-за поражения сосудов, почек и изменения гормонального фона с развитием диабета. Все это увеличивает риск прерывания беременности и появления отклонений у плода.
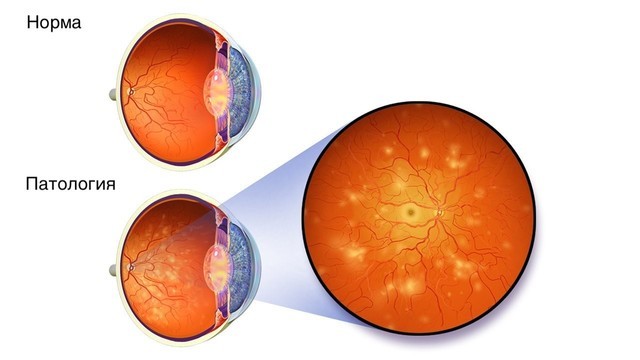 Рисунок 1. Диабетическая ретинопатия. Источник: WikiMedia
Рисунок 1. Диабетическая ретинопатия. Источник: WikiMedia
Риск для ребенка
Повышенное содержание глюкозы в крови беременной женщины может навредить не только ей самой, но и будущему ребенку, способствуя:
- диабетической фетопатии (нарушение обмена углеводов у будущего ребенка, которое может перейти в неонатальный, младенческий сахарный диабет);
- рождению крупного плода – макросомии (увеличивает риск кесарева сечения и травм ребенка при родах);
- неонатальной гипогликемии (низкий уровень сахара в крови новорожденного и дыхательные нарушения, что может привести к его смерти);
- внутриутробной гибели плода (это самое страшное последствие ГСД);
- многоводию (опасно преждевременными родами, неправильным положением плода, выпадением петель пуповины и их пережатию, отслойке плаценты при разрыве плодных оболочек);
- увеличению размеров печени и сердца у плода.
- нарушению роста и развития ребенка уже после рождения.
ГСД также увеличивает риск выкидыша – сосуды плаценты «пропитываются» глюкозой, что ведет к нарушению кровотока и гипоксии (кислородному голоданию) плода, что провоцирует преждевременную родовую активность матки.
Симптомы
Клиническая картина гестационного сахарного диабета довольно скудна, женщина может и вовсе не предъявлять никаких жалоб. Стоит обратить внимание на такие признаки:
- Немотивированная слабость,
- Жажда, сухость во рту,
- Частое мочеиспускание,
- Нечеткость зрения.
Диагностика
Диагностика гестационного диабета не представляет особой сложности. Она основана на определении уровня глюкозы в крови и анализе других показателей углеводного обмена.
К какому врачу обратиться?
После того, как женщина узнала о своей беременности, ей следует пойти в женскую консультацию и встать на учет. Терапевт или акушер-гинеколог во время первого приема расскажут, какие обследования и в каком объеме ей предстоят до родов.
Анализы и их показатели
Обычно при постановке на учет, на сроке 10-13 недель, все женщины проходят скрининг здоровья, который должен выявить основные отклонения беременности, включая нарушения углеводного обмена. В рамках этого скрининга проводят исследование уровня гликированного гемоглобина, а также исследование глюкозы венозной плазмы натощак и в течение дня. Этот анализ позволяет определить, был ли сахарный диабет у женщины до беременности. Чтобы диагноз подтвердили, значение гликированного гемоглобина должно превышать 6,5%.
Между 24 и 28 неделями беременности женщинам, у которых никаких отклонений ранее обнаружено не было, делают повторный тест: на определение гестационного диабета (рис. 2). Называется этот анализ «глюкозотолерантный тест» и проводится по следующей схеме:
- Утром женщина сдает кровь на глюкозу натощак,
- Затем ей дают выпить концентрированный раствор глюкозы (75 г глюкозы),
- Через 1 и 2 часа после нагрузки (выпитого раствора) проводят повторное исследование крови.
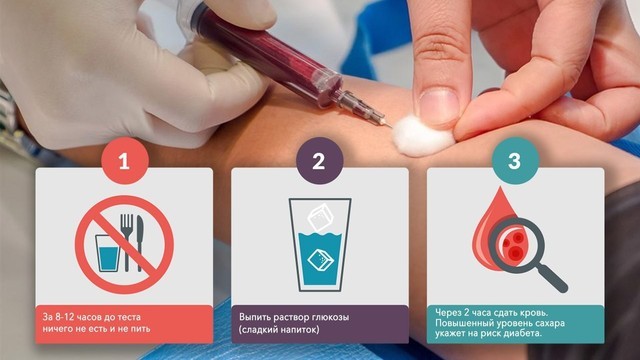 Рисунок 2. Проведение глюкозотолерантного теста. Источник: СС0 Public Domain
Рисунок 2. Проведение глюкозотолерантного теста. Источник: СС0 Public Domain
Результаты теста считаются положительными, если обнаружен хотя бы один из перечисленных признаков:
- Уровень глюкозы натощак выше 5,1 ммоль/л,
- Уровень глюкозы через 1 час после нагрузки выше 10,0 ммоль/л,
- Уровень глюкозы через 2 часа после нагрузки выше 8,5 ммоль/л.
Важно! Для диагностики ГСД подходит ТОЛЬКО глюкозотолерантный тест. Тест на гликированный гемоглобин не применяют, так как это исследование часто дает ложноотрицательный результат. Кроме того, с его помощью нельзя отследить степень повышения глюкозы в крови после приема пищи.
Есть ли противопоказания к проведению теста?
Да, есть. Абсолютные и относительные.
К абсолютным противопоказаниям относятся:
- Аллергия и/или непереносимость глюкозы,
- Сахарный диабет в острой фазе (тогда тест не нужен),
- Заболевания желудочно-кишечного тракта, при которых нарушается нормальное всасывание глюкозы (обострение панкреатита, операции на желудке).
Относительные (временные) противопоказания:
- Ранний токсикоз (гестоз) беременных,
- Обострение хронических заболеваний
Важно! Вовремя определить наличие ГСД очень важно. Скрининг рекомендован всем беременным женщинам. Глюкозотолерантный тест не вредит печени, этого тестирования не следует бояться.
При постановке диагноза ГСД иногда прибегают к дополнительным исследованиям, в их числе:
- Общий анализ мочи (глюкозурия – обнаружение глюкозы в моче, которой в норме там не должно быть, а также кетоновые тела – продукты нарушенного метаболизма глюкозы),
- УЗИ плода (наличие фетопатии – нарушений развития плода).
Лечение во время беременности
Терапия ГСД – задача сложная и комплексная. Препараты подбираются так, чтобы не нанести вред плоду. А лечение при необходимости может продолжаться и после родов.
Диета
Соблюдение особого режима питания — это первая ступенька на пути к избавлению от диабета беременных. Медикаментозное лечение ГСД не будет эффективным без соблюдения диеты. На что нужно обратить внимание:
- Необходимо исключить быстрые углеводы (сладости, выпечку, белый хлеб, пирожные, фрукты), а также ограничить жиры,
- Приемов пищи должно быть несколько, питаться следует каждые 2-3 часа,
- Следует потреблять достаточно белка и сократить потребление продуктов с высоким содержанием крахмала (рис, хлеб, макаронные изделия, картофель, кукуруза),
- Полезным будет увеличение потребления овощей и зелени, растительных масел и других продуктов, богатых ненасыщенными жирами,
- Важно соблюдать баланс белков, углеводов и жиров, а также следить за калорийностью своего рациона.
Важно! Нельзя самостоятельно назначать себе диету! Она должна быть составлена специалистом с учетом потребностей будущей мамы и малыша.
Помимо изменений в рационе, включите в свой распорядок дня умеренную регулярную физическую активность. Занимайтесь не менее 150 минут в неделю, очень полезно плавание.
Отслеживание содержания сахара в крови
Второй шаг в борьбе с ГСД — это ежесуточный контроль сахара в крови. Он нужен, чтобы понять, помогает ли диета.
Чтобы определять у себя глюкозу, не нужно ходить к врачу, для это существует специальный прибор — глюкометр (рис.3).
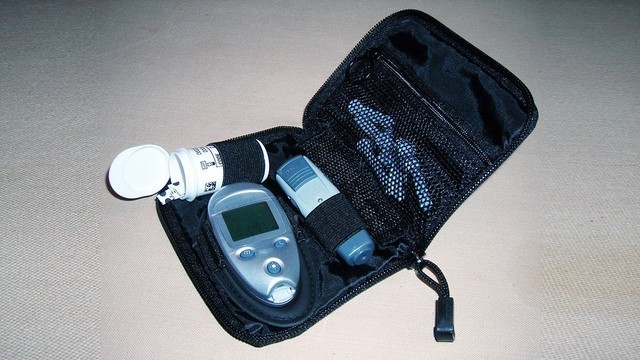 Рисунок 3. Комплект из глюкометра, ручки для прокалывания кожи, набора тест-полосок и иголок для ручки-картриджа. Источник: WikiMedia
Рисунок 3. Комплект из глюкометра, ручки для прокалывания кожи, набора тест-полосок и иголок для ручки-картриджа. Источник: WikiMedia
С его помощью больные с ГСД проверяют свои показатели глюкозы натощак и через 1-2 часа после еды каждый день в течение недели, занося полученные данные в журнал. Исходя из полученных результатов врач-эндокринолог решает, потребуется ли медикаментозное лечение, или ГСД уже взят под контроль с помощью ограничений в питании. Лекарства назначают, если одна треть или более результатов говорят о содержании глюкозы:
- натощак — более 5,3 ммоль/л,
- через час после еды — более 7,2-7,8 ммоль/л,
- через 2 часа после еды — более 6,5 ммоль/л.
Иногда врач также просит вести дневник артериального давления, массы тела и питания. Контролировать сахар также можно в моче, используя тест-полоски.
Важно! Уже появились приборы без иголки – ее заменяет датчик в виде пластыря, который наклеивают на кожу. Глюкометр считывает его показания в непрерывном режиме. Можно настроить прибор так, чтобы данные шли на мобильный телефон или сразу отправлялись врачу.
Медикаментозное лечение: инсулин
Для контроля уровня гликемии назначают сахароснижающие препараты:
- При неконтролируемой гликемии и наличии фетопатии в первую очередь применяют инсулин. Он безопасен для плода, дозу и режим введения устанавливает эндокринолог в индивидуальном порядке.
- В некоторых случаях для лучшего контроля гликемии устанавливают инсулиновую помпу.
- Применяют таблетированные сахароснижающие препараты строго по показаниям.
Во время лечения контроль сахара в крови не прерывают, все данные о дозах препаратов и содержании глюкозы в крови записывают, чтобы врач мог корректировать схему их приема.
Важно! Инсулин считают лучшим средством лечения ГСД. На сегодняшний день нет достаточно данных, чтобы судить об отложенных эффектах других сахароснижающих препаратов.
Роды при ГСД
Гестационный диабет не мешает естественным родам и не является показанием к кесареву сечению. Рожать следует не позднее 38–39 недель беременности. Кесарево сечение выполняют по стандартным показаниям:крупный плод, его тяжелая патология, узкий таз и т.д. Дополнительными показаниями являются выраженные признаки диабетической фетопатии.
После родов
Гестационный диабет – заболевание, характерное для беременности. После родов ГСД проходит, так как гормональный фон нормализуется.
Однако нельзя забывать, что ГСД служит фактором риска развития сахарного диабета 2 типа и повторного заболевания во время следующей беременности.
Сразу после родов, если была назначена инсулинотерапия, она отменяется. В течение первых дней уровень глюкозы контролируют путем забора венозной крови. Если никаких отклонений нет, через 6–12 недель после родов проводят глюкозотолерантный тест, чтобы исключить диабет 2-го типа.
Если во время беременности был диагностирован ГСД, необходимо соблюдать диету и заниматься дозированными физическими нагрузками. В остальном нет никаких ограничений, после ГСД можно кормить грудью как обычно.
Прогноз
Своевременная терапия ГСД с помощью инсулина сокращает риск развития осложнений на 98%. Тяжелые последствия после болезни наблюдаются, если вовремя не поставлен диагноз и лечение отсутствует.
Важно! ГСД протекает незаметно, но может нанести большой вред ребенку, став причиной:
- различных пороков развития плода,
- Макросомии (крупные размеры плода),
- Гипогликемии и дыхательных нарушений у новорожденного,
- Сердечно-сосудистых и неврологических заболеваний,
- Метаболического синдрома (нарушение углеводного обмена).
Самый страшный исход – внутриутробная гибель плода и выкидыш.
Однако, ГСД увеличивает риск развития диабета первого и второго типа в будущем. Вероятность развития сахарного диабета 1 типа составляет 5,7% в течение последующих 7 лет, 2 типа — вплоть до 50%.
У ребенка, родившегося у матери с ГСД, также повышен риск ожирения и возникновения сахарного диабета.
Профилактика
Основная мера профилактики ГСД – контроль веса и тщательное планирование беременности.
Ожирение является одним из главных факторов риска развития ГСД. Чем больше жира в организме, тем в меньшей степени его клетки становятся отзывчивыми на команды инсулина захватить из крови глюкозу.
Важно! Пытаться похудеть во время беременности не стоит. Вы должны есть достаточно, чтобы плод не пострадал от недостатка нутриентов.
Заключение
Итак, что необходимо запомнить о гестационном сахарном диабете:
- ГСД – заболевание, затрагивающее исключительно беременных женщин. После родов оно проходит.
- ГСД несет существенные риски осложнений как для матери, так и плода.
- Заболевание поддается профилактике – рекомендуют контролировать вес и тщательно планировать беременность.
- Сахарный диабет беременных не является абсолютным показанием для кесарева сечения.
- Если поставлен диагноз ГСД – не паниковать! Следуйте рекомендациям врача, следите за уровнем глюкозы, артериальным давлением, ведите дневник питания, а также не забывайте об умеренных физических нагрузках (ходьбы будет достаточно).
Источники
- Gestational Diabetes Mellitus // American Diabetes Association Diabetes Care 2003 Jan; 26(suppl 1): s103-s105. https://doi.org/10.2337/diacare.26.2007.S103
- Thomas R. Moore. Maternal Morbidity. Diabetic retinopathy // Medscape. – 2020
Источник