Резекция мочевого пузыря при раке
Содержание статьи
Операции при раке мочевого пузыря
Оперативное лечение рака мочевого пузыря (Та, Tl, CIS)
Трансуретральная резекция мочевого пузыря
Тщательный осмотр мочевого пузыря с использованием оптики с различным углом (всегда 30°, 70°, редко 120°) позволяет не только выявить все опухоли (в том числе участки, подозрительные на CIS), но и определить план операции.
Трансуретральную резекцию мочевого пузыря выполняют с использованием оптики 30° в условиях постоянной ирригации, что предупреждает его переполнение. Это может привести к истончению его стенки и риску перфорации. Трансуретральная резекция мочевого пузыря в условиях видеомониторинга обеспечивает увеличение (и улучшение) изображения, позволяет наблюдать операцию другим лицам с целью обучения и позволяет документировать всю операцию. Сначала отдельными срезами удаляют эндовезикальную часть опухоли, затем резецируют до видимой мышечной ткани её основание. Материал отсылают на морфологическое исследование в отдельных контейнерах. Свободно флотирующие высокодифференцированные опухоли часто возможно и предпочтительно удалять (соскоблить) петлей механически без использования электрической энергии, что исключает риск перфорации. Низкодифференцированные опухоли солидного строения, а также основания любой опухоли необходимо удалять электрохирургически с последующим гемостазом. Фульгурация ухудшает возможность последующего морфологического изучения операционного препарата.
После завершения резекции осуществляют дополнительный срез петлёй или «холодную» биопсию щипцами основания опухоли для морфологического определения инвазии опухоли в мышечный слой (препарат отсылают на морфологическое исследование отдельно). Окончательную оценку качества гемостаза осуществляют в условиях минимальной ирригации или при её прекращении.
Традиционно трансуретральную резекцию мочевого пузыря выполняли с использованием в качестве ирриганта стерильной воды, так как солевые растворы обладают электропроводностью, что приводит к дисперсии электрической энергии от монополярной петли резектоскопа. В последние десятилетия чаще используют раствор глицерола, что дороже, но он обладает преимуществом по сравнению с водой. В настоящее время разработаны и находят всё более широкое применение резектоскопы с биполярной электрорезекцией. Последние позволяют выполнять операцию с применением 0,9% раствора натрия хлорида и уменьшают риск рефлекторного раздражения n. obturatorius. которое может привести к резкому сокращению приводящей мышцы бедра с возможной перфорацией мочевого пузыря. Предупредить это достаточно грозное осложнение возможно путём общей анестезии с введением миорелаксантов либо местным введением в запирательную ямку 20-30 мл лидокаина, что не всегда надёжно.
Удаление опухоли в дивертикуле мочевого пузыря
В этом случае необходимо проявлять осторожность. Дивертикул выпячивание слизистой оболочки (без подлежащего мышечного слоя), поэтому резекция почти неизбежно ведёт к перфорации мочевого пузыря. Тем не менее при высокодифференцированных опухолях возможно выполнять резекцию и коагуляцию основания опухоли. В случае перфорации длительное трансуретральное дренирование мочевого пузыря (5 дней) обеспечивает заживление. При низкодифференцированных опухолях дивертикула показана резекция мочевого пузыря или радикальная цистэктомия. Опухоли, расположенные на передней стенке или дне мочевого пузыря могут оказаться труднодоступными. Минимальное наполнение мочевого пузыря и надлобковое надавливание облегчает удаление таких опухолей. Очень редко, особенно у чрезмерно тучных больных, осуществление ТУР мочевого пузыря возможно лишь через накладываемую временно уретростому.
Удаление опухолей в устье мочеточников
Особой осторожности требует ТУР мочевого пузыря при опухолях, расположенных в устье мочеточников. Для предупреждения обструкции верхних мочевыводящих путей из-за рубцового сужения устья мочеточника следует применять только режим резания, при необходимости возможна резекция самого устья. В таких случаях предпочтительно временное дренирование почки катетером или стентом либо обеспечение в ближайшие сутки обильного диуреза. Для точного стадирования заболевания опухоль необходимо удалять с мышечным слоем для морфологической оценки степени инвазии. В противном случае необходима повторная ТУР мочевого пузыря. Минимальное кровотечение и ирритативная симптоматика типичны для раннего послеоперационного периода. Серьёзные осложнения (значительная гематурия, клиническая манифестация перфорации мочевого пузыря) возникают менее чем в 5% случаев, хотя при цистографии перфорацию выявляют у большинства больных. В большинстве случаев возникает экстраперитонеальная перфорация мочевого пузыря, но возможна и внутрибрюшная перфорация при опухолях, расположенных на дне мочевого пузыря. При экстраперитонеальной перфорации достаточно длительного (до 5 сут) трансуретрального дренирования мочевого пузыря. При внутрибрюшной перфорации часто необходима открытая операция. Тщательное внимание к техническим деталям операции (предупреждение перерастяжения мочевого пузыря, профилактика рефлекторного раздражения запирательного нерва) позволяют значительно снизить риск перфорации мочевого пузыря.
Повторная трансуретральная резекция
Иногда повторная трансуретральная резекция мочевого пузыря необходима из-за невозможности полного удаления опухоли при первой операции (значительные размеры опухоли, анатомическая недоступность, риск перфорации, вынужденное прекращение операции из-за интраоперационных осложнений и др.). Но чаще показанием для повторной трансуретральной резекции мочевого пузыря выступают другие причины (низкодифференцированные опухоли Т1, отсутствие мышечной ткани в препарате). При повторной трансуретральной резекции мочевого пузыря, которую выполняют в течение 6 нед после первой операции, остаточную опухоль в зоне вмешательства выявляют в 40% случаев.
При отсутствии мышечной ткани в операционном препарате низкодифференцированную опухоль стадии Т1 после повторного вмешательства у большинства больных классифицируют как стадию Т2. Повторная трансуретральная резекция мочевого пузыря меняет тактику лечения у трети больных. В настоящее время общепризнанно, что больные со стадией заболевания Т1 и при низкодифференцированной опухоли стадии Iа нуждаются в повторной ТУР.
Лечение рака мочевого пузыря (стадии Т2, ТЗ, Т4)
Радикальная цистэктомия
Показания к радикальной цистэктомии:
- рак мочевого пузыря в стадии Т2-Т4а, N0-Nx. М0;
- опухоли высокого онкологического риска (низкодифференцирванный переходно-клеточноыи рак стадии Т1, CIS, резистентные к адъювантной иммунотерапии опухоли);
- непереходно-клеточные гистологические типы опухоли, которые нечувствительны к химио- и лучевой терапии.
«Спасительная» цистэктомия показана при безуспешном неоперативном лечении (химиотерапия, лучевая терапия) либо безуспешной резекции мочевого пузыря.
При радикальной цистэктомии дооперационная химио- или лучевая терапия не показаны.
Противопоказания к радикальной цистэктомии
К ним относят серьёзные сопутствующие заболевания и неприемлемо высокий для больного операционный риск.
Техника радикальной цистэктомии предполагает удаление мочевого пузыря с окружающей его жировой клетчаткой и соседних органов (простата и семенные пузырьки у мужчин и матка с придатками у женщин). Мочеточники отсекают в юкставезикальном отделе и при CIS выполняют их морфологическое экспресс-исследование. При расположении опухоли в области шейки мочевого пузыря у женщин или прорастании в предстательный отдел мочеиспускательного канала у мужчин показано проведение утетрэктомии (симультанно или вторым этапом). У части мужчин возможно сохранение потенции путём сохранения парапростатических нервно-сосудистых пучков (аналогично технике РПЭ).
Тазовая лимфаденэктомия обязательная составная часть радикальной цистэктомии. Поражённые лимфатические узлы при радикальной цистэктомии выявляют у 10% больных стадии Т1 и у каждого третьего больного стадии Т3-Т4а. Лимфаденэктомия имеет большое прогностическое значение, позволяет определить необходимость адъювантной системной химиотерапии, а у части больных с минимальным поражением лимфатических узлов улучшает результаты операции.
Несмотря на отчётливую тенденцию к расширению границ лимфаденэктомии от зоны внутренних, наружных, общих подвздошных сосудов, предкрестовой области и до бифуркации аорты, в настоящее время стандартом считают удаление лимфатических узлов из области запирательной ямки.
Экспресс-биопсия подозрительных лимфатических узлов позволяет интраоперационно определить план деривации мочи (при выявлении метастазов можно избрать более простой и безопасный её тип).
Послеоперационные осложнения и смертность при радикальной цистэктомии в течении последних 2-3 десятилетий существенно снизились, но тем не менее составляют около 30 и 3,7% соответственно. Поздние осложнения обычно связаны с надпузырным отведением мочи. Риск импотенции высок и зависит от возраста больных и техники операции.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Надпузырное отведение мочи и замещение (субституция) мочевого пузыря
В результате интенсивной разработки проблемы отведения мочи после цистэктомии в клиническую практику внедрили большое количество различных операций.
Группы операций надпузырного отведения мочи и замещения (субституции) мочевого пузыря .
- «Влажные» кутанеостомы (уретеростомия кишечные кондуиты).
- «Сухие» удерживающие (континентные) кутанеостомы с созданием мочевых резервуаров низкого давления из различных отделов кишечника.
(желудок, тощая кишка, толстая кишка).
- Отведение мочи в кишечник (ректальный мочевой пузырь, уретеросигмостомия, сигморектальный резервуар Mainz-Pouch П).
- Замещение мочевого пузыря (субституция) резервуаром низкого давления созданного из различных отделов кишечника (подвздошная, восходящая ободочная. сигмовидная кишки) и анастомознруемого с мембранозным отделом мочеиспускательного канала.
Уретерокутанеостомия, которую выполняли до настоящего времени, — вынужденная операция (необходимость снижения риска). Классическую уретеросигмостомию в настоящее время практически не используют из-за высокой частоты мочевой инфекции и риска развития аденокарциномы в области мочеточниково-кишечного соустья.
В последние два десятилетия большую популярность приобрели операции по формированию кишечных мочевых резервуаров низкого давления. Принцип создания резервуаров низкого давления основан на антимезентериальном рассечении кишки с последующим формированием резервуара сферической формы. Отсутствие изотонического сокращения кишки обеспечивает низкое давление в резервуаре, а сферическая форма обеспечивает его большую ёмкость. Анастомозирование мочеточников с резервуаром можно выполнять с применением антирефлюксной техники или без таковой. Удержание мочи (континенция) происходит за счёт подслизистого расположения эфферентного сегмента кишки, выводимого на кожу (принцип Митрофанова), его инвагинации или использования естественного клапана (баугиниевой заслонки). Периодическую катетеризацию резервуара больной осуществляет самостоятельно.
Несмотря на то что большинство методов деривации мочи обеспечивают хорошее качество жизни, в последние годы всё большее применение находит замещение (субституция) мочевого пузыря.
Радикальная цистэктомия с отведением мочи сложное вмешательство, поэтому операцию необходимо выполнять только в специализированных центрах, в которых регулярно осуществляют такие операции. Окончательное решение о радикальной цистэктомии и выбор метода деривации осуществляют только на основании информированного согласия больного.
Источник
Операция по удалению мочевого пузыря: методы, уход
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Такое серьезное хирургическое вмешательство, как удаление мочевого пузыря, назначают только в крайних случаях — как правило, при тяжелых онкологических заболеваниях органа, когда химиотерапия и другие вспомогательные методы лечения не приводят к выздоровлению пациента.
Первая операция по удалению мочевого пузыря была проведена ещё в XIX веке, и с тех пор этот метод успешно применяют для устранения раковых опухолей, папилломатоза, эктопий пузыря. Подобная операция назначается планово, кроме неотложных ситуаций с кровотечением.
[1], [2], [3], [4], [5], [6]
Показания
Операция удаления мочевого пузыря назначается тогда, когда необходимо избавиться от патологического новообразования — опухоли. Удаление — это радикальный способ устранения злокачественного очага, однако в последние годы его применяют редко, так как в арсенале современной медицины имеются другие, более щадящие методы.
Тем не менее, в отдельных случаях удаление мочевого пузыря при раке все же проводят, и уместно оно в таких ситуациях:
- если раковая опухоль находится в Т4 стадии, но метастазы отсутствуют;
- при диффузном папилломатозе;
- если имеется несколько опухолей в Т3 стадии;
- при видоизменении мочевого пузыря на фоне туберкулеза или интерстициального цистита.
Некоторые клиники практикуют удаление мочевого пузыря и на начальных стадиях развития онкологии. Действительно, такой подход позволяет избавиться от заболевания наверняка и за короткий период времени. Однако подобное лечение проводится только после личной беседы с пациентом и с его согласия.
[7], [8], [9], [10]
Подготовка
Прежде чем приступить к удалению мочевого пузыря, пациента обследуют, чтобы взвесить степень риска развития осложнений и убедиться в отсутствии противопоказаний к операции.
Предоперационную подготовку проводят поэтапно:
- У больного берут кровь для общего и биохимического анализа, чтобы оценить его состояние здоровья в целом.
- Также берут кровь для определения уровня глюкозы.
- Оценивают качество свертываемости крови.
- Проводят ультразвуковое исследование внутренних органов, рентген грудной клетки.
- Проводят процедуру цистоскопии с последующей биопсией, для того чтобы обозначить вариант используемой анестезии и технику операции.
- За 6-7 суток до проведения вмешательства пациенту рекомендуют перейти на жидкую легкоусвояемую пищу с минимумом клетчатки.
- За 36 ч до вмешательства употреблять пищу запрещается: больной может пить только жидкости в виде чая, компота или соков (молочная продукция под запретом).
- За 24 часа до вмешательства пациенту очищают кишечник, а также дают мочегонные препараты.
- В день операции пациент пищу не принимает.
- Непосредственно перед оперативным вмешательством удаляют (сбривают) волосяной покров с паховой зоны и области живота, чтобы исключить возможность попадания инфекции в рану.
[11], [12], [13], [14], [15]
Техника проведения удаления мочевого пузыря
Чаще всего для удаления мочевого пузыря применяют лапаротомический доступ — это такая разновидность операции, при которой заживление проходит быстрее, а травмирование тканей минимально. Техника проведения подобной операции состоит из следующих этапов:
- Хирург обрабатывает кожу больного в месте предполагаемых проколов (разрезов).
- В мочеиспускательный канал вводят специальный катетер, при помощи которого будет выводиться мочевая жидкость во время операции.
- Используя дуговидный надлобковый доступ, хирург обнажает и фиксирует мочевой пузырь.
- Доктор вскрывает полость пузыря и исследует его.
- Далее фиксируются стенки пузыря, а у мужчин фиксируется и предстательная железа.
- Если мочеточники не выводятся наружу и не перемещаются в часть кишки, то их отсекают на участке здоровой ткани.
- Доктор проводит катетеризацию.
- У мужчин перевязываются семявыносящие протоки (делается это осторожно, дабы не нарушить целостность кишечника).
- Пузырь отодвигают кзади и кверху, перевязывают, пересекают лобково-пузырную и предпузырную связки, а также мочеиспускательный канал (у мужчин это делается особенно осторожно, так как можно задеть расположенную рядом предстательную железу).
- Доктор удаляет пузырь, тампонирует места кровотечения, ушивает сосуды, устанавливает дренаж.
- Через наружное отверстие в брюшной стенке хирург вводит в мочеиспускательный канал катетер-резервуар, формирует новый пузырь.
- Хирург ушивает рану (послойно), оставляя место для дренажа, и накладывает стерильную повязку.
Методы удаления мочевого пузыря
Удаление мочевого пузыря, проводимое при помощи лапароскопии, легче переносится больными, а рана после такого вмешательства заживает быстрее.
Что же касается методики удаления и замены мочевого пузыря, то тут существует несколько способов:
Если орган моделируют из участка тонкого кишечника, то используют его отрезок длиной примерно 600 мм: из него формируют объемное образование наподобие мочевого пузыря, которое соединяют с мочеточником и мочевыводящим протоком. Такой вариант операции считается наиболее приемлемым, так как впоследствии пациент сможет опорожнять мочевой пузырь естественным способом. Но данная операция показана не всем больным. К примеру, если у пациента имеются опухоли уретры или кишечника, либо он страдает острым энтероколитом, то использовать кишку для пересадки нельзя.
Если выходное отверстие для оттока мочи выводят наружу в области передней стенки живота, то одновременно создают новую кишечную емкость, которую пациенту придется периодически освобождать, используя специальный катетер.
Если соединяется мочеточник с тонкой кишкой, то петля кишечника может быть выведена наружу, а моча при этом будет собираться в подвешенный резервуар. Второй вариант такого соединения — это выведение устья мочеточника в кишечную полость: у больных в таком случае моча будет выводиться из организма посредством прямой кишки, одновременно с каловыми массами.
Особенности удаления мочевого пузыря
Удаление мочевого пузыря у мужчин имеет некоторые особенности. Так, учитывая специфику анатомического строения мочеполовой системы в мужском организме, катетеризацию нужно проводить очень осторожно и аккуратно. Дело в том, что при отсутствии опыта у медицинского специалиста могут возникнуть проблемы с введением катетера, из-за того, что мужская уретра относительно длинная (23-25 см), узкая и имеет два естественных сужения. В результате катетер не проходит свободно.
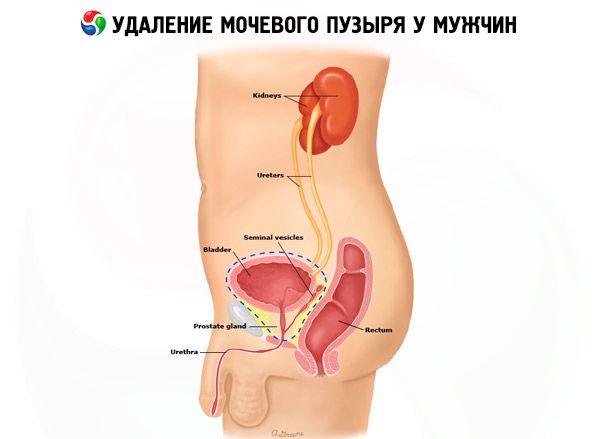
Особенно следует быть осторожным при введении металлизированного катетера: манипуляции с таким инструментом затруднены, а при неаккуратном использовании можно легко повредить слизистую мочевыводящих путей. Это может привести к кровотечениям и даже к прободению стенок мочевого канала. Учитывая это, предпочтительнее применять мягкий одноразовый катетер.
Кроме этого, при радикальном удалении мочевого пузыря у мужчин удаляют также ближайшие лимфатические узлы, простату и семенные пузырьки.
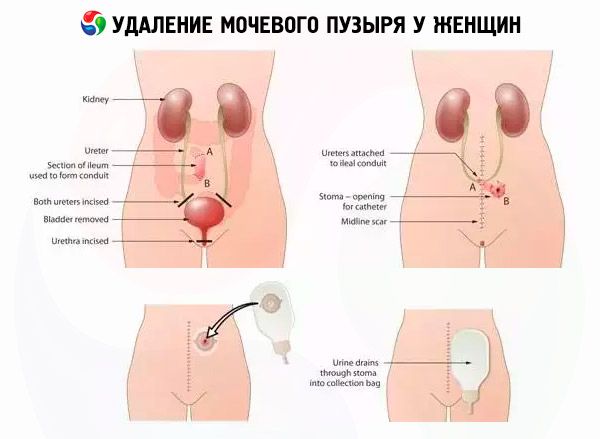
Удаление мочевого пузыря у женщин сочетается с резекцией мочеиспускательного канала, яичников, матки и передней влагалищной стенки. Хирургу приходится устранять другие органы потому, что в большинстве случаев раковые клетки прорастают в расположенные рядом органы: предстательную железу у мужчин, матку и придатки у женщины.
Удаление матки и мочевого пузыря — это вынужденная мера, которая позволяет дать относительную гарантию того, что злокачественный процесс не возникнет повторно — то есть, не рецидивирует. К сожалению, часто рак распространяется и прорастает достаточно быстро, и малигнизация возникает даже в тех органах, которые при диагностике кажутся здоровыми.
А вот удаление почки и мочевого пузыря одновременно считается достаточно редкой операцией, хотя при заболевании почки может страдать весь мочевыделительный аппарат. Если опухолевый процесс (чаще — переходно-клеточный рак) поражает лоханки почки и мочеточник, то совсем не обязательно, что он распространится и на мочевой пузырь. По статистике, подобное происходит лишь в 1% всех случаев злокачественных поражений почек и верхнего отдела мочевыводящих путей.
Многие пациенты задаются таким вопросом: если опухоль имеет небольшие размеры и не прорастает в соседние органы, то можно ли провести удаление части мочевого пузыря, а не удалять его целиком? Действительно, такие операции проводятся, и называются они простыми, или нерадикальными. Однако делают их очень редко, лишь некоторым пациентам, у которых диагностирован поверхностный рак мочевого пузыря. Частичное удаление мочевого пузыря часто приводит к рецидивам — повторным развитиям ракового процесса, да и сама операция относится к разряду сложных и может сопровождаться различными непредвиденными обстоятельствами.
Одним из вариантов частичной резекции считается удаление шейки мочевого пузыря — это эндоскопическая процедура, которая проводится трансуретрально — через мочеиспускательный канал. Такую операцию проводят при воспалении шейки органа, при наличии рубцовых изменений в тканях. Для процедуры используется специальная петля, прогретая электрическим током до высокой температуры. При помощи петли хирург срезает пораженные ткани и одновременно прижигает поврежденные сосуды, останавливая кровотечение.
Если шейка мочевого пузыря поражается раковой опухолью, то в подавляющем большинстве случаев доктор не будет рассматривать возможность частичного удаления органа. Радикальная резекция считается более приемлемой в плане полного излечения от онкологической патологии.
[16], [17], [18], [19], [20], [21], [22], [23]
Противопоказания к проведению
Проводить удаление мочевого пузыря можно не всем. Такая операция запрещена:
- если пациент пребывает в тяжелом состоянии;
- если у пациента имеются серьезные сердечно-сосудистые заболевания, при которых становится невозможным проведение общей анестезии;
- если пациент страдает заболеваниями, которые впоследствии могут привести к осложнениям — во время или после операции;
- при нарушениях свертываемости крови, которые могут привести к развитию кровотечений или тромбозов;
- при инфекционных заболеваниях в острой стадии.
[24], [25], [26], [27], [28], [29]
Последствия после процедуры
Основным последствием удаления мочевого пузыря считается возникающая проблема выведения мочевой жидкости. Врачи вынуждены создавать в организме обходные пути для мочевого оттока, а также продумывать возможность установки емкостей для её сбора.
Пути вывода мочи могут быть различными, в зависимости от особенностей болезни и типа оперативного вмешательства, а также от многих других причин.
Подобных проблем лишены только те пациенты, которым был пересажен участок тонкой кишки на место пузыря. Элемент кишки, исполняя роль мочевика, полностью возвращает человеку возможность выводить из организма мочу естественным образом.
Однако использовать часть кишечника удается не всегда: зачастую емкость для сбора мочи выводят наружу, ограничив свободный ток жидкости специальным клапаном. Больной периодически должен самостоятельно катетеризировать выходное отверстие и освобождать резервуар.
В некоторых случаях наружу могут быть выведены сами мочеточники: после подобной операции пациент вынужден применять специальные приемники для мочи, которые закрепляются к кожным покровам непосредственно возле выходного отверстия.
[30], [31], [32], [33], [34]
Осложнения после процедуры
Большинство вышеперечисленных способов вывода мочи из организма не совершенны, однако они все же помогают больному решить проблему с мочеиспусканием. Среди возможных послеоперационных осложнений можно назвать кровотечения, присоединение инфекции — однако в условиях стационара такие трудности встречаются редко.
Гораздо чаще больной сталкивается с другими осложнениями, уже находясь в домашней обстановке:
- мочеточники могут забиваться;
- может возникать недержание мочи из-за закупорки или дефекта клапана;
- может возникать воспаление выходных путей;
- пути могут закупориваться гнойными выделениями или слизью;
- трубки и катетеры могут выскальзывать и даже протекать.
Как решать подобные проблемы, подскажет доктор. Близкие же люди, проживающие с прооперированным человеком, должны обладать немалым терпением и оптимизмом, чтобы поддержать больного и помочь ему при первой необходимости.
[35]
Уход после процедуры
Об особенностях послеоперационного ухода пациента обязательно проинформирует лечащий доктор. Сразу после операции больного помещают в палату интенсивной терапии, а после стабилизации состояния — в отделение урологии. Примерно на протяжении 3-х недель будет проводиться антибиотикотерапия на фоне приема анальгетиков.
Дренажи, установленные во время операции, удаляют в течение первых нескольких суток. Пациент может быть выписан домой уже через 10 дней.
Дома больной должен самостоятельно наблюдать за своим самочувствием. Нужно срочно сообщить врачу:
- если повысилась температура;
- если усилились послеоперационные боли, появилось покраснение или кровоточивость из раны;
- если периодически возникает рвота;
- если после приема обезболивающих средств не становится легче;
- если изменился запах мочи, появился гной из катетера;
- если возникли боли за грудиной, кашель с затруднением дыхания.
Если вовремя обратиться к врачу, то можно избежать многих осложнений.
[36], [37]
Жизнь после удаления мочевого пузыря
После того, как больному удалят мочевой пузырь и выпишут из больницы, его жизнь практически возвращается в прежнее русло. Единственное, что изменяется — это мочеиспускательный процесс. Время от времени пациенту придется заменять мочеприемник, освобождать емкость с мочой, обрабатывать место выведения наружу кишечной петли или емкости.
Если пациенту во время операции сформировали подобие мочевого пузыря из кишечной стенки, то жизнь у прооперированного человека будет намного более комфортной. В течение первых 12-15 суток моча будет приниматься в специальный мочеприемник, до тех пор, пока будет происходить заживление «нового» пузыря с мочевыделительной системой. Далее доктор промоет пузырь дезинфицирующим раствором, снимет дренажные трубки, катетеры и швы. С этого момента пациент может фактически возвращаться к своему привычному образу жизни.
Диета после удаления мочевого пузыря
Питание после удаления мочевого пузыря изменяется не слишком кардинально. Употреблять пищу пациенту позволяется уже на второй-третий день после вмешательства — это зависит от степени повреждения кишечника в ходе операции.
Врачи советуют убрать из рациона жареные, острые и жирные продукты. Блюда должны содержать белковую составляющую, а также достаточно витаминов и микроэлементов, для скорейшего восстановления организма. Под запрет попадают спиртные напитки, курение, большое количество соли и специй.
Что можно есть после удаления мочевого пузыря?
В течение первых 2-3 суток после резекции, как правило, пациенту разрешается принимать только легкоусвояемую протертую пищу: бульоны, легкие супы, жидкие каши — в небольших количествах. Из напитков разрешены: некрепкий чай, компот, кисель.
Далее меню постепенно расширяют. Чтобы наладить функцию кишечника, в рацион понемногу вводят клетчатку и кисломолочные продукты. Приветствуется употребление овощных гарниров, запеченных фруктов, каш (можно с сухофруктами), нежирного мяса и рыбы. На десерт можно готовить творог, фрукты, йогурты, желе.
Количество употребляемой в сутки жидкости следует обсудить с лечащим врачом.
[38], [39], [40], [41]
Секс после удаления мочевого пузыря
Врачи рекомендуют в течение первых 1-1,5 месяцев после операции отказаться от сексуальных контактов. Но при соблюдении всех рекомендаций врача в дальнейшем сексуальная жизнь может быть возобновлена.
Важно обратить внимание на такие моменты:
- иногда во время операции могут быть затронуты нервные окончания, что может привести к утрате эректильной функции у мужчин;
- у некоторых пациентов после удаления мочевого пузыря наблюдается сухая эякуляция, которая не указывает на потерю оргазма;
- у женщин после операции влагалище может быть заужено, что создаст определенные трудности при половом акте, а также повлияет на возможность ощущения оргазма.
Каждый случай удаления мочевого пузыря уникален, поэтому возможность заниматься сексом следует рассматривать у каждого пациента индивидуально. Без консультации лечащего доктора в подобной ситуации не обойтись.
Инвалидность после удаления мочевого пузыря
Инвалидность человеку после удаления мочевого пузыря может быть назначена:
- при умеренно ограниченной жизнедеятельности или значительно ограниченной возможности трудоустройства;
- при выраженной и резко выраженной ограниченности жизнедеятельности.
При подаче документов для оформления инвалидности больной должен предоставить результаты общих анализов крови и мочи, а также информацию о гистологическом и цистоскопическом исследовании, позволяющую определить степень распространенности злокачественного процесса.
Третья группа инвалидности присваивается лицам с умеренным ограничением жизнедеятельности с незначительной степенью недержания мочи.
Вторая группа присваивается при наличии послеоперационного мочевыводящего свища в передней брюшной стенке, а также при неэффективном радикальном лечении с рецидивами опухолей.
[42], [43]
Продолжительность жизни
Прогноз для человека, который перенес операцию по удалению мочевого пузыря, зависит от того, своевременно ли и в какой мере было проведено вмешательство. У большинства пациентов такой прогноз считается благоприятным. Продолжительность жизни у прооперированных больных может составлять десятки лет, при условии соблюдения всех рекомендаций врача.
Источник