Рефлюкс мочевого пузыря у детей лечение рдкб
Содержание статьи
ечение пузырно-мочеточникового рефлюкса у детей. Лечение
Течение пузырно-мочеточникового рефлюкса у детей. Лечение
Частота нефросклероза рефлюкс-нефропатии зависит от степени рефлюкса. Рефлюкс имеет тенденцию уменьшаться и даже полностью исчезать по мере роста мочевого пузыря. Спонтанное выздоровление более вероятно при слабом рефлюксе. При рефлюксе I или II степени так одно-, так и двустороннем вероятность спонтанного выздоровления одинакова и не зависит от возраста пациента, в котором поставлен диагноз.
При рефлюксе III степени спонтанное выздоровление более вероятно, если он односторонний и диагноз поставлен в раннем возрасте. При двустороннем рефлюксе IV степени вероятность спонтанного выздоровления значительно ниже, чем при одностороннем. При рефлюксе V степени оно маловероятно. В среднем спонтанное выздоровление наступает в возрасте 6-7 лет. В отсутствие инфекции поражения паренхимы почек рефлюкс, как правило, не вызывает. Однако активный рефлюкс (рефлюкс высокого давления), характерный для клапанов проксимальной части мочеиспускательного канала, нейрогенного мочевого пузыря и синдрома Хинмана (ненейрогенного нейрогенного мочевого пузыря) может значительно повреждать паренхиму. Рефлюкс высокой степени в сочетании с ИМП во многих случаях сопровождается пиелонефритом и пиелонефритическим нефросклерозом.
Цель лечения — предотвратить пиелонефрит, повреждение почечной паренхимы и другие осложнения пузырно-мочеточникового рефлюкса. Консервативная тактика основана на том, что рефлюкс с возрастом нередко исчезает спонтанно, следовательно, надо только предупредить его осложнения. Оперативное вмешательство показано, когда рефлюкс уже вызвал повреждение почечной паренхимы или вероятность его и других осложнений значительна.
Краеугольный камень консервативной терапии рефлюкса — постоянное профилактическое применение антибактериальных препаратов, обычно триметоприм/сульфаметоксазола, одного триметоприма или нитрофурантоина ежедневно в дозе, равной 1/3-1/4 используемой для лечения острого пиелонефрита. Антибактериальную профилактику обычно продолжают до спонтанного исчезновения рефлюкса или того момента, когда опасность повреждения почечной паренхимой станет незначительной. При расстройстве мочеиспускания и запоре необходима их коррекция. При инфекции мочевых путей (ИМП) показано бактериологическое исследование мочи.
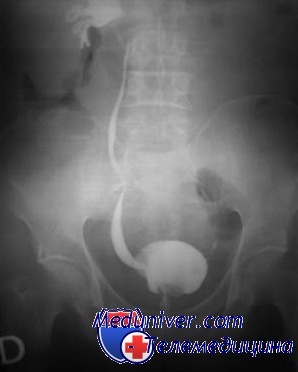
Микционную цистоуретрографию (рентгенологическую или радионуклидную), как правило, повторяют каждые 12-18 мес. Периодически проводят и визуализирующее исследование для оценки состояния верхних отделов мочевой системы. Ребенка осматривают не реже 1 раза в год с обязательным определением роста, массы тела и АД.
Консервативное ведение с профилактическим применением антибактериальных препаратов считают успешным, если не возникают рецидивы ИМП, новые очаги нефросклероза и рефлюкс спонтанно исчезает. Наоборот, рецидивы инфекции, появление новых рубцов в почечной паренхиме и стойкость рефлюкса свидетельствуют о неудаче. Препятствуют консервативному ведению или делают его неэффективным несоблюдение врачебных рекомендаций, аллергические реакции на антибактериальный препарат или его побочное действие.
Хирургическое вмешательство проводят эндоскопически или через нижний разрез брюшной стенки. Открытая операция заключается в реимплантации мочеточника с увеличением в 4-5 раз диаметра его сегмента, проходящего в стенке мочевого пузыря. Описано множество технических вариантов этой операции. Некоторые из них (Политано-Лидбеттера, транстригональный Коэна, Гленна-Андерсона) требуют рассечения мочевого пузыря. При простом удвоении оба мочеточника имплантируют вместе («в одном влагалище»). Резкое расширение мочеточника (мегауретер), сопутствующее рефлюксу, требует хирургической коррекции. Мочеточник подвергают равномерному или коническому сужению, чтобы достигнуть нормального соотношения длины и диаметра его интрамурального отрезка, а угол мочевого пузыря прикрепляют к сухожилию поясничной мышцы («поясничный скреп»). При недостаточности почки со стороны рефлюкса показана нефрэктомия или нефроуретерэктомия. Разрабатывают методы лапароскопической коррекции рефлюкса внепузырным доступом.
Открытая операция показана при неэффективности консервативного ведения (рецидивироние ИМП, стойкий рефлюкс) и при рефлюксе IV и V степени. Как правило, она не сопровождается значительной кровопотерей. Продолжительность госпитализации после нее составляет в среднем 2 дня. Хирургическое лечение устраняет рефлюкс I-IV степени в 95-98 % случаев. В 2 % наблюдений рефлюкс сохраняется, в 1 % требуется дополнительная коррекция обструкции мочеточника. Хирургическое вмешательство настолько эффективно, что микционную цистоуретрографию после него выполняют только при развитии пиелонефрита. Рефлюкс V степени удается устранить приблизительно в 80 % случаев.
Основная причина неудач при рефлюксе меньшей степени — нераспознанные расстройства мочеиспускания. При вторичном рефлюксе процент неудач несколько выше, чем при первичном.
Эндоскопическая коррекция рефлюкса состоит во введении под слизистую оболочку вещества создающего вокруг устья мочеточника выступает искусственный клапан. Этот метод называют субуретеральной инъекцией. Его преимущества — неинвазивность и возможность амбулаторного проведения (под общей анестезией). Он устраняет рефлюкс в 70-80 % случаев. Эффетивность тем выше, чем ниже степень рефлюкса. В октябре 2001 г. FDA одобрило использование для субуретеральной инъекции суспензии микросфер декстрана в гиалуроновой кислоте (дефлюкс). В Европе с этой целью используют препарат стихи. Другие средства для субуретеральной инъекции находятся в стадии апробации.
По данным международного исследования, при рефлюксе III-IV степени результаты в отношении нефросклероза и функции почек через 5 лет после хирургического или консервативного лечения одинаковы, но частота пиелонефрита у лечившихся консервативно детей в 2,5 раза выше. У более чем 50 % из них к концу исследования еще был рефлюкс.
Американская урологическая ассоциации опубликовала в 1997 г. основанные на принципах доказательной медицины рекомендаций по лечению пузырно-мочеточникового рефлюкса диагностированного после возникновения инфекции мочевых путей, разработанные до того, как FDA одобрило средство для эндоскопической субуретеральной инъекции. Врач должен ознакомить родителей предстоящим подходом к лечению и обсудить с ними оптимальный для их ребенка вариант. Выбор консервативного или активного ведения зависит от степени риска ИМП и нефросклероза, вероятности спонтанного исчезновения рефлюкса и предпочтений родителей и самого больного.
— Вернуться в оглавление раздела «физиология человека»
Оглавление темы «Урологические болезни у детей»:
- Осложнения трансплантации почек. Последствия иммуносупрессии
- Врожденные аномалии почек. Агенезия почек
- Дисплазия и гипоплазия почек у детей. Мультикистоз почки
- Инфекции мочевых путей (ИМП) у детей. Причины
- Диагностика инфекций мочевых путей (ИМП) у детей. Эозинофильный цистит
- Лечение инфекций мочевых путей (ИМП) у детей. Антибиотики
- Визуализирующие исследования при инфекциях у мочевых путей у детей. Микционная цистоуретрография
- Пузырно-мочеточниковый рефлюкс у детей. Причины
- Клиника пузырно-мочеточникового рефлюкса у детей. Диагностика
- Течение пузырно-мочеточникового рефлюкса у детей. Лечение
Источник
Оперативное лечение пузырно-мочеточникового рефлюкса у детей: наболевшие вопросы
Столкнувшись с диагнозом «пузырно-мочеточниковый рефлюкс», многие родители пугаются. Неужели выход один: операция? Справиться консервативно с этой патологией невозможно, за исключением тех случаев, когда рефлюкс уходит самостоятельно. Какие хирургические вмешательства практикуют сегодня?
Какие действия в отношении пузырно-мочеточникового рефлюкса ребенку предложат в первую очередь?
Если рефлюкс невысокий, терапия начинается с консервативных методов. Ребенку назначают медикаменты, чтобы устранить инфекцию. После курса лечения пациент проходит повторное обследование — никто не спешит отправлять его на операционный стол, тем более что сегодня уже есть гораздо более щадящие методики. Одна из них — введение инъекции объемообразующего уроимпланта — геля DAM+.
Хирургия — последний шаг в лечении пузырно-мочеточникового рефлюкса
Какие операции сегодня наиболее предпочтительны при ПМР?
Сегодня чаще всего урологи предлагают пациентам уколы объемообразующих препаратов под устье мочеточника. Они проводятся у совсем маленьких детей не сразу, а примерно через год-полтора после обнаружения патологии, чтобы мочеточник мог дозреть. Главное при этом — не допустить ситуацию до пиелонефрита, представляющего особую опасность для почек.
В отличие от геля «Дэм Плюс», который склонен к биодеградации и рассасывается со временем, препараты предыдущего поколения не рассасывались, мигрировали и вызывали рубцовые изменения в устье. К счастью, сейчас эта проблема успешно решена.
Каков механизм эндоскопической операции по введению уроимпланта «Дэм Плюс»?
С помощью препарата создают искусственный клапан, который изначально физиологически отсутствует. Ребенок погружается во внутривенный или масочный наркоз (чаще используется их комбинация). В мочевой пузырь вводят цистоскоп, через который выполняют инъекцию препарата под устье мочеточника. Гель создает подушку и зауживает устье до нужного размера. За счет этого рефлюкс практически сразу исчезает.
Эффект от введения уроимпланта «Дэм Плюс» заметен сразу и сохраняется на много лет
Сколько времени ребенок проводит в стационаре при проведении такой операции?
Многие специалисты выполняют такое лечение пузырно-мочеточникового рефлюкса 2-3 степени у детей в рамках одного дня, но для этого необходимо обладать достаточной квалификацией. Важно ввести такое количество препарата, чтобы устье не замкнулось целиком, и моча оттекала в соответствии с физиологическими нормами. Поэтому юного пациента наблюдают какое-то время, а иногда устанавливают короткий стенд для дренирования мочевых путей.
Какова эффективность лечения ПМР уроимплантами?
В зависимости от препарата необходимого результата удается достичь в 30-95 %. Иногда лечение пузырно-мочеточникового рефлюкса у ребенка 3 степени требует двух подколок. После первой рефлюкс уменьшается с третьей степени до первой. Бывают случаи, когда он возвращается. При использовании препарата геля «Дэм Плюс» вероятность положительного исхода максимальная.
Эффективность эндоскопической коррекции рефлюкса зависит от выбора уроимпланта и составляет от 30 до 95 %
Какой сегодня золотой стандарт лечения ПМР?
На начальном этапе необходимо вылечить инфекцию, если она есть. Затем подключают консервативные методы — физиотерапию, интермиттирующую катетеризацию (периодическое введение уретрального катетера). Следующий шаг — введение уроимпланта. Если эндоскопическая коррекция не помогла, остается большая реконструктивная пластическая операция.
Как проводится реконструктивная пластическая операция при ПМР?
Разрез выполняют на животе и на мочевом пузыре. С помощью специальной оптики с увеличением в 2,5 раза и более выделяют патологический мочеточник и удаляют этот сегмент. Мочеточник пересаживают в мочевой пузырь пациента, создавая таким образом под определенным углом клапанный механизм. Операция очень сложная и относится к разряду высокотехнологичных.
С помощью хирургии врачи создают то, чего ребенку не дала природа. Сегодня существуют две методики — операция Коэна, к которой склоняются чаще, и операция Лидбеттера-Политано.
Реконструктивная пластика — сложная открытая операция с длительным восстановлением
Что такое операция Коэна и почему детям ее делают чаще?
Операция предполагает пересадку и выделение мочеточника, иссечение патологической зоны, рассечение слизистой мочевого пузыря и укладывание мочеточника. Сверху под слизистой мочевого пузыря формируют косметический шов. После такого вмешательства моча в мочевой пузыре давит на мочеточник и не оттекает обратно.
После операции мочеточники накладываются как бы крест-накрест, что не физиологично. В будущем это может привести к камням в мочевой системе, а у девушек — к пиелонефриту беременных. Однако, несмотря на это, именно такую операцию практикует большинство хирургов у детей, поскольку она дает эпизодические, крайне редкие побочные эффекты и хороший результат.
Что такое операция Лидбеттера-Политано?
Операция Лидбеттера-Политано представляет собой более сложное хирургическое вмешательство. В нем есть «слепой» этап, что повышает риски: мочеточник проводят за мочевым пузырем, не видя траектории его движения. Опытные хирурги рекомендуют осваивать другие методики.
Чем опасен пузырно-мочеточниковый рефлюкс и чего стоит опасаться молодым родителям? Подробно и основательно — в видео ниже:
Сколько времени длится операция в каждом случае?
Непосредственно эндоскопическое введение уроимпланта геля DAM+ занимает очень мало времени. Ребенок находится под наркозом 10-15 минут, а попасть домой может уже на следующий день. При открытых операциях пациенту необходимо провести в стационаре около 10 дней. Операция длится не менее двух часов. Вставать разрешают, только когда будут сняты все катетеры. Если вмешательство проводилось лапароскопическим методом, вставать можно на второй или третий день после исчезновения болевого синдрома.
Эндоскопическая коррекция рефлюкса длится всего несколько минут
Как проходит послеоперационный период и как часто нужно обследоваться?
В послеоперационном периоде ребенка обследуют, делают УЗИ, чтобы убедиться в эффективности терапии и отсутствии осложнений. Еще через полгода он проходит полноценное обследование в стационаре, а затем наблюдается у уролога раз в год. Если лечение пузырно-мочеточникового рефлюкса у ребенка оказалось успешным, в зоне операции нет рубцевания, в течение ближайших пяти лет пациент наблюдается в таком же режиме, а затем живет обычной жизнью.
Если вашему ребенку настоятельно рекомендуют хирургическую операцию по поводу ПМР, уточните, насколько эффективна в его случае эндоскопическая коррекция с помощью уроимпланта. «Дэм Плюс» — гипоаллергенный препарат, который не дает побочных эффектов, обеспечивает продолжительный многолетний результат, а главное — ребенок не подвергнется стрессу, поскольку операция проходит быстро и безболезненно.
Источник
Где лечить экстрофию мочевого пузыря? В РДКБ
09.02.2017
Интервью с профессором В.В.Николаевым, главным хирургом РДКБ.
Наташа вместе с сыном пришла в пресс-службу РДКБ не только для того, чтобы рассказать о том, как проходило лечение ее сына, поделиться своей радостью, что позади несколько успешных операций и экстрофия мочевого пузыря вылечена. Маленькой, худенькой Наташе еще очень хотелось найти возможность позвонить на телевидение. Правда, уже по другому поводу. На одном из телевизионных каналов она увидела, что идет сбор денег для лечения за границей малыша с таким же диагнозом, как у ее Толи.
— Зачем они это делают? Бедные мамы, бедные дети… Ведь здесь, в РДКБ, помощь можно получить бесплатно. А главное — о таком результате лечения можно было только мечтать. Огромное спасибо профессору Николаеву, у него, действительно, золотые руки.
Из досье пресс-службы: Василий Викторович Николаев — главный хирург Российской детской клинической больницы Минздрава России, детский хирург высшей квалификации, профессор.Автор более 120 научных работ, более 30 методик хирургического лечения, 11 патентов на изобретения В 2016 году награжден премией «Призвание», став победителем в номинации «За создание нового метода лечения».
— Василий Викторович, расскажите, пожалуйста, подробнее об этом заболевании, о том, насколько оно часто встречается.
— Экстрофия — это врожденная аномалия мочевого пузыря, наружных половых органов и костей таза. Ее частота составляет примерно 1 случай на 35 000 новорожденных, у мальчиков в 3 раза чаще, чем у девочек. Генетическая основа возникновения экстрофии находится пока в процессе изучения.
— Получается, это довольно редкое заболевание, которое лечится только хирургическим путем.
— Да, тем, что патология встречается довольно редко, и объясняется, что у большого количества врачей, нет нужного опыта ее лечения. Экстрофию с успехом лечат лишь отдельные специалисты. Хирург и его команда «ведут» ребенка в течение многих лет, проводя этапное хирургическое лечение и своевременно предупреждая осложнения, в частности, нарушения функции почек. В команде обязательно должен быть и опытный хирург — ортопед для выполнения пластики таза и устранения промежутка между лобковыми (лонными) косточками.
— То есть ребенку помощь оказывается поэтапно, в зависимости от индивидуальных особенностей организма, скорости роста и массы других факторов?
— Да, именно так.Первый этап — первичное закрытие мочевого пузыря выполняется в возрасте 1-3 месяцев. Затем проводится лечение, направленное на увеличение мочевого пузыря. От емкости мочевого пузыря зависит результат основного (второго) этапа — создания механизма удержания мочи — шейки мочевого пузыря и уретрального сфинктера. Предпочтительно делать это в возрасте 4-6 лет (если делать пластику шейки мочевого пузыря раньше, в возрасте 1-3 лет, есть опасность, что мочевой пузырь может прекратить свое развитие).
— Понятно, что заболевание сложное плюс индивидуальные особенности каждого ребенка. И вы, как специалист, можете рассказать об этом более подробно. Но хотелось бы задать другой вопрос. Насколько успешен опыт лечения экстрофии в нашей клинике, в РДКБ?
— Усовершенствование методов лечения, собственные разработки вывели нашу клинику на новый уровень. Были найдены решения, позволившие предложить оригинальныйподход, который дал уникальные результаты.
— Совершенно непонятно, почему вместо того, чтобы приехать в РДКБ и получить бесплатную и квалифицированную медицинскую помощь, общественные организации на местах начинают собирать деньги на лечение за границей?
— Я не хочу комментировать позицию врачей в регионах. Это вопрос профессиональной этики. А общественные организации и благотворительные фонды сами принимают подобные решения.
— Как врач, который часто сталкивается с последствиями зарубежного лечения, расскажите, пожалуйста, об основных рисках лечения экстрофии мочевого пузыря за рубежом?
— В Европе и США лечением экстрофии занимаются специалисты, работающие в многопрофильных клиниках, и это оправдано. Мы уже говорили о том, что для достижения результата и обучения родителей всем нюансам обращения со сложными пациентами нужна команда специалистов. Но в небольших частных клиниках, в Израиле, Сербии и других, операции выполняются одним хирургом, не делается реконструкция костей таза, резко сокращен срок пребывания в больнице. Такой подход экономит деньги, но приводит к осложнениям и повторным операциям.
Кроме того, после лечения экстрофии за рубежом, родители и дети возвращаются домой, и оказывается, что возможности прямых контактов с оперирующим врачом у них нет. А проблем, по которым приходится советоваться множество, это практически весь перечень урологических заболеваний детского возраста. Перечислю самые распространенные: инфекции мочевого пузыря, острый пиелонефрит, образование мочевых камней, свищи, пузырно-мочеточниковый рефлюкс и мегауретер, неразвивающийся мочевой пузырь, пролапс тазовых органов у девочек и короткий половой член у мальчиков, невозможность проведения катетера по каналам для катетеризации, осложнения после аугментации мочевого пузыря, задержки мочи и другие. А там, где ребенок проживает постоянно, как правило, нет специалистов, готовых решать вопросы послеоперационных осложнений у оперированных за рубежом пациентов.
Источник