Рак мочевого пузыря книга
Рак мочевого пузыря
Опухоли мочевого пузыря могут быть доброкачественными (папилломы) и
злокачественными (папиллярный и инфильтрирующий рак). Папиллома – мягкая
опухоль на тонкой ножке, состоящая из множества длинных ветвящихся
ворсинок. Папилломы могут злокачественно перерождаться и подлежат
хирургическому удалению в ходе эндоскопических (выполняются без
дополнительных разрезов) операций, несмотря на свою доброкачественную
природу.
Надо сказать, что доброкачественные новообразования в мочевом пузыре встречаются относительно редко – не более чем в 10% случаев. Злокачественное поражение мочевого пузыря – довольно часто встречающаяся онкоурологическая проблема. У мужчин это заболевание выявляется в 4 раза чаще, чем у женщин. Опухоли мочевого пузыря составляют 1,5–3% от общего числа злокачественных опухолей и 30–50% – от опухолей мочеполовых органов. Наиболее часто эта форма опухоли встречается в возрасте 40–60 лет. По распространенности рак мочевого пузыря (РМП) занимает 4-е место среди всех злокачественных новообразований у мужчин и 9-е место – у женщин. Мочевой пузырь ввиду анатомических особенностей строения, расположения и функций чаще всего подвержен различным поражениям. Данное утверждение обусловлено прежде всего накапливающей функцией мочевого пузыря, и те продукты, которые находятся в растворенном состоянии в моче, способны действовать пролонгированно на стенку мочевого пузыря, чего не скажешь, например, о стенке мочеиспускательного канала.
Причины возникновения РМП
Однозначно утверждать, что причины возникновения опухолей мочевого пузыря изучены досконально, нельзя, но кое-что об истоках этого заболевания известно. Так, однозначно доказана связь риска развития РМП с курением табака, а также с действием некоторых химических и биологических канцерогенов. Курильщики сталкиваются с этим заболеванием до 6 раз чаще, чем больные, у которых этой пагубной привычки нет. Промышленные канцерогены, используемые в резиновом, лакокрасочном, бумажном и химическом производстве, часто являются причиной возникновения РМП. Широко известно вредное влияние анилина. Так, у рабочих, занятых в анилиновом производстве, значительно чаще наблюдался РМП, чем у других групп населения, причем иногда опухоли возникали через 10 лет после прекращения контакта с анилином. Механизм воздействия канцерогенов на стенку мочевого пузыря очевиден – выделяясь с мочой, они контактируют со слизистой оболочкой. Именно поэтому стандартные меры профилактики злокачественных образований мочевого пузыря начинаются с соблюдения норм потребления жидкости (около 1,5–2 л/сут) и своевременного опорожнения мочевого пузыря при позыве к мочеиспусканию. Надо отметить, что РМП – профессиональное заболевание водителей. Причина этого заключается в том, что не всегда есть возможность опорожнить мочевой пузырь при возникновении позыва, т. к. быстро найти туалет на дороге зачастую не удается.
К факторам риска развития онкологического процесса в мочевом пузыре относится употребление хлорированной воды – риск увеличивается в 2 раза. К пищевым канцерогенам можно отнести жареное мясо и жиры животного происхождения. Продукты питания с высоким содержанием витаминов A, С, калия, â-каротина, пища, приготовленная с использованием растительного масла с высоким содержанием полиненасыщенных жирных кислот, обладают защитным действием.
Дистанционная лучевая терапия, перенесенная ранее больным по поводу другого заболевания (например, рака яичников или рака шейки матки), химиотерапия с использованием циклофосфамида также являются предрасполагающими факторами к развитию новообразований в мочевом пузыре.
Хронический цистит и паразитарная инфекция шистосомоз не исключают попадания пациента в группу риска. Длительное стояние уретрального катетера сегодня также относят к возможным причинам развития РМП у определенной группы урологических больных.
Симптомы РМП
Первым проявлением РМП чаще всего становится примесь крови в моче. Так бывает в 75% случаев. В большинстве случаев примесь крови не сопровождается никакими болевыми ощущениями, может быть длительной или кратковременной, интенсивной или едва заметной, но она всегда должна вызвать беспокойство и стать причиной немедленного обращения к врачу. Появление примеси крови в моче может повторяться через различные промежутки времени. Этот симптом не всегда однозначно свидетельствует о злокачественном поражении, он может быть следствием инфекции и развития цистита, особенно если имеется сопутствующее учащенное болезненное мочеиспускание. Если опухоль прорастает глубоко в стенку пузыря, то возможны грозные осложнения: сдавление мочеточников с развитием почечной недостаточности, прорастание опухоли в кишечник или влагалище с развитием мочепузырно-кишечных или мочепузырно-влагалищных свищей, развитие острой или хронической анемии вследствие внутрипузырного кровотечения. На этом этапе больных начинают беспокоить боли в поясничной области. По статистике, 75% всех впервые выявляемых опухолей носят поверхностный характер и не проникают глубоко в стенку мочевого пузыря.
При прогрессировании заболевания наблюдается возникновение других симптомов, таких как затрудненное болезненное мочеиспускание, к которому присоединяются болевые ощущения в нижних отделах живота, промежности, крестце и в паховых областях; императивные позывы к мочеиспусканию. Первоначально боли наблюдаются только при наполнении мочевого пузыря, а немного позднее становятся постоянными, изнуряющими. Степень прорастания опухолью стенки мочевого пузыря и интенсивность болевых ощущений имеют прямо пропорциональную зависимость.
Диагностика
Установление диагноза РМП с определением онкологической распространенности процесса и стадии заболевания предполагает проведение комплексного обследования, включающего в себя осмотр, пальпацию, проведение инструментальных и лабораторных методов исследования. При обращении к врачу обследование начинается с осмотра и пальпации, но растущие внутрь пузыря небольшие опухоли обычно не прощупываются. Пальпируемое образование свидетельствует о распространенном проникающем поражении пузыря.
К лабораторным методам исследования относятся:
• общий анализ мочи (обнаружение эритроцитов в осадке мочи);
• бактериологический посев мочи (для исключения инфекции мочевыводящих путей);
• анализ на онкомаркеры (определение в крови и моче пациента специальных антигенов или РНК);
• биохимический анализ крови (определение уровня азотистых оснований).
К инструментальным методам исследования относятся:
• УЗИ (ультразвуковое исследование) – наиболее доступный и информативный метод первичной диагностики опухоли мочевого пузыря, является скрининг-методом в обследовании урологических больных с подозрением на новообразования в органах мочевыводящей системы. Проводится исключительно при наполненном мочевом пузыре. При УЗИ обнаруживается большинство опухолей размером более 1 см.
• МРТ (магнитно-резонансная томография) и МСКТ (мультиспиральная компьютерная томография) с контрастированием позволяют установить стадию заболевания и глубину поражения стенки мочевого пузыря, вовлечение регионарных лимфатических узлов.
• Цистоскопия (осмотр мочевого пузыря с помощью эндоскопических инструментов, которые проводятся по мочеиспускательному каналу в просвет мочевого пузыря). Данный метод диагностики позволяет определить локализацию, размер, количество новообразований, а также характер их роста. При осмотре оценить степень их злокачественности и гистологическое строение невозможно, т. к. подавляющее большинство новообразований мочевого пузыря дают схожую эндоскопическую картину.
• Биопсия с последующим гистологическим исследованием материала проводится для установления окончательного диагноза.
• Радиологическое исследование и рентгенография грудной клетки используются при подтвержденном диагнозе РМП для определения метастатического поражения костей скелета и легких.
Лечение РМП
Лечение включает различные оперативные вмешательства, лучевую и лекарственную терапию. Выбор оптимальной тактики ведения больного зависит от стадии заболевания. Подход к лечению РМП с признаками прорастания опухоли в мышечный слой мочевого пузыря и без таковых принципиально разный.
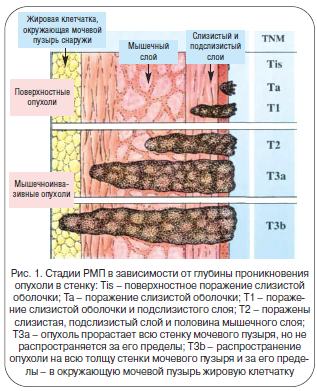
В 75% случаев мышечный слой не поражен. Раньше такие опухоли называли «поверхностными», сейчас – «мышечно-неинвазивными» (рис. 1). Это стадии заболевания Та и Т1. Прогноз лечения у таких пациентов – более благоприятный. Стандарт лечения подобных опухолей при отсутствии метастазов – трансуретральная резекция (эндоскопическая операция, подразумевающая электрорезекцию зоны мочевого пузыря с опухолевым поражением) с последующим проведением иммуно- или химиотерапии. Необходимость последующей терапии объясняется тем, что около 70–80% опухолей мочевого пузыря склонны к рецидивированию в течение последующих 5 лет после операции. Проведение специфического лечения, заключающегося в периодическом введении препаратов в мочевой пузырь по определенной схеме, позволяет снизить риск рецидивирования до 20–35%.
Если диагноз злокачественного поражения не подтвердился или опухоль проникает в мышечный слой, то внутрипузырная терапия не назначается. В этом случае может обсуждаться выполнение курса лучевой терапии или более радикальное оперативное вмешательство, направленное на полное удаление пораженного опухолью органа с последующим созданием мочевого пузыря из сегмента тонкой или толстой кишки.
Резекция мочевого пузыря как метод лечения инвазивного РМП сегодня практически не используется ввиду частого рецидивирования и метастазирования. В некоторых случаях, особенно за рубежом, применяется лучевая терапия в дозе 60–70 Гр, самостоятельно или как дополнение к оперативному лечению. Предоперационное проведение лучевой терапии способствует уменьшению самой опухоли и перифокальных воспалительных изменений, что значительно облегчает оперативное вмешательство, а иногда делает неоперабельную опухоль операбельной. Проведение послеоперационной лучевой терапии показано в случае недостаточно радикально выполненного вмешательства, а также для профилактики рецидивов. В дополнение к лучевой терапии у пациентов с наличием метастатического поражения других органов и систем возможно использование системной химиотерапии.
Радикальная цистэктомия — метод выбора в лечении глубоко инфильтрирующих опухолей. Она включает удаление мочевого пузыря и простаты у мужчин; мочевого пузыря, уретры, передней стенки влагалища и матки – у женщин. В случае распространенного поражения (уретра, матка, простата) возможность применения эндоскопических операций практически исключена. Иногда последний этап операции (создание мочевого пузыря из сегмента кишки) откладывается на некоторое время. Это позволяет минимизировать объем операции у ослабленных больных на запущенных стадиях рака. В таких случаях используется методика выведения мочеточников на кожу.
При распространенном раке, вовлечении забрюшинных лимфатических узлов, отдаленных метастазах основное значение имеет химиотерапия. Рецидивы опухоли могут возникать как после лучевого лечения, так и после хирургических вмешательств и подлежат паллиативному облучению или симптоматической терапии.
Прогноз зависит от стадии процесса и характера проведенного лечения. После радикальной операции 5-летняя выживаемость составляет около 50%. Наилучшие результаты наблюдают при комбинированном лечении (резекция мочевого пузыря с лучевой терапией). При стадиях Т1–2 5–летняя выживаемость составляет 50–80%, стадиях Т3–4 – 20–30%. При поверхностном поражении мочевого пузыря на стадии Та 10-летняя выживаемость достигает 87%. Раннее выявление и адекватное лечение РМП – залог успеха!
Источник
12. 3. Рак мочевого пузыря
Эпидемиология. Опухоль относится к наиболее частым злокачественным новообразованиям (около 3% всех опухолей и 30 — 50% опухолей мочеполовых органов). Рак мочевого пузыря у мужчин встречается в 3 — 4 раза чаще, чем у женщин. Чаще всего встречается в возрасте 40 — 60 лет.
Этиология. Возникновение рака мочевого пузыря связано с курением табака, а также с действием некоторых химических и биологических канцерогенов.
O Промышленные канцерогены, используемые в резиновом, лакокрасочном, бумажном и химическом производствах.
O Бильгарциоз мочевого пузыря довольно часто приводит к возникновению плоскоклеточного рака.
O Другие этиологические агенты — циклофосфамид, фенацетин, почечные камни и хроническая инфекция.
Патологическая анатомия. Гистологические варианты рака мочевого пузыря — опухоли мочевого пузыря чаще всего имеют переходноклеточное происхождение (сосочковый, переходноклеточный, плоскоклеточный, аденокарцинома).
Классификация раков мочевого пузыря (код МКХ — О С67) по системе TNM (5-е издание 1997 год). TNM Клиническая классификация
Т — Первичная опухоль (индекс “m” должен прибавляться к категории Т для множественности опухолей; индекс “is” может прибавляться к любой категории Т для обозначения наличия сопутствующей сarcinoma in situ)
Тx — недостаточно данных для оценки первичной опухоли
Т0 — первичная опухоль не определяется
Та — неинвазивная папиллярная карцинома
Тis — carcinoma in situ: “плоская опухоль”
Т1 — опухоль распространяется на субэпителиальную соединительную ткань
Т2 — опухоль распространяется на мышечный пласт
Т2a — опухоль распространяется на поверхностную мышцу (внутренняя половина)
Т2b — опухоль распространяется на глубокую мышцу (внешняя половина)
Т3 — опухоль распространяется на околопузырную клетчатку:
Т3a — микроскопически
Т3b — макроскопически (экстравезикальные массы)
Т4 — опухоль распространяется на любую из таких структур: простату, матку, влагалище, стенку таза, брюшную стенку
Т4a — опухоль распространяется на простату, матку или влагалище
Т4b — опухоль распространяется на стенку таза или брюшную стенку
N — Регионарные лимфатические узлы.
Nx — недостаточно данных для оценки состояния регионарных лимфатических узлов
N0 — нет признаков поражения регионарных лимфатических узлов
N1 — метастаз в одном регионарном лимфатическом узле до 2 см в наибольшем измерении
N2 — метастазы в одном регионарном лимфатическом узле размером свыше 2 см , но до 5 см ; или в нескольких лимфатических узлах размером до 5 см в наибольшем измерении
N3 — метастаз в регионарный лимфатический узел свыше 5 см в наибольшем измерении
М — Отдаленные метастазы
Мx — недостаточно данных для определения отдаленных метастазов
М0 — отдаленные метастазы не определяются
М1 — имеющиеся отдаленные метастазы
Клиника.
O Гематурия (выделение мочи с кровью) — наиболее частый симптом эпителиальных опухолей мочевого пузыря. Гематурия может приобретать разнообразный характер (макрогематурия, микрогематурия, интермитирующая гематурия, тотальная гематурия). Макрогематурия может повлечь тампонаду мочевого пузыря сгустками крови.
O Дизурия (нарушение мочевыделения) — характерный симптом рака мочевого пузыря, который развивается вследствии раздражения слизистой оболочки мочевого пузыря кровью и ее сгустками, повреждение нервных волокон при постепенной инфильтрации опухолью стенки мочевого пузыря.
O Пиурия (выделение гнойной мочи) — возникает при присоединении инфекции, вследствии затрудненного оттока мочи. Клинически проявляется острым циститом.
O Болевой синдром — необязательно.
Диагностика.
O Бимануальное исследование необходимо для определения распространенности процесса. Если удается пропальпировать опухоль, это свидетельствует о инвазивном поражении стенки мочевого пузыря.
O Экскреторная урография должна быть выполнена каждому больному с макрогематурией. С ее помощью можно определить дефекты наполнения мочевого пузыря и обнаружить признаки поражения верхних мочевыделительных путей.
O Уретроцистоскопия — ведущий исследовательский прием при подозрении на рак мочевого пузыря, абсолютно необходимый для оценки состояния слизистой оболочки уретры и мочевого пузыря.
O Эндоскопическая биопсия опухоли. Проводится для определения объема поражения и гистологического типа опухоли.
O Цитологическое исследование мочи информативное как при опухолевых поражениях трудной степени, так и карциноме in situ.
O УЗИ проявляет глубину прорастания первичной опухоли и наличие метастазов в регионарных лимфатических узлах.
O КТ и МРТ — наиболее информативные методы для определения распространенности процесса.
O Рентгенография органов грудной клетки позволяет обнаружить метастазы в легкие.
Лечение. Выбор метода лечения зависит от гистологической формы опухоли, ее размеров, локализации, характера роста, стадии заболевания и общего состояния больного.
· Хирургическая операция — основной метод лечения рака мочевого пузыря.
При поверхностном росте опухоли (Ta, Tis, T1) без поражения мышечной оболочки органа применяют:
u Трансуретральная (эндовезикальная) электрокоагуляция.
u Трансуретральная резекция (ТУР).
u Электрокоагуляция (электроэксцизия) опухоли на распятом мочевом пузыре .
При инвазивных формах рака мочевого пузыря во II — III стадиях (Ta2a-T3b) применяют:
u Частичная резекция мочевого пузыря при ограниченных, удаленных от устьев мочеточников опухолях, которые поражают верхушку, переднюю, боковые и заднюю стенки мочевого пузыря.
u Субтотальная резекция мочевого пузыря с пересадкой одного или двух мочеточников (уретероцистонеостомия) выполняется при локализации опухоли вблизи устьев мочеточников.
u Цистектомия (удаление мочевого пузыря) — применяют при лечении больных с диффузными поверхностными поражениями; при множественных опухолях категории Т3 и одиночных опухолях той же категории, если основание опухоли превышает 5 — 6 см в наибольшем измерении, в особенности, если они локализуются в участке треугольника Льето; при рецидивах опухоли после обширной резекции.
u Радикальная цистектомия — метод выбора в лечении глубоко инфильтрирующих опухолей категории Т4a. Операция включает удаление мочевого пузыря и простаты у мужчин; удаления мочевого пузыря, уретры, передней стенки влагалища и матки у женщин.
Деривацию мочи при цистектомии обеспечивают путем:
u Уретерокутанеостомии — вывод мочеточников на кожу.
u Уретероилеокутанеостомии, уретеросигмокутанеостомии — одномоментная пластика мочевого пузыря сегментом тонкой или толстой кишки.
u Уретеросигмостомии — пересадка мочеточников в сигмовидную кишку.
К паллиативным (симптоматическим) и по жизненным показаниям относятся операции:
u Уретерокутанеостомия — для внешней деривации мочи.
u Высокое сечение мочевого пузыря с цистостомией — для ликвидации тампонады сгустками крови, остановки кровотечения и внешней деривации мочи.
u Формирование противоестественного заднего прохода (колостомы ) — при образовании пузырнопрямокишечного свища.
· Лучевая терапия. Применяется во многих случаях рака мочевого пузыря в виде самостоятельного метода лечения или в комбинации с хирургическим лечением или химиотерапией. Наиболее распространенная дистанционная лучевая терапия.
u Предоперационная лучевая терапия — может быть применена на всех стадиях рака мочевого пузыря в виде интенсивного курса (4 сеансы по 5Гр) с последующей операцией через 1 — 3сут. Или мелко-фракционный курс (2Гр за сеанс, в суммарной очаговой дозе 30 — 40Гр) с последующей операцией через 3 — 4 недели после выхода больного из лучевого синдрома.
u Послеоперационная лучевая терапия — проводится мелко-фракционным курсом. Показанием к послеоперационному облучению есть профилактика рецидивов и паллиативный или условно радикальный характер выполненной операции.
u Паллиативная лучевая терапия (как самостоятельный или основной метод лечения) — применяется у больных с нерезектабельной опухолью или у больных с тяжелой сопутствующей патологией, которая исключает возможность оперативного лечения. В таких случаях, облучение проводится мелко-фракционным курсом (разовая доза — 2 — 2,5Гр, суммарная очаговая доза — до 70Гр).
· Химиотерапия — применяется как дополнительный и альтернативный хирургическому методу лечения рака мочевого пузыря:
u Системная химиотерапия (адъювантная и неоадъювантная) — проводится больным в III — IV стадиях рака мочевого пузыря. Наиболее эффективными являются комбинации MVAC (метотрексат + винбластин + доксорубицин + цисплатин); CMV (цисплатин + винбластин + метотрексат); CISCA (CAP) (циклофосфамид + доксорубицин + цисплатин).
u Местная внутрипузырная химиотерапия (адъювантная и неоадъювантная) — снижает частоту рецидивов поверхностных опухолей мочевого пузыря. Эффективны: тиофосфамид, доксорубицин, митомицин.
u Местная внутрипузырная иммунотерапия с применением вакцины БЦЖ и интерферонов снижает частоту рецидивов вдвое.
Прогноз. Прогноз зависит от стадии процесса и характера проведенного лечения. После радикальной операции пятилетнее выживание доходит до 50%. Наилучшие результаты наблюдаются при комбинированном лечении (резекция мочевого пузыря с лучевой терапией).
Источник