Пункция мочевого пузыря эпицистостомия
Содержание статьи
6.8. Пункция мочевого пузыря и эпицистостомия
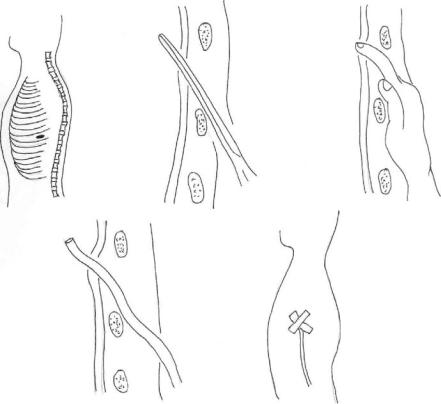
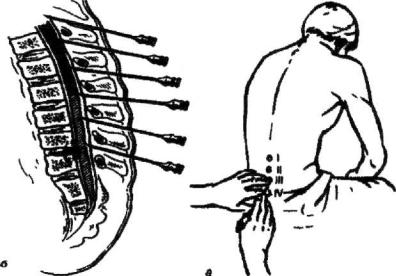
пункция. Убедившись, что все дренажные отверстия находятся в плевральной полости, трубку фиксируют швами и присоединяют к вакуумной дренажной системе. Края кожного разреза должны плотно облегать трубку. Накладывают повязку (рис.6.9).
Рис. 6.9. Этапы дренирования плевральной полости.
Надлобковая капиллярная пункция мочевого пузыря
Показания: задержка мочи при невозможности применить катетеризацию, при травмах уретры, ожогах наружных половых органов, а также для получения мочи с целью клинического и бактериологического исследования.
Противопоказания: малая вместимость пузыря, острый цистит и парацистит, тампонада мочевого пузыря кровяными сгустками, новообразования мочевого пузыря, большие рубцы и паховые грыжи, смещающие мочевой пузырь, выраженное ожирение больного.
Условия выполнения: полное наполнение мочевого пузыря мочой или дезинфицирующим раствором.
Методика: пункцию производят длинной иглой от шприца «Рекорд» или иглой Вира (лучше под ультразвуковым контролем). Строго по срединной линии живота на 2 см выше лобкового симфиза производят прокол кожи. Иглу направляют перпендикулярно к поверхности кожи и проводят через слои
177
брюшной стенки и мочевого пузыря на глубину 6-8 см. В момент начала выделения мочи продвижение иглы прекращают (рис. 6.10). После опорожнения мочевого пузыря иглу извлекают, и место прокола смазывают йодной настойкой. В смысле нарушения герметичности мочевого пузыря пункция вполне безопасна, т.к. отверстие в его стенке самостоятельно закрывается сокращением мышечных элементов. Прокол при необходимости можно производить повторно.
Рис. 6.10. Пункция мочевого пузыря.
Троакарная эпицистостомия
Используется преимущественно в виде надлобкового ее варианта. Предложено большое количество всевозможных устройств для осуществления данного метода временного или постоянного отведения мочи. По принципу применения все троакары можно подразделить на 2 типа: 1) троакары, через тубус которых после прокола мочевого пузыря вводится в его полость дренажная трубка, а тубус удаляется; 2) троакары, в которых дренажная трубка находится поверх колющего мандрена-стилета и остается в мочевом пузыре после прокола и удаления последнего.
Показания к троакарной эпицистостомии в последние годы по мере накопления опыта неуклонно расширяются. Троакарную эпицистостомию следует выполнять при острой или хронической задержке мочи, когда отсутствуют показания к ревизии мочевого пузыря, причем она может быть методом выбора, как для длительного дренирования пузыря, так и в виде временного отведения мочи в процессе подготовки к радикальному хирургическому вмешательству.
Противопоказания для троакарной эпицистостомии те же, что и для капиллярной пункции.
Подготовка к операции, положение больного на операционном столе, степень наполнения мочевого пузыря мочой или дезинфицирующим раствором по уретральному катетеру такие же, как и при выполнении капиллярной надлобковой пункции.
178
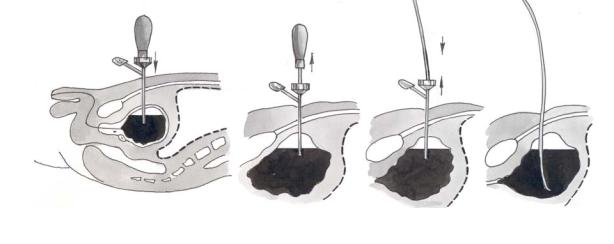
Производят местную анестезию мягких тканей брюшной стенки раствором новокаина на 2 см выше лобкового сочленения. После этого в четыре этапа выполняют эпицистостомию: первый этап — прокол троакаром мягких тканей и стенки мочевого пузыря; второй этап — эвакуация содержимого мочевого пузыря; третий этап — введение катетера в полость мочевого пузыря; четвертый этап — фиксация катетера к коже прошивной лигатурой (рис. 6.11).
Рис. 6.11. Схема этапов троакарной эпицистостомии:
а — положение троакара после вкола; б — извлечение мандрена; в — введение дренажной трубки и удаление тубуса троакара; г — трубка установлена и зафиксирована к коже.
6.9. Поясничная пункция
Прокол субарахноидального пространства чаще всего осуществляется в поясничном отделе позвоночного канала. Поясничный прокол был предложен Квинке (1891 г.) и широко применяется в практике с лечебной и диагностической целью.
Показания: забор спинномозговой жидкости для исследования (кровь, цитоз и др.); уменьшение внутричерепного давления при травмах и явлениях отека мозга; введение лекарственных веществ (антибиотики, противостолбнячная сыворотка) и анестезирующих растворов при спинномозговом обезболивании, воздуха в субарахноидальное пространство с целью пневмоэнцефалографии.
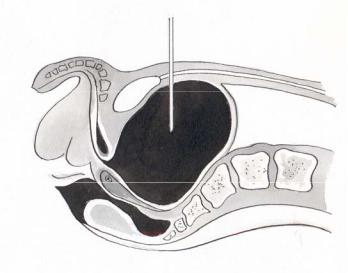
Прокол субарахноидального пространства допустим в любом отделе позвоночника, но наиболее безопасным местом являются промежутки между 3 и 4 или 4 и 5 поясничными позвонками (рис. 6.12).
Положение больного сидя на операционном или перевязочном столе, под ноги подставлена табуретка, локти помещены на бедре, спина сильно выгнута кзади.
При необходимости сделать пункцию в лежачем положении больного укладывают на бок с согнутыми ногами (бедра приведены к животу) и прижатым к груди подбородком.
179
Для поясничного прокола применяют специальную тонкую иглу с мандреном, имеющим скос на конце. Для обезболивания применяется местная анестезия 10-12 мл 0,5 % раствора новокаина.
Рис. 6.12. Техника спинномозговой пункции: а — проекция поясничных позвонков; б — расположение иглы между поясничными позвонками.
Методика. После обработки кожи, для точной ориентировки, ватным шариком, смоченным в йодной настойке, проводят прямую линию, соединяющую наивысшие точки гребней подвздошных костей. Эта линия пересекает позвоночник на уровне промежутка между 4 и 5 поясничными позвонками. В дополнение к этому, указательным пальцем левой руки определяют промежуток между остистыми отростками, расположенными в точке пересечения указанной выше линии со срединной линией позвоночника, Кожу повторно протирают спиртом, нащупывают верхний край остистого отростка 5 поясничного позвонка. Непосредственно над ним делают укол иглой с мандреном строго по срединной линии и проводят иглу перпендикулярно поверхности поясницы, слегка уклоняя ее конец краниально. Движение иглы должно быть плавным и строго направленным. При малейшем отклонении конец иглы может упереться в остистый отросток, либо в дужку позвонка. Иглу проводят на глубину 4-6 см ( в зависимости от возраста больного и толщины слоя мягких тканей) Игла проходит следующие слои: кожу с подкожной клетчаткой, lig. supraspinale, lig. interspinale, lig. flavum и твердую мозговую оболочку. При введении иглы в субдуральное пространство слышится характерный хруст, после которого необходимо прекратить продвижение иглы
иизвлечь манерен. Затем продвигают иглу еще на 1-2 мм, из канюли каплями начинает вытекать спинно-мозговая жидкость (иногда наблюдается примесь крови, которая появляется в результате повреждения иглой мелких сосудов оболочки мозга). Если жидкость не вытекает, то в иглу снова вставляют манндрен и осторожно проводят несколько глубже или поворачивают ее вокруг оси в разные стороны. На рис. 6.13 показана локализация иглы в эпидуральном
исубдуральном пространствах. В случае появления чистой крови иглу
180
Источник
Эпицистостомия
Эпицистостомия — это хирургическая операция для создания оттока содержимого мочевого пузыря через катетер (эпицистостому) в нижней части живота над лобком.

Обычно эпицистостомия применяется в случаях, когда катетеризация уретры по той или иной причине невозможна и нормальное мочеиспускание нельзя восстановить. То есть, нарушена уретральная проходимость, но функция мочевого пузыря сохранена.
В этом случае может возникнуть острая задержка мочи, угрожающая жизни, и установка эпицистостомы представляет экстренное вмешательство.
Показания
В одних случаях эпицистостомия применяется как временная мера, например, при подготовке к хирургической операции. В других случаях эпицистостома устанавливается на неопределенный срок.
Современные хирургические методики, применяемые в клинике «Медицина 24/7», делают эту операцию в полной мере безопасной и малотравматичной. Осложнения после нее, как правило, не возникают. При соблюдении правил гигиены эпицистостома практически не влияет на качество жизни.
Опорожнение мочевого пузыря через эпицистостому может быть как непрерывным (в мочеприемник), так и регулируемым, путем открывания и закрывания клапана (в судно или унитаз).
Основные показания к проведению эпицистостомии:
- облитерация (заращение или закрытие) уретры,
- травма, разрыв уретры,
- обструкция мочевыводящих путей (например, при мочекаменной болезни),
- нарушение проходимости, сужение мочеиспускательного канала из-за доброкачественного новообразования (гиперплазии), стриктур, воспаления,
- аденома простаты,
- нарушение тонуса мочевого пузыря из-за хронической задержки мочи,
- наличие камней или новообразований в мочевом пузыре, которые препятствуют нормальной эвакуации мочи,
- травмы или иные повреждения стенок мочевого пузыря,
- нейрогенные дисфункции мочевого пузыря в результате повреждения спинного мозга,
- психические расстройства с неконтролируемым мочеиспусканием,
- длительная обездвиженность в результате паралича (пациенты-колясочники).
Виды эпицистостостомии
В современной хирургической практике применяется три метода выполнения операции — открытая, троакарная эпицистостомия, а также создание эпицистостомы без вскрытия стенки мочевого пузыря.
Открытая эпицистостомия
Операция выполняется под местной или эпидуральной анестезией, при которой пациент остается в полном сознании, но нижняя часть тела теряет чувствительность. В некоторых случаях возможно применение общего наркоза.
Хирургическое вмешательство выполняется при наполненном мочевом пузыре.
В нижней части живота на 2 см выше лобка выполняется вертикальный разрез кожи длиной 4-5 см, мышцы раздвигаются и создается доступ к стенке мочевого пузыря.
В верхней части мочевого пузыря создаются фиксаторы из капроновой нити. Стенка пузыря между ними разрезается, после чего его содержимое откачивается вакуумным насосом.
Далее устанавливается катетер, который прочно фиксируется швами. Мочевой пузырь прикрепляется к плоским мышцам посредством двух стежков.
Из мочевого пузыря выпускается дренажная трубка, рана послойно ушивается. Область операции обрабатывается антисептиком, сверху накладывается повязка.
Этот вид операции выполняется как временная мера перед проведением хирургической операции или как средство постоянной эвакуации содержимого мочевого пузыря.

Троакарная эпицистостомия
Операция проводится под визуальным контролем. Для этого через уретру внутрь вводится цистоскоп — миниатюрная видеокамера на гибком оптико-волоконном проводнике. Изображение с видеокамеры передается на монитор компьютера, так что врач может все время контролировать свои действия и выполнять манипуляции с высокой точностью.
Операция выполняется под местной инфильтрационной анестезией, с чрескожным доступом при наполненном мочевом пузыре.
На брюшной стенке делается небольшой разрез (не более 1 — 1,5 см). После этого, используя троакар, врач проходит мышцы и апоневроз брюшины, достигает стенки мочевого пузыря и проникает через нее. По внутренней поверхности троакара вводится катетер. Троакар извлекается, катетер фиксируется швами.
Такие вмешательства применяются как временный способ дренирования, обычно перед хирургической операцией.
Установка эпицистостомы без вскрытия мочевого пузыря
В этом случае искусственный мочевыводящий канал формируется через разрез в области пупка. После его создания брюшина вокруг пупочного кольца ушивается, чтобы надежно герметизировать эпицистостому.
Прооперированная область обрабатывается антисептиком, сверху накладывается стерильная повязка.
Искусственный мочевыводящий канал представляет собой тонкую гибкую трубочку, которая может быть соединена с мочеприемником или иметь свободный конец. Во втором случае эвакуация мочи выполняется открыванием клапана и в целом мало отличается от обычного мочеиспускания.
Подготовка
Перед проведением эпицистостомии пациент клиники «Медицина 24/7» проходит обязательный комплекс диагностических обследований:
- Общий анализ крови.
- Анализ крови на свертываемость (коагулограмма).
- Анализы на простатический специфический антиген (ПСА), сифилис, ВИЧ.
- Анализ крови на сахар.
- Общий анализ мочи.
- Бактериологический посев.
- Мазок уретры.
Для выбора оптимального способа проведения операции и исключения противопоказаний проводятся дополнительные исследования:
- Сбор анамнеза, осмотр и пальпация врачом-урологом клиники.
- УЗИ мочевого пузыря и уретры, почек, ТРУЗИ простаты.
- Цистография и МСКТ-цистоуретрография. Рентгеновские снимки с применением контрастирующего вещества помогают максимально точно оценить проходимость уретры, диагностировать новообразования и другие причины обструкции мочеиспускательного канала.
- Урофлуометрия. В случае приема разжижающих кровь препаратов его следует прервать за 1 — 2 недели до операции. Также следует отказаться от курения, употребления алкоголя. Перед операцией волосы на лобке сбриваются.
Эпицистостомия выполняется при наполненном мочевом пузыре, поэтому за 2 часа до операции нужно выпить не менее 1,5 литров воды.
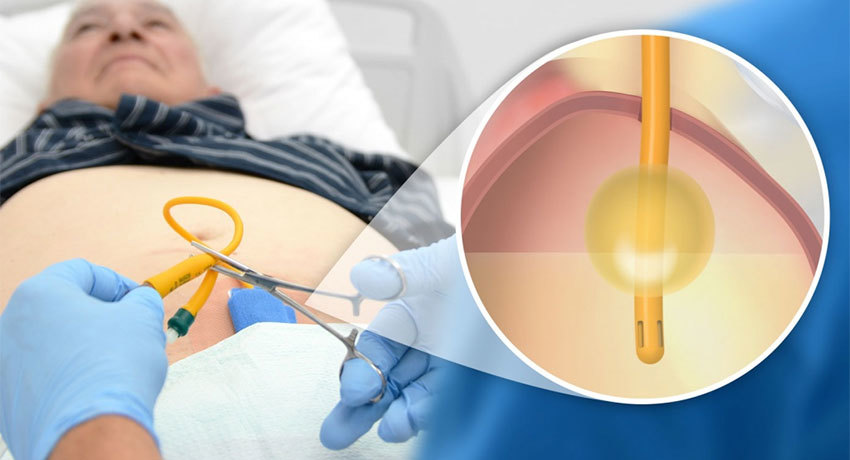
После операции
После проведения эпицистостомии пациент некоторое время находится в стационаре клиники «Медицина 24/7» под постоянным врачебным наблюдением.
Срок пребывания в стационаре зависит от вида проведенной операции и ее целей. Если эпицистостома была установлена в рамках подготовки к последующей хирургической операции, пациент находится в клинике до полного завершения лечения.
Если эпицистостомия была сделана как самостоятельная операция для обеспечения эвакуации содержимого мочевого пузыря, срок госпитализации зависит от техники проведенного вмешательства, а также от самочувствия пациента.
После операции пациенту назначаются антибактериальные препараты, уросептики, мочевой пузырь регулярно промывается дезинфицирующим раствором.
Послеоперационный уход включает надлежащее содержание катетера, регулярные замены цистостомического дренажа, замены мочеприемника.
В течение 7 — 10 дней прооперированная область обрабатывается антисептиками. Далее для гигиенических процедур можно будет использовать обычное мыло.
В последующем требуются:
- ежедневная гигиена кожи вокруг катетера,
- ежедневная гигиена внешней части дренажной системы,
- своевременное опорожнение мочевого пузыря,
- своевременные опорожнение мочеприемника,
- ежемесячные смены дренажной трубки,
- контроль за положением мочеприемника (он должен находиться ниже талии),
- достаточное потребление жидкости (рекомендуемый объем питья — не менее 2 л в день).
Как показывает практика клиники «Медицина 24/7», операции эпицистостомии не мешают в последующем вести нормальный образ жизни, не создают препятствий для физической активности и даже занятий спортом и сексуальной жизни.
Мы вам перезвоним
Оставьте свой номер телефона
Противопоказания
Установка эпицистостомы не делается при:
- пустом мочевом пузыре,
- невозможности исследовать мочевой пузырь пальпацией и с помощью УЗИ,
- наличии ракового заболевания мочевого пузыря в настоящее время или в прошлом,
- высоком риске повреждения органов малого таза,
- наличии спаек органов малого таза, в области мочевого пузыря,
- общем тяжелом состоянии,
- нарушении свертываемости крови.
Материал подготовлен врачом-онкологом, урологом, хирургом клиники «Медицина 24/7» Исаевым Артуром Рамазановичем.
Источник
6.8. Пункция мочевого пузыря и эпицистостомия
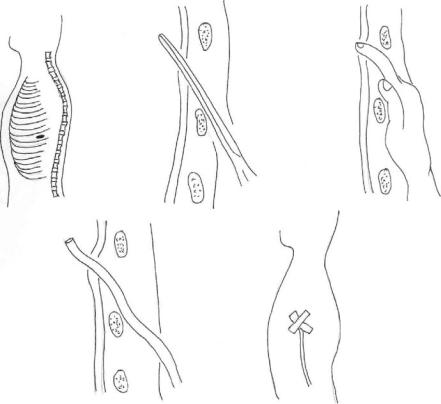
пункция. Убедившись, что все дренажные отверстия находятся в плевральной полости, трубку фиксируют швами и присоединяют к вакуумной дренажной системе. Края кожного разреза должны плотно облегать трубку. Накладывают повязку (рис.6.9).
Рис. 6.9. Этапы дренирования плевральной полости.
Надлобковая капиллярная пункция мочевого пузыря
Показания: задержка мочи при невозможности применить катетеризацию, при травмах уретры, ожогах наружных половых органов, а также для получения мочи с целью клинического и бактериологического исследования.
Противопоказания: малая вместимость пузыря, острый цистит и парацистит, тампонада мочевого пузыря кровяными сгустками, новообразования мочевого пузыря, большие рубцы и паховые грыжи, смещающие мочевой пузырь, выраженное ожирение больного.
Условия выполнения: полное наполнение мочевого пузыря мочой или дезинфицирующим раствором.
Методика: пункцию производят длинной иглой от шприца «Рекорд» или иглой Вира (лучше под ультразвуковым контролем). Строго по срединной линии живота на 2 см выше лобкового симфиза производят прокол кожи. Иглу направляют перпендикулярно к поверхности кожи и проводят через слои
177
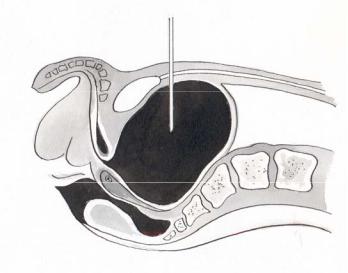
брюшной стенки и мочевого пузыря на глубину 6-8 см. В момент начала выделения мочи продвижение иглы прекращают (рис. 6.10). После опорожнения мочевого пузыря иглу извлекают, и место прокола смазывают йодной настойкой. В смысле нарушения герметичности мочевого пузыря пункция вполне безопасна, т.к. отверстие в его стенке самостоятельно закрывается сокращением мышечных элементов. Прокол при необходимости можно производить повторно.
Рис. 6.10. Пункция мочевого пузыря.
Троакарная эпицистостомия
Используется преимущественно в виде надлобкового ее варианта. Предложено большое количество всевозможных устройств для осуществления данного метода временного или постоянного отведения мочи. По принципу применения все троакары можно подразделить на 2 типа: 1) троакары, через тубус которых после прокола мочевого пузыря вводится в его полость дренажная трубка, а тубус удаляется; 2) троакары, в которых дренажная трубка находится поверх колющего мандрена-стилета и остается в мочевом пузыре после прокола и удаления последнего.
Показания к троакарной эпицистостомии в последние годы по мере накопления опыта неуклонно расширяются. Троакарную эпицистостомию следует выполнять при острой или хронической задержке мочи, когда отсутствуют показания к ревизии мочевого пузыря, причем она может быть методом выбора, как для длительного дренирования пузыря, так и в виде временного отведения мочи в процессе подготовки к радикальному хирургическому вмешательству.
Противопоказания для троакарной эпицистостомии те же, что и для капиллярной пункции.
Подготовка к операции, положение больного на операционном столе, степень наполнения мочевого пузыря мочой или дезинфицирующим раствором по уретральному катетеру такие же, как и при выполнении капиллярной надлобковой пункции.
178
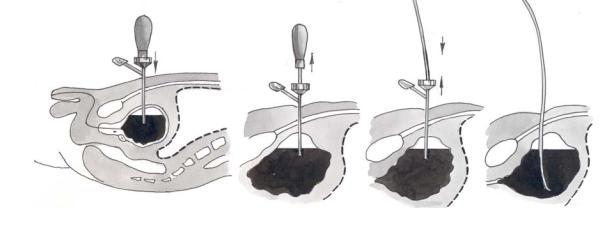
Производят местную анестезию мягких тканей брюшной стенки раствором новокаина на 2 см выше лобкового сочленения. После этого в четыре этапа выполняют эпицистостомию: первый этап — прокол троакаром мягких тканей и стенки мочевого пузыря; второй этап — эвакуация содержимого мочевого пузыря; третий этап — введение катетера в полость мочевого пузыря; четвертый этап — фиксация катетера к коже прошивной лигатурой (рис. 6.11).
Рис. 6.11. Схема этапов троакарной эпицистостомии:
а — положение троакара после вкола; б — извлечение мандрена; в — введение дренажной трубки и удаление тубуса троакара; г — трубка установлена и зафиксирована к коже.
6.9. Поясничная пункция
Прокол субарахноидального пространства чаще всего осуществляется в поясничном отделе позвоночного канала. Поясничный прокол был предложен Квинке (1891 г.) и широко применяется в практике с лечебной и диагностической целью.
Показания: забор спинномозговой жидкости для исследования (кровь, цитоз и др.); уменьшение внутричерепного давления при травмах и явлениях отека мозга; введение лекарственных веществ (антибиотики, противостолбнячная сыворотка) и анестезирующих растворов при спинномозговом обезболивании, воздуха в субарахноидальное пространство с целью пневмоэнцефалографии.
Прокол субарахноидального пространства допустим в любом отделе позвоночника, но наиболее безопасным местом являются промежутки между 3 и 4 или 4 и 5 поясничными позвонками (рис. 6.12).
Положение больного сидя на операционном или перевязочном столе, под ноги подставлена табуретка, локти помещены на бедре, спина сильно выгнута кзади.
При необходимости сделать пункцию в лежачем положении больного укладывают на бок с согнутыми ногами (бедра приведены к животу) и прижатым к груди подбородком.
179
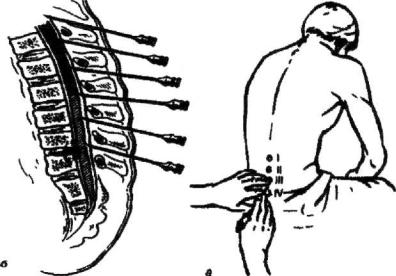
Для поясничного прокола применяют специальную тонкую иглу с мандреном, имеющим скос на конце. Для обезболивания применяется местная анестезия 10-12 мл 0,5 % раствора новокаина.
Рис. 6.12. Техника спинномозговой пункции: а — проекция поясничных позвонков; б — расположение иглы между поясничными позвонками.
Методика. После обработки кожи, для точной ориентировки, ватным шариком, смоченным в йодной настойке, проводят прямую линию, соединяющую наивысшие точки гребней подвздошных костей. Эта линия пересекает позвоночник на уровне промежутка между 4 и 5 поясничными позвонками. В дополнение к этому, указательным пальцем левой руки определяют промежуток между остистыми отростками, расположенными в точке пересечения указанной выше линии со срединной линией позвоночника, Кожу повторно протирают спиртом, нащупывают верхний край остистого отростка 5 поясничного позвонка. Непосредственно над ним делают укол иглой с мандреном строго по срединной линии и проводят иглу перпендикулярно поверхности поясницы, слегка уклоняя ее конец краниально. Движение иглы должно быть плавным и строго направленным. При малейшем отклонении конец иглы может упереться в остистый отросток, либо в дужку позвонка. Иглу проводят на глубину 4-6 см ( в зависимости от возраста больного и толщины слоя мягких тканей) Игла проходит следующие слои: кожу с подкожной клетчаткой, lig. supraspinale, lig. interspinale, lig. flavum и твердую мозговую оболочку. При введении иглы в субдуральное пространство слышится характерный хруст, после которого необходимо прекратить продвижение иглы
иизвлечь манерен. Затем продвигают иглу еще на 1-2 мм, из канюли каплями начинает вытекать спинно-мозговая жидкость (иногда наблюдается примесь крови, которая появляется в результате повреждения иглой мелких сосудов оболочки мозга). Если жидкость не вытекает, то в иглу снова вставляют манндрен и осторожно проводят несколько глубже или поворачивают ее вокруг оси в разные стороны. На рис. 6.13 показана локализация иглы в эпидуральном
исубдуральном пространствах. В случае появления чистой крови иглу
180
Источник