Причины при которых могут положить в боль
Содержание статьи
6 причин ехать в больницу
Большинство людей недолюбливают больницы, поэтому и перспективы лечения в стационаре кажутся им не самым лучшим решением. Конечно, при наличии очевидных показаний, например, потери сознания или сильного кровотечения, люди не отказываются от госпитализации. Однако часто опасные для жизни состояния не так очевидны.
Мы собрали 6 причин, которые должны стать немедленным поводом для госпитализации.
Боль в сердце
Кроме обострения сердечных болезней, боль в сердце может быть симптомом инфаркта. Заподозрить развитие опасного состояния можно в том случае, если боль достаточно сильная, не проходит от смены положения тела, и остается такой же выраженной даже после приема нитроглицерина. В таком случае любое промедление может стоить пациенту жизни, и близкие, вызывая скорую помощь, должны обязательно сообщить о подозрении на инфаркт миокарда.
Внеплановая госпитализация необходима и в том случае, если у больных с кардиологическими диагнозами (ишемическая болезнь сердца, артериальная гипертензия и прочее) наблюдается ухудшение самочувствия. Например:
- Перестали действовать прописанные лекарства от повышенного давления.
- Участились приступы стенокардии или боли начали проявляться в состоянии покоя.
- Появились новые симптомы: усилилась отдышка, отечность и прочее.
Такие признаки свидетельствуют о прогрессировании болезни, а значит пациент должен попасть на обследование для уточнения диагноза.

Боль в животе
Боли в животе могут быть симптомом самых разных заболеваний. Некоторые из них можно лечить дома, а другие потребуют обязательной госпитализации и, возможно, даже оперативного вмешательства. Поводом для вызова скорой помощи должна стать резкая сильная боль любого типа (это может быть почечная или печеночная колика, аппендицит или серьезное повреждение органов ЖКТ). А экстренная госпитализация понадобится, если на ее фоне есть такие симптомы:
- Жар выше 38,5°С.
- Диарея чаще, чем 8 раз в сутки.
- Изменение цвета и консистенции стула – зеленый, кровавый, черный, белый.
- Рвота, особенно та, которая не приносит облегчения или имеет кровавые вкрапления.
- Спутанность сознания и обмороки.
- Твердый живот.
- Появилась желтизна кожи или склер.
При наличии хронических болезней органов брюшной полости (язвы, гастрита, панкреатита и т. п.) ухудшение состояния означает обострение и в большинстве случаев требует стационарного лечения.
Высокая температура
Как правило, такой симптом идет в комплексе с другими, и врачи принимают решение о госпитализации, основываясь на комплексе признаков. Однако в некоторых случаях сам жар может стать поводом для серьезного беспокойства. Чаще всего повышение температуры тела провяляется в виде красной лихорадки – кожа становится розоватой и горячей, а сам больной жалуется на жар. Однако в некоторых случаях происходит спазм сосудов, и температура проявляется опасной белой лихорадкой. Ее симптомы такие:
- Белый, мраморный цвет кожи с синеватой сосудистой сеткой.
- Холодные конечности.
- Синие губы и ногти.
- Холодный пот.
Опасность такой формы лихорадки в том, что нет адекватной теплоотдачи, и повышенная температура может приводить к повреждению внутренних органов, в том числе и головного мозга. Такой жар не снимается исключительно жаропонижающими средствами и требует немедленного обращения к врачу.

Проблемы с дыханием
При ОРВИ и гриппе больные, как правило, не госпитализируются. Однако в некоторых тяжелых случаях лечение возможно только в стационаре. В частности, одним из наиболее опасных признаков является затрудненное дыхание, которое может быть свидетельством воспаления легких. А если оно проявляется на первый-второй день после начала гриппа, то у больного диагностируется наиболее опасная — вирусная пневмония. Болезнь требует немедленной госпитализации, часто в отделение интенсивной терапии.
При хроническом бронхите или бронхиальной астме врач срочно необходим в таких случаях:
- Сильные приступы кашля.
- Удушье. Для больных бронхиальной астмой – невозможность снять приступ с помощью ингалятора.
- Мокрота изменила цвет на зеленоватый, желтый, приобрела резкий запах, в ней есть кровь.
Болезни легких могут перейти в хронические, отразиться на работе сердечно-сосудистой системы, поэтому если при пневмонии или других подобных заболеваниях врачи рекомендуют лечение в стационаре, не стоит отказываться.
Признаки инсульта
Инсульт – опасное состояние, от которого ежегодно умирают миллионы людей. Одна из особенностей приступа – часто слабовыраженные симптомы, которые могут не насторожить даже самого больного. При этом своевременная первая помощь, обследования в условиях стационара и первые дни реабилитации во многом решают, насколько тяжелы будут последствия инсульта. Врачи срочно необходимы, если наблюдаются такие нарушения:
- Асимметричная улыбка.
- Невозможность прочитать текст и замедление речи – она становится неразборчивой.
- При поднятии рук вверх одна из них поднимается не полностью или немного отводится в сторону.
- Ухудшение слуха и зрения, нередко только с одной стороны.
- Потеря координации движений.
Часто инсульт сопровождается головной болью, однако это не обязательный симптом. При наличии перечисленных признаков следует немедленно обратиться к врачу и лечь в стационар для дальнейшего обследования.

Травмы
Человек, перенесший любые травмы, должен обратиться для консультации к травматологу. Однако некоторые повреждения представляют особую опасность. Например, сотрясение мозга, которое требует помощи невролога. Одним из характерных признаков такой травмы является потеря сознания, которая в зависимости от силы удара может длиться разное время, вплоть до двух-трех секунд. Поэтому даже в том случае, если вы не видели признаков обморока, но человек не помнит, как падал или оказался на земле, его нужно срочно показать врачу.
Еще одна разновидность серьезных травм, которые сложно заметить – внутренние кровотечения. Опасны они не только потерей крови (она все равно уходит из сосудистого русла), но и повреждением внутренних органов. Симптомы таких кровопотерь следующие:
- Бледность кожных покровов.
- Холодные конечности.
- Головокружение, слабость.
- Сниженное артериальное давление.
- Замедление реакций, потемнение в глазах.
- Возможны обмороки.
- Тошнота.
- Нарушение ритма дыхания.
- Холодный пот.
Показания к госпитализации ребенка
Дети, особенно первых лет жизни, подвержены быстрому развитию болезни. Серьезное ухудшение состояния может произойти буквально за часы, поэтому медлить с госпитализацией, когда ее рекомендуют врачи, нельзя. Опасными для жизни могут быть, в частности, такие симптомы:
- Высокая температура, которую сложно сбить или которая сопровождается судорогами.
- Любая сильная боль.
- Удушье, круп.
- Сыпь, которая не исчезает при нажатии (один из признаков менингококковой инфекции).
- Диарея и особенно рвота (быстро приводят к опасному обезвоживанию).
Также ребенок должен быть обследован в больнице после любой травмы.
При любых проблемах со здоровьем нужно прислушиваться к мнению лечащего врача и, если он считает, что в вашем случае продуктивнее лечение пройдет в стационаре, не стоит отказываться от госпитализации. Иногда лечение дома может закончиться осложнениями или переходом болезни в хроническую стадию.
Пройдите тестВаш персональный IQ здоровьяПройдите этот тест и узнайте, во сколько баллов – по десятибалльной шкале – можно оценить состояние вашего здоровья.
Источник
Болевой синдром в неврологии: причины и лечение в СВАО Москвы
Болевой синдром, или альгосиндром – это сложный комплекс болезненных ощущений различной степени тяжести. Обычно располагается в области основной патологии – травмы, места сосудистого спазма, больного органа, сустава; реже имеет неясный или блуждающий характер.
Внимание! Боль – это защитная реакция на патологическое воздействие, которая сигнализирует об угрозе здоровью. Даже незначительное проявление дискомфорта игнорировать нельзя, так как болевой синдром – основной маркер проблем с организмом.
При травматических болях следует обращаться к травматологу или хирургу, при внутренних (органных) – к терапевту или узкому специалисту. Диагностикой и лечением альгосиндромов неясной этиологии или с поражением нервной системы занимается врач-невролог.
Классификация
По субъективным проявлениям боль может быть колющей, режущей, тянущей, пульсирующей, давящей, ноющей и т.п. Вне зависимости от причины, проявление может быть острым и хроническим.
Острый болевой синдром сопровождает острые патологические процессы и длится не более 2-3 месяцев. По истечение этого срока он либо проходит вместе с причиной его вызывающей, либо переходит в хроническую стадию. Это совсем не обязательно сильная и резкая (острая) боль, и ее легко можно устранить анальгетиками и анестетиками.
Хронический болевой синдром может длиться годами. Часто является единственным признаком патологии и плохо поддается медикаментозному купированию. Со временем провоцирует депрессию, беспокойство, апатию – вплоть до полной деградации личности.
На заметку! И острая, и хроническая форма могут иметь различную степень интенсивности – от легкой до нестерпимой. Многое зависит от причины, расположения и субъективных особенностей пациента.
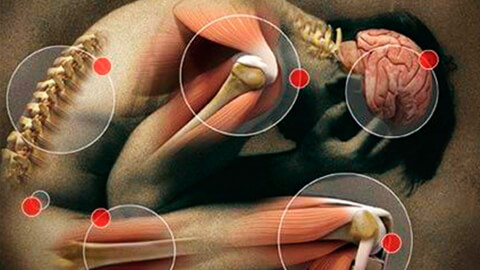
В зависимости от локализации можно выделить широкий спектр альгосиндромов. Основные из них:
- миофасциальный – связан с перенапряжением мышц и фасций, не имеет четкой привязки к органу, связан с травмами и физическими перегрузками;
- абдоминальный – объединяет патологии брюшной полости, в первую очередь в области ЖКТ;
- вертеброгенный – в медицине известен как корешковый болевой синдром; проявляется при сжатии или травмировании спинномозговых отростков;
- анокопчиковый – формируется в нижнем отделе позвоночного ствола и задней стенки малого таза с вовлечением прилежащих органов – толстой кишки, половой системы;
- пателлофеморальный – является следствием артрозных изменений в коленном суставе;
- нейрогенный – связан с поражением нервных структур, в первую очередь – головного и спинного мозга.
Болевой синдром: причины возникновения
Основные причины боли – травмы, спазмы, нарушения кровообращения, инфекции, отравления, ожоги и переохлаждения, деформации и деструкции различных участков опорно-двигательной системы (позвоночника, суставов).
С учетом особенностей происхождения различают 2 большие группы альгосиндромов – ноцицептивный и нейропатический.
Ноцицептивная боль
Возникает при воздействии раздражителей непосредственно на болевые рецепторы, расположенные в тканях по всему организму. Может быть легкой или нестерпимой, но в любом случае легко купируется анальгетиками и быстро проходит при устранении причины. В зависимости от типа и расположения этих рецепторов, ее подразделяют на 2 подвида:
- соматическая боль – имеет поверхностное проявление с четкой локализацией; характерна для воспалительного процесса, отеков, травматических повреждений (ушибы, переломы, разрывы, растяжения и т.п.), а также некоторых нарушений метаболизма и кровообращения;
- висцеральная боль – появляется при повреждении внутренних органов; имеет более глубокое залегание и плохо просматриваемую локализацию; в качестве примера можно привести кардиомиалгию, почечную колику, язвенную болезнь.
Механизм ноцицептивного синдрома связан с выработкой специальных медиаторов боли – ацетилхолина, гистамина, брадикининов, простагландинов. Накапливаясь в области повреждения, они раздражают ткани, вызывая неприятные ощущения. Дополнительный эффект исходит от факторов воспаления, вырабатываемых лейкоцитами.
Нейропатическая боль
Возникает при воздействии непосредственно на функциональные структуры периферической и центральной нервной системы – нервные отростки, а также отделы головного и спинного мозга. Иногда сопровождается патологическим возбуждением нейроструктур с формированием аномальной реакции на неболевые раздражители (простое прикосновение). Часто проявляется как хроническая боль, поэтому может плохо поддаваться купированию.
Имеет 2 разновидности:
- периферическая – при поражении нервных отростков в виде невралгий, невропатий, невритов, туннельных синдромов;
- центральная – развивается как следствие острого нарушения мозгового кровообращения, спинномозговых травм, миелопатий, рассеянного склероза;
- дисфункциональная – проявляется как несоответствие между силой воздействия раздражителя и ответной реакцией организма; является следствием дисфункции ЦНС.
На заметку! В качестве отдельной группы выделяют психогенный альгосиндром. В этом случае повреждения организма отсутствуют, а характерные для него хронические боли являются следствием фантазий и страхов самого пациента. Он может развиваться как вариант нейропатической боли или при вынужденном длительном существовании с сильными ноцицептивным болевым синдромом.
Симптоматика
Основной признак болевого синдрома – постоянная или периодическая боль определенной, мигрирующей или неясной локализации. При этом ощущения могут быть резкими или тянущими, колющими, ноющими, пульсирующими. Все остальные признаки зависят от причины и характера недуга. Среди них:
- дискомфорт при движении, стихающий в состоянии покоя;
- болезненные ощущения в неподвижном положении;
- иррадиация в другие части тела;
- повышение температуры в области болезненных ощущений;
- проявление альгосиндрома при незначительном прикосновении (характерно для нейропатий);
- нарушение чувствительности в прилегающей зоне.
Болевой синдром может сопровождаться отечностью и покраснением поврежденных тканей, а также слабостью, повышенной утомляемостью, общей подавленностью.
Диагностика

Последовательность действий при диагностике причин болевого синдрома зависит от его расположения, характера и сопутствующих симптомов. При болях невыясненной локализации первоочередное внимание уделяют инструментальным методам – УЗИ, рентгенографии, МРТ, КТ, ЭКГ, гастродуоденоскопии и т.п. Список тестов и анализов назначает травматолог, терапевт, хирург или другой узкий специалист.
Для оценки интенсивности болевого синдрома используют 2 системы градации – упрощенную и расширенную.
Упрощенная «шкала переносимости» включает 3 стадии:
- легкая боль – не мешает движению и выполнению повседневных дел;
- сильная боль – нарушает нормальный ритм жизни, не позволяет выполнять обычные действия;
- нестерпимая боль – спутывает сознание, способна спровоцировать обморок и шоковое состояние.
Расширенная градация подразумевает использование визуальной шкалы субъективной оценки – от 0 до 10, где «десятка» означает сильный болевой шок. В процессе обследования пациенту предлагают самому оценить интенсивность боли, потому результат может не соответствовать реальности.
Внимание! Интенсивность боли не всегда свидетельствует о тяжести патологического процесса, поэтому «прощаться с жизнью» при сильных болях, так же как и недооценивать легкую болезненность, не стоит.
Только установив причину боли, ее интенсивность и характер, врач назначит подходящие обезболивающие препараты. Это связано с отличиями в механизме действия у разных групп анальгетиков – что подходит при ноцицептивном синдроме совершенно не эффективно при нейропатическом.
Особенности терапии болевого синдрома
Лечение напрямую зависит от причины боли и ее характера (ноцицептивный, нейропатический). В арсенале средств присутствуют как консервативные методики с использованием медикаментозных средств и физиотерапии, так и радикальные хирургические методы.
Лекарственная терапия:
- обезболивающие – анальгетики, анестетики;
- противовоспалительные – преимущественно НПВС, реже – инъекции кортикостероидов;
- миорелаксанты;
- спазмолитики;
- седативные препараты.
Внимание! Самостоятельный прием обезболивающих средств без воздействия на причину недуга может затруднить диагностику, усугубить ситуацию и сделать дальнейшее лечение неэффективным.
Методы физиотерапии улучшают усвоение медикаментозных средств, снимают воспаление, отечность, спазмы, повышают регенерацию, расслабляют мышцы, успокаивают нервную систему.

На практике применяют:
- УВЧ;
- токовую терапию;
- грязевые компрессы;
- электрофорез;
- массаж;
- иглоукалывание;
- гирудотерапию.
При нарушениях опорно-двигательной системы широко применяют метод иммобилизации поврежденных участков – шины, гипсовые повязки, корсеты, воротники, бандажи.
Хирургическое лечение является крайней мерой и применяется только в том случае, если консервативные методы неэффективны.
На заметку! Боль – универсальный симптом для патологических процессов, поэтому его лечением занимаются врачи самых различных специальностей – терапевты, невропатологи, гастроэнтерологи и др. В экстренных случаях, при остром болевом синдроме может потребоваться срочная помощь реаниматологов, травматологов, хирургов.
Профилактические меры
В целях предотвращения ангиосиндрома, придерживайтесь некоторых общих рекомендаций:
- избегайте травм, в особенности с поражением позвоночника, черепа, суставов;
- следите за своей осанкой – тренируйте, но не перегружайте мышцы спины;
- практикуйте умеренные физические нагрузки – гиподинамия, также как и перенапряжение, плохо влияет на состояние опорно-двигательной системы, вызывая со временем артралгию и/или невралгию;
- при наличии заболеваний (острых, хронических) обеспечьте их своевременное лечение;
- поддерживайте нормальный вес тела, не допускайте ожирения или дистрофии тканей;
- откажитесь от неудобной одежды и обуви – они вызывают боли, связанные с нарушением кровообращения и деформацией скелета;
- избегайте длительных нервных стрессов и психологических перегрузок;
- регулярно проходите профилактические осмотры в клинике по месту жительства.
Очень важно обращаться к врачу при первых же признаках болевого синдрома. Решение перетерпеть или заняться самолечением может дорого обойтись вашему здоровью!
Источник
Кого и почему могут положить в психиатрическую больницу?
Госпитализация в психбольницу не всегда происходит из-за того, что пациент видит галлюцинации или бегает за людьми, размахивая топором.
Некоторые формы депрессии, например, требуют стационарной помощи
Источник картинки www.freepik.com
Помещение в психиатрический стационар говорит о том, что состояние психики пациента ухудшилось и ему невозможно помочь в домашних условиях. При этом человек может адекватно воспринимать реальность и отдавать отчет в своих действиях. Некоторые формы депрессии, например, требуют стационарной помощи. Иногда пациента кладут в больницу, чтобы уточнить его диагноз или назначить более эффективное лечение. В любом случае, бояться госпитализации не стоит. Пребывание в психиатрическом стационаре мало чем отличается от лечения в любой другой больнице.
Кто принимает решение о госпитализации в психбольницу?
Бывает по-разному. Для удобства стоит разделить добровольную и недобровольную госпитализацию (именно с ней связано множество общественных предрассудков и страхов). Прежде всего рассмотрим ситуации, когда человек оказывается в больнице не по своей воле. Показания к недобровольной госпитализации оговорены российским законом “О психиатрической помощи и гарантиях прав граждан при ее оказании”. Пациента могут положить в больницу без его согласия в случае:
- Когда он из-за своего психического состояния может нанести вред (себе или другому человеку) или пытается лишить себя жизни.
- Когда он беспомощен перед ежедневными бытовыми задачами (приготовить себе еду, пойти в магазин за продуктами, соблюдать элементарные правила личной гигиены).
- Когда неоказание психиатрической помощи приведет к еще более серьезным проблемам со здоровьем.
- Когда решение о госпитализации принимает суд, это тема отдельного длинного разговора
Можно ли лечь в психиатрическую больницу добровольно?
Да, если человек чувствует необходимость в стационарной помощи, он вправе самостоятельно обратиться больницу и попросить госпитализировать его или сказать о своем желании лечащему врачу-психиатру. Психиатр также, если видит в этом необходимость, предлагает своему пациенту на некоторое время лечь в больницу, объясняет зачем это нужно и сколько приблизительно будет продолжаться госпитализация. Но решение о госпитализации все равно остается за пациентом.
Важно помнить, что сам факт госпитализации в психиатрическую больницу не означает для пациента негативных социальных последствий или ограничений в правах. Некоторые пациенты отказываются оформлять больничный на время госпитализации, так как опасаются, что на работе узнают, в какой именно больнице проходило лечение. Эти опасения также напрасны. В больничном листке не указывается диагноз, к тому же психбольницы и наркологические клиники имеют отдельные печати для листков нетрудоспособности (на печати не указан профиль учреждения).
Подытожим: важен не сам факт госпитализации, а состояние вашего психического здоровья. Если оно требует стационарного лечения, то нужно отбросить опасения и следовать рекомендациям врача.
Своевременное выявление психической болезни на первых стадиях ее развития дает возможность приостановить или существенно замедлить ее прогрессирующее течение. Если вы заметили признаки расстройства у себя или своих родных, призываем вас своевременно обратиться за помощью к психологу или психиатру.
{
«author_name»: «Stavpb»,
«author_type»: «self»,
«tags»: [],
«comments»: 1,
«likes»: 0,
«favorites»: 1,
«is_advertisement»: false,
«subsite_label»: «unknown»,
«id»: 198611,
«is_wide»: true,
«is_ugc»: true,
«date»: «Fri, 14 Aug 2020 11:33:44 +0300»,
«is_special»: false }
Источник