Причиной смерти при остром инфаркте миокарда могут быть
Содержание статьи
Инфаркт миокарда
Инфаркт миокарда — очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
Общие сведения
Инфаркт миокарда — очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
В возрасте 40-60 лет инфаркт миокарда в 3-5 раз чаще наблюдается у мужчин в связи с более ранним (на 10 лет раньше, чем у женщин) развитием атеросклероза. После 55-60 лет заболеваемость среди лиц обоего пола приблизительно одинакова. Показатель летальности при инфаркте миокарда составляет 30-35%. Статистически 15-20% внезапных смертей обусловлены инфарктом миокарда.
Нарушение кровоснабжения миокарда на 15-20 и более минут приводит к развитию необратимых изменений в сердечной мышце и расстройству сердечной деятельности. Острая ишемия вызывает гибель части функциональных мышечных клеток (некроз) и последующее их замещение волокнами соединительной ткани, т. е. формирование постинфарктного рубца.
В клиническом течении инфаркта миокарда выделяют пять периодов:
- 1 период — предынфарктный (продромальный): учащение и усиление приступов стенокардии, может продолжаться несколько часов, суток, недель;
- 2 период — острейший: от развития ишемии до появления некроза миокарда, продолжается от 20 минут до 2 часов;
- 3 период — острый: от образования некроза до миомаляции (ферментативного расплавления некротизированной мышечной ткани), длительность от 2 до 14 суток;
- 4 период — подострый: начальные процессы организации рубца, развитие грануляционной ткани на месте некротической, продолжительность 4-8 недель;
- 5 период — постинфарктный: созревание рубца, адаптация миокарда к новым условиям функционирования.

Инфаркт миокарда
Причины инфаркта миокарда
Инфаркт миокарда является острой формой ИБС. В 97-98% случаев основой для развития инфаркта миокарда служит атеросклеротическое поражение венечных артерий, вызывающее сужение их просвета. Нередко к атеросклерозу артерий присоединяется острый тромбоз пораженного участка сосуда, вызывающий полное или частичное прекращение кровоснабжения соответствующей области сердечной мышцы. Тромбообразованию способствует повышенная вязкость крови, наблюдаемая у пациентов с ИБС. В ряде случаев инфаркт миокарда возникает на фоне спазма ветвей венечных артерий.
Развитию инфаркта миокарда способствуют сахарный диабет, гипертоничесая болезнь, ожирение, нервно-психическое напряжение, увлечение алкоголем, курение. Резкое физическое или эмоциональное напряжение на фоне ИБС и стенокардии может спровоцировать развитие инфаркта миокарда. Чаще развивается инфаркт миокарда левого желудочка.
Классификация инфаркта миокарда
В соответствии с размерами очагового поражения сердечной мышцы выделяют инфаркт миокарда:
- крупноочаговый
- мелкоочаговый
На долю мелкоочаговых инфарктов миокарда приходится около 20% клинических случаев, однако нередко мелкие очаги некроза в сердечной мышце могут трансформироваться в крупноочаговый инфаркт миокарда (у 30% пациентов). В отличие от крупноочаговых, при мелкоочаговых инфарктах не возникают аневризма и разрыв сердца, течение последних реже осложняется сердечной недостаточностью, фибрилляцией желудочков, тромбоэмболией.
В зависимости от глубины некротического поражения сердечной мышцы выделяют инфаркт миокарда:
- трансмуральный — с некрозом всей толщи мышечной стенки сердца (чаще крупноочаговый)
- интрамуральный — с некрозом в толще миокарда
- субэндокардиальный — с некрозом миокарда в зоне прилегания к эндокарду
- субэпикардиальный — с некрозом миокарда в зоне прилегания к эпикарду
По изменениям, фиксируемым на ЭКГ, различают:
- «Q-инфаркт» — с формированием патологического зубца Q, иногда желудочкового комплекса QS (чаще крупноочаговый трансмуральный инфаркт миокарда)
- «не Q-инфаркт» — не сопровождается появлением зубца Q, проявляется отрицательными Т-зубцами (чаще мелкоочаговый инфаркт миокарда)
По топографии и в зависимости от поражения определенных ветвей коронарных артерий инфаркт миокарда делится на:
- правожелудочковый
- левожелудочковый: передней, боковой и задней стенок, межжелудочковой перегородки
По кратности возникновения различают инфаркт миокарда:
- первичный
- рецидивирующий (развивается в срок 8 недель после первичного)
- повторный (развивается спустя 8 недель после предыдущего)
По развитию осложнений инфаркт миокарда подразделяется на:
- осложненный
- неосложненный
По наличию и локализации болевого синдрома выделяют формы инфаркта миокарда:
- типичную — с локализацией боли за грудиной или в прекардиальной области
- атипичные — с атипичными болевыми проявлениями:
- периферические: леволопаточная, леворучная, гортанно-глоточная, нижнечелюстная, верхнепозвоночная, гастралгическая (абдоминальная)
- безболевые: коллаптоидная, астматическая, отечная, аритмическая, церебральная
- малосимптомную (стертую)
- комбинированную
В соответствии с периодом и динамикой развития инфаркта миокарда выделяют:
- стадию ишемии (острейший период)
- стадию некроза (острый период)
- стадию организации (подострый период)
- стадию рубцевания (постинфарктный период)
Симптомы инфаркта миокарда
Предынфарктный (продромальный) период
Около 43% пациентов отмечают внезапное развитие инфаркта миокарда, у большей же части больных наблюдается различный по продолжительности период нестабильной прогрессирующей стенокардии.
Острейший период
Типичные случаи инфаркта миокарда характеризуются чрезвычайно интенсивным болевым синдромом с локализацией болей в грудной клетке и иррадиацией в левое плечо, шею, зубы, ухо, ключицу, нижнюю челюсть, межлопаточную зону. Характер болей может быть сжимающим, распирающим, жгучим, давящим, острым («кинжальным»). Чем больше зона поражения миокарда, тем более выражена боль.
Болевой приступ протекает волнообразно (то усиливаясь, то ослабевая), продолжается от 30 минут до нескольких часов, а иногда и суток, не купируется повторным приемом нитроглицерина. Боль сопряжена с резкой слабостью, возбуждением, чувством страха, одышкой.
Возможно атипичное течение острейшего периода инфаркта миокарда.
У пациентов отмечается резкая бледность кожных покровов, липкий холодный пот, акроцианоз, беспокойство. Артериальное давление в период приступа повышено, затем умеренно или резко снижается по сравнению с исходным (систолическое < 80 рт. ст., пульсовое < 30 мм мм рт. ст.), отмечается тахикардия, аритмия.
В этот период может развиться острая левожелудочковая недостаточность (сердечная астма, отек легких).
Острый период
В остром периоде инфаркта миокарда болевой синдром, как правило, исчезает. Сохранение болей бывает вызвано выраженной степенью ишемии околоинфарктной зоны или присоединением перикардита.
В результате процессов некроза, миомаляции и перифокального воспаления развивается лихорадка (от 3-5 до 10 и более дней). Длительность и высота подъема температуры при лихорадке зависят от площади некроза. Артериальная гипотензия и признаки сердечной недостаточности сохраняются и нарастают.
Подострый период
Болевые ощущения отсутствуют, состояние пациента улучшается, нормализуется температура тела. Симптомы острой сердечной недостаточности становятся менее выраженными. Исчезает тахикардия, систолический шум.
Постинфарктный период
В постинфарктном периоде клинические проявления отсутствуют, лабораторные и физикальные данные практически без отклонений.
Атипичные формы инфаркта миокарда
Иногда встречается атипичное течение инфаркта миокарда с локализацией болей в нетипичных местах (в области горла, пальцах левой руки, в зоне левой лопатки или шейно-грудного отдела позвоночника, в эпигастрии, в нижней челюсти) или безболевые формы, ведущими симптомами которых могут быть кашель и тяжелое удушье, коллапс, отеки, аритмии, головокружение и помрачение сознания.
Атипичные формы инфаркта миокарда чаще встречаются у пожилых пациентов с выраженными признаками кардиосклероза, недостаточностью кровообращения, на фоне повторного инфаркта миокарда.
Однако атипично протекает обычно только острейший период, дальнейшее развитие инфаркта миокарда становится типичным.
Стертое течение инфаркта миокарда бывает безболевым и случайно обнаруживается на ЭКГ.
Осложнения
Нередко осложнения возникают уже в первые часы и дни инфаркта миокарда, утяжеляя его течение. У большинства пациентов в первые трое суток наблюдаются различные виды аритмий: экстрасистолия, синусовая или пароксизмальная тахикардия, мерцательная аритмия, полная внутрижелудочковая блокада. Наиболее опасно мерцание желудочков, которое может перейти в фибрилляцию и привести к гибели пациента.
Левожелудочковая сердечная недостаточность характеризуется застойными хрипами, явлениями сердечной астмы, отека легких и нередко развивается в острейший период инфаркта миокарда. Крайне тяжелой степенью левожелудочковой недостаточности является кардиогенный шок, развивающийся при обширном инфаркте и обычно приводящий к летальному исходу. Признаками кардиогенного шока служит падение систолического АД ниже 80 мм рт. ст., нарушение сознания, тахикардия, цианоз, уменьшение диуреза.
Разрыв мышечных волокон в зоне некроза может вызывать тампонаду сердца — кровоизлияние в полость перикарда. У 2-3% пациентов инфаркт миокарда осложняется тромбоэмболиями системы легочной артерии (могут стать причиной инфаркта легких или внезапной смерти) или большого круга кровообращения.
Пациенты с обширным трансмуральным инфарктом миокарда в первые 10 суток могут погибнуть от разрыва желудочка вследствие острого прекращения кровообращения. При обширном инфаркте миокарда может возникать несостоятельность рубцовой ткани, ее выбухание с развитием острой аневризмы сердца. Острая аневризма может трансформироваться в хроническую, приводящую к сердечной недостаточности.
Отложение фибрина на стенках эндокарда приводит к развитию пристеночного тромбоэндокардита, опасного возможностью эмболии сосудов легких, мозга, почек оторвавшимися тромботическими массами. В более позднем периоде может развиться постинфарктный синдром, проявляющийся перикардитом, плевритом, артралгиями, эозинофилией.
Диагностика инфаркта миокарда
Среди диагностических критериев инфаркта миокарда важнейшими являются анамнез заболевания, характерные изменения на ЭКГ, показатели активности ферментов сыворотки крови. Жалобы пациента при инфаркте миокарда зависят от формы (типичной или атипичной) заболевания и обширности поражение сердечной мышца. Инфаркт миокарда следует заподозрить при тяжелом и продолжительном (дольше 30-60 минут) приступе загрудинных болей, нарушении проводимости и ритма сердца, острой сердечной недостаточности.
К характерным изменениям ЭКГ относятся формирование отрицательного зубца Т (при мелкоочаговом субэндокардиальном или интрамуральном инфаркте миокарда), патологического комплекса QRS или зубца Q (при крупноочаговом трансмуральном инфаркте миокарда). При ЭхоКГ выявляется нарушение локально сократимости желудочка, истончение его стенки.
В первые 4-6 часов после болевого приступа в крови определяется повышение миоглобина — белка, осуществляющего транспорт кислорода внутрь клеток.Повышение активности креатинфосфокиназы (КФК) в крови более чем на 50% наблюдается спустя 8-10 ч от развития инфаркта миокарда и снижается до нормы через двое суток. Определение уровня КФК проводят через каждые 6-8 часов. Инфаркт миокарда исключается при трех отрицательных результатах.
Для диагностики инфаркта миокарда на более поздних сроках прибегают к определению фермента лактатдегидрогеназы (ЛДГ), активность которой повышается позже КФК — спустя 1-2 суток после формирования некроза и приходит к нормальным значениям через 7-14 дней. Высокоспецифичным для инфаркта миокарда является повышение изоформ миокардиального сократительного белка тропонина — тропонина-Т и тропонина-1, увеличивающихся также при нестабильной стенокардии. В крови определяется увеличение СОЭ, лейкоцитов, активности аспартатаминотрансферазы (АсАт) и аланинаминотрансферазы (АлАт).
Коронарная ангиография (коронарография) позволяет установить тромботическую окклюзию коронарной артерии и снижение желудочковой сократимости, а также оценить возможности проведения аортокоронарного шунтирования или ангиопластики — операций, способствующих восстановлению кровотока в сердце.
Лечение инфаркта миокарда
При инфаркте миокарда показана экстренная госпитализация в кардиологическую реанимацию. В остром периоде пациенту предписывается постельный режим и психический покой, дробное, ограниченное по объему и калорийности питание. В подостром периоде больной переводится из реанимации в отделение кардиологии, где продолжается лечение инфаркта миокарда и осуществляется постепенное расширение режима.
Купирование болевого синдрома проводится сочетанием наркотических анальгетиков (фентанила) с нейролептиками (дроперидолом), внутривенным введением нитроглицерина.
Терапия при инфаркте миокарда направлена на предупреждение и устранение аритмий, сердечной недостаточности, кардиогенного шока. Назначают антиаритмические средства (лидокаин), ß-адреноблокаторы (атенолол), тромболитики (гепарин, ацетилсалициловая к-та), антогонисты Са (верапамил), магнезию, нитраты, спазмолитики и т. д.
В первые 24 часа после развития инфаркта миокарда можно произвести восстановление перфузии путем тромболизиса или экстренной баллонной коронарной ангиопластики.
Прогноз при инфаркте миокарда
Инфаркт миокарда является тяжелым, сопряженным с опасными осложнениями заболеванием. Большая часть летальных исходов развивается в первые сутки после инфаркта миокарда. Насосная способность сердца связана с локализацией и объемом зоны инфаркта. При повреждении более 50% миокарда, как правило, сердце функционировать не может, что вызывает кардиогенный шок и гибель пациента. Даже при менее обширном повреждении сердце не всегда справляется нагрузками, в результате чего развивается сердечная недостаточность.
По истечении острого периода прогноз на выздоровление хороший. Неблагоприятные перспективы у пациентов с осложненным течением инфаркта миокарда.
Профилактика инфаркта миокарда
Необходимыми условиями профилактики инфаркта миокарда являются ведение здорового и активного образа жизни, отказ от алкоголя и курения, сбалансированное питание, исключение физического и нервного перенапряжения, контроль АД и уровня холестерина крови.
Источник
Инфаркт
Что такое инфаркт?
Кровь в сердце поступает по коронарным артериям. Если они закупориваются, приток крови прекращается, участок сердечной мышцы перестает получать кислород и погибает — развивается инфаркт. При этом человек испытывает характерные симптомы. Появляется боль в груди, холодный пот, одышка, страх смерти.
По информации ВОЗ, ежегодно в мире от сердечно-сосудистых заболеваний умирает 17,5 млн. человек. К этим заболеваниям относится и инфаркт сердца, являющийся одной из форм ишемической болезни.
По данным ВОЗ, 80% случаев сердечных приступов можно предотвратить.
При ишемической болезни кровоснабжение сердечной мышцы нарушается из-за закупорки коронарных артерий. Нарушение может быть относительным (частично кровоток сохраняется) или абсолютным (кровоснабжение прекращается). Коронарные артерии закупориваются из-за образования бляшек из жира, холестерина и других веществ.
Причины
Инфаркт миокарда происходит, если нарушается кровоток в одной из коронарных артерий. Причина этого явления — атеросклероз. При нём артерии сужаются, потому что на их стенках накапливаются отложения (бляшки) холестерина, жира, входящего в состав клеточных мембран и участвующего в синтезе стероидных гормонов в организме. Такие бляшки могут образовывать тромбы, которые полностью блокируют кровоток. В этом случае ткани сердца будут полностью лишены кислорода и питательных веществ.
Нарушение кровотока в коронарной артерии может происходить из-за спазма. Его может провоцировать употребление наркотических веществ или курение. Крайне редко инфаркт развивается как осложнение артериитов (воспаление стенок артерии), инфекционного эндокардита (воспаление внутренней оболочки стенок сердца из-за инфекции), травм или аномалий коронарной артерии, других заболеваний.
Факторы риска
Риск инфаркта миокарда повышают следующие факторы (рис. 1):
- высокий уровень холестерина, триглицеридов, липидов, липопротеинов низкой плотности в крови;
- курение (включая долгое действие пассивного курения);
- лишний вес;
- низкая физическая активность;
- длительное действие стресса;
- гипертоническая болезнь;
- сахарный диабет;
- возрастной фактор. Риск инфаркта считается повышенным после 55 лет, но для мужчин он может быть высоким уже после 45 лет;
- семейный анамнез. Фактором риска считается ишемическая болезнь или сердечные приступы в относительно раннем возрасте у родственников;
- мужской пол. По статистике инфаркт развивается примерно в пять раз чаще у мужчин.
 Рисунок 1. Факторы риска инфаркта. Источник: cdc. gov
Рисунок 1. Факторы риска инфаркта. Источник: cdc. gov
На ряд этих факторов можно влиять, корректируя образ жизни, укрепляя сердце и снижая вероятность инфаркта.
Важно! В клинической практике для расчета риска сердечно-сосудистых патологий также используется шкала SCORE. Чтобы быстро рассчитать свой риск инфаркта или инсульта через 10 лет, обратитесь к калькулятору.
Классификация
Существует несколько классификаций инфарктов:
- по локализации гибели тканей. Возможен инфаркт левого или правого желудочка, межжелудочковой перегородки, верхушки сердца, либо сочетанная локализация;
- по ширине поражения: обширный (крупноочаговый) или мелкоочаговый. Этот параметр оценивают по ЭКГ;
- по глубине: если охвачены все слои сердца, инфаркт является трансмуральным. Также может развиваться субэндокардиальный (поражает внутренний слой оболочки стенок сердца), субэпикардиальный (поражает внешний слой оболочки стенок сердца), интрамуральный инфаркт (мелкоочаговое поражение);
- по течению: моноциклический (приступ развивается быстро), затяжной, рецидивирующий (новый очаг некроза развивается через 3-7 дней после первого приступа), повторный (инфаркт происходит еще раз в срок до 1 месяца).
При диагностике оценивают расположение некроза (локализацию, глубину и ширину очага омертвения тканей), а также этиологию и сопутствующие обстоятельства. Инфаркт может быть спонтанным и обусловленным ишемией, связанным с кислородным голоданием, с коронарным вмешательством, другими причинами.
Стадии
За несколько недель, дней или часов до сердечного приступа могут появляться связанные с ним симптомы. Обычно это — боли, ощущение жжения или сжатия при физических нагрузках, слабость, лёгкое недомогание. Такие симптомы появляются в продромальном, предшествующем приступу периоде. Если обратиться к врачу на этом этапе, можно предотвратить развитие инфаркта (рис. 2).
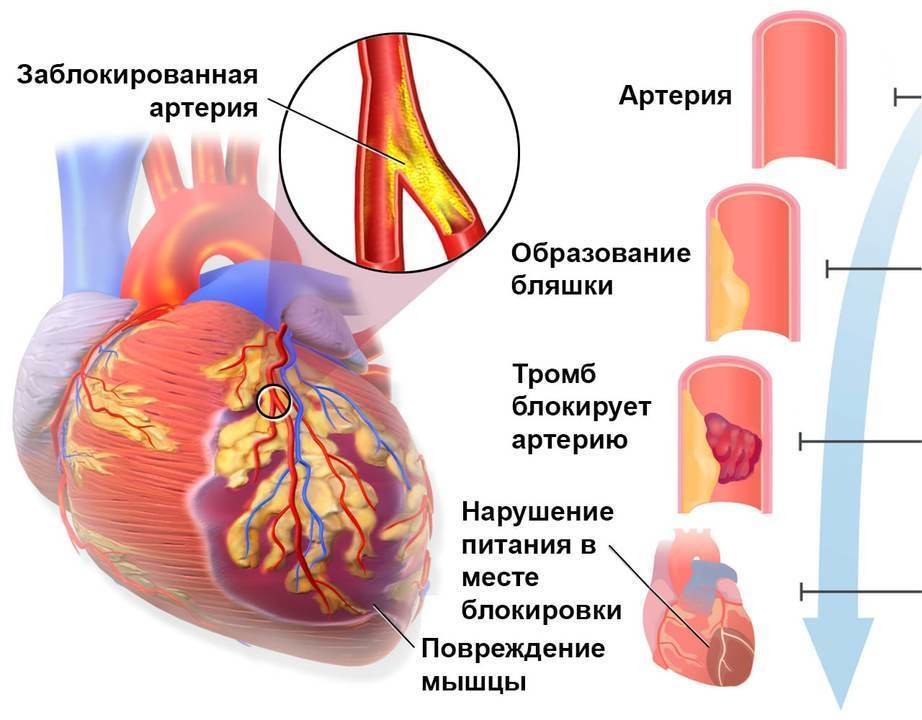 Рисунок 2. Этапы развития инфаркта. Источник: Blausen Medical Communications, Inc. / Wikipedia и Journal of the American College of Cardiology
Рисунок 2. Этапы развития инфаркта. Источник: Blausen Medical Communications, Inc. / Wikipedia и Journal of the American College of Cardiology
У сердечного приступа четыре основных стадии:
- острейшая. Она продолжается с момента развития ишемии и до омертвения участка тканей сердца. Средняя продолжительность — от 20 минут до 2 часов. Нормальный кровоток нужно восстановить как можно быстрее. Для этого нужно убрать тромб с помощью тромболитической терапии. При подозрении на инфаркт нужно немедленно вызвать скорую помощь, чтобы врачи начали такое лечение;
- острая. Начинается, когда омертвение тканей уже произошло. На этой стадии происходит ферментативное расплавление некротической ткани, которое может длиться от 2 до 14 суток;
- подострая. На месте очага некроза начинает образовываться рубец. Он формируется от 4 до 8 недель;
- постинфарктная. На этой стадии рубец созревает и происходит адаптация сердца.
Чем опасен инфаркт? Осложнения
При инфаркте ткани сердца повреждаются, и из-за этого могут развиваться следующие осложнения:
- аритмия. Самое частое осложнение, может развиваться сразу после сердечного приступа. Нарушение сердечного ритма может приводить к фибрилляции желудочков, при которой они сокращаются нескоординированно, к желудочковой тахикардии, при которой сердечный ритм учащается, и т. п.;
- сердечная недостаточность. При повреждении большого объёма тканей сердечная мышца не может перекачивать кровь в достаточном объёме. Состояние может быть временным. Если повреждение сердца необратимо, развивается хроническая сердечная недостаточность;
- внезапная остановка сердца. Из-за аритмии сердечная мышца внезапно останавливается. Без экстренной помощи это может привести к смерти.
Симптомы
Общими признаками инфаркта считают (рис. 3):
- боль, ощущение сдавливания, высокого давления, тяжести, жжения в груди. Эти ощущения могут распространяться на руки, область спины между лопатками, челюсть или шею;
- усталость, слабость, головокружение.
 Рисунок 3. Симптомы инфаркта. Источник: МедПортал
Рисунок 3. Симптомы инфаркта. Источник: МедПортал
Симптомы сердечного приступа не всегда одинаковы. Одни люди испытывают сильные боли, у других они могут быть слабыми, у третьих почти незаметными. Болевые ощущения могут распространяться на руки, шею и горло, область между лопатками. При инфаркте боли могут увеличиваться при любой, даже небольшой физической нагрузке: при попытке встать или переменить позу, при ходьбе. Часто сердечный приступ сопровождается страхом, чувством сильной тоски, обречённости. Из-за этого поведение может становиться тревожным, возбуждённым.
Частота сердечных сокращений при инфаркте может возрастать до 90-100 ударов в минуту, но при этом артериальное давление не повышается или растёт незначительно. Кожа выглядит бледной, становится влажной на ощупь, возможно посинение ногтей и носогубного треугольника. В некоторых случаях может появляться тошнота и рвота.
Мужчины и женщины переносят инфаркт по-разному. У женщин к стандартным симптомам чаще добавляется одышка, тошнота или рвота, боли в спине, в челюсти (рис. 4).
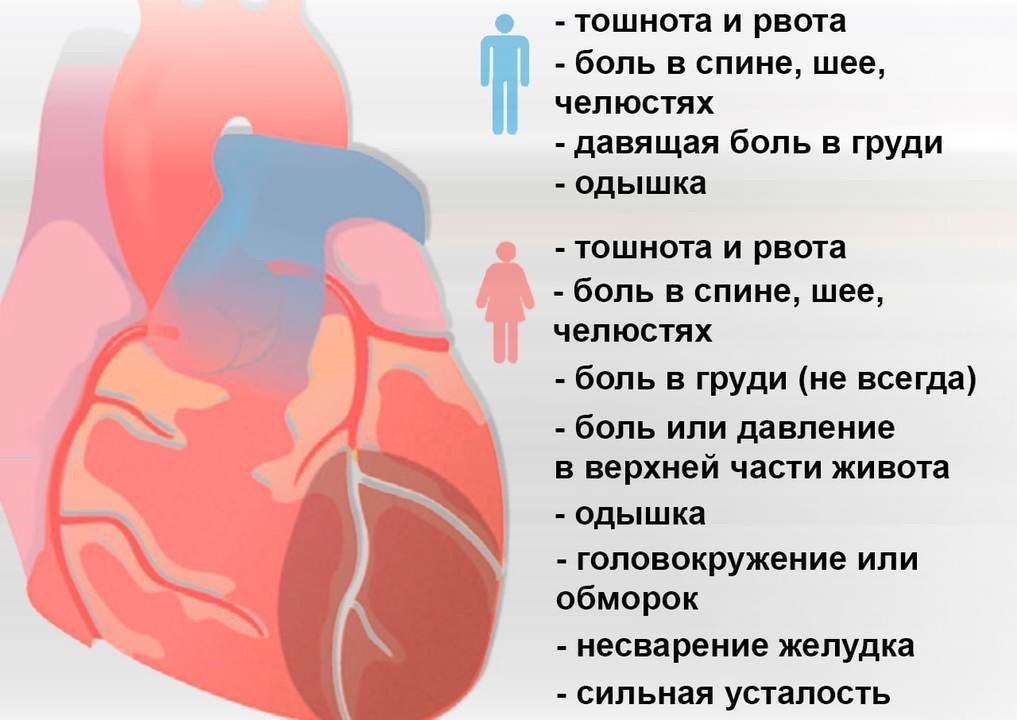 Рисунок 4. Симптомы инфаркта сердца у мужчин и женщин. Источник: МедПортал
Рисунок 4. Симптомы инфаркта сердца у мужчин и женщин. Источник: МедПортал
За несколько недель, дней или часов до инфаркта в некоторых случаях появляются предупреждающие признаки, предвестники. Это боль или ощущение сжатия, давления в груди, возникающее при физических нагрузках и проходящее в состоянии покоя. Также может появляться ощущение слабости и одышка.
Первая помощь при инфаркте сердца
Если появлись симптомы инфаркта, нужно действовать немедленно (видео 1):
- вызвать скорую медицинскую помощь;
- разжевать и проглотить 250 мг ацетилсалициловой кислоты и принять нитроглицерин (распылить в рот одну дозу спрея или положить одну таблетку под язык). Лучше заранее уточнить у лечащего врача, терапевта или кардиолога, можно ли принимать нитроглицерин (он резко снижает артериальное давление, поэтому важно контролировать дозу лекарства);
- обеспечить доступ свежего воздуха: открыть форточку или окно;
- сесть или лечь, приняв удобное положение, расслабиться, постараться не волноваться, чтобы не увеличивать нагрузку на сердце;
- оставаться в тепле (надеть тёплую одежду или укрыться одеялом, если нужно).
Видео 1. Как распознать инфаркт миокарда и что делать до приезда скорой. Борис Тодуров. Кардиохирург, директор Института сердца (Украина)
Важно! Даже если есть сомнения в том, что это сердечный приступ, скорую медицинскую помощь нужно вызывать сразу же. Инфаркт может развиваться очень быстро, и нужно действовать без промедлений.
Если сердечный приступ развивается у другого человека, нужно:
- вызвать скорую медицинскую помощь;
- проверить дыхание и пульс;
- если пульс не прощупывается или дыхания нет, провести сердечно-лёгочную реанимацию.
При сердечно-лёгочной реанимации проверяют дыхательные пути и освобождают их, если нужно, делают искусственное дыхание и проводят компрессию грудной клетки.
Важно! Запустить сердце, если оно не бьется, в общественном месте (в аэропорту или в торговом центре) можно с помощью внешнего дефибриллятора. Поищите на стене коробку с надписью «AED», голосовые инструкции помогут вам правильно прикрепить электроды, аппарат сам определит необходимость дефибрилляции и разрешит нажать на кнопку запуска электрического импульса.
Диагностика
При инфаркте диагноз ставят, основываясь на клинической картине, результатах электрокардиографии и лабораторной диагностики. Сердечный приступ быстро развивается, и поэтому при появлении его симптомов нужно сразу же вызывать скорую помощь. Позже, когда состояние будет стабилизировано, нужно будет пройти расширенную диагностику у кардиолога.
Диагностическими признаками инфаркта считают:
- долгую, сохраняющуюся больше 30 минут боль в груди (может ощущаться как жжение, сдавливание);
- лейкоцитоз и повышенный показатель СОЭ в результатах клинического анализа крови;
- повышение уровня сиаловых кислот, фибриногена и присутствие C-реактивного белка при биохимическом анализе крови;
- присутствие в крови маркеров некроза ишемии, сердечной мышцы (тропонина).
Некоторое значение при сердечном приступе может иметь дифференциальная диагностика. Обычно инфаркт миокарда несложно отличить от других болезней, сопровождающихся болью в области сердца (межрёберная невралгия, стенокардия, тромбоэмболия лёгочной артерии, плеврит и другие). При атипичном течении инфаркта диагностика может усложняться. Абдоминальная форма может быть похожа на панкреатит, язвенную болезнь или пищевое отравление, а церебральную форму можно принять за инсульт.
Лечение
При лечении обязательна госпитализация. Пока состояние не станет стабильным, человек остаётся в отделении реанимации или интенсивной терапии. Затем его переводят в стационар для завершения основного этапа терапии. Обращаться за медицинской помощью и начинать лечение нужно как можно быстрее. Это позволит улучшить прогноз, упростит реабилитацию, уменьшит риск тяжёлых последствий.
Медикаментозное лечение
При инфаркте сердца медикаментозное лечение ведут в следующих направлениях:
- обезболивание. При слабом болевом синдроме используют анальгетики. При сильной боли, при болевом синдроме, который сопровождается тревожностью, чувством страха, может применяться седация, анальгетические наркотические средства;
- восстановление кровотока с помощью тромболитической терапии. Её начинают сразу же, она должна проводиться уже в первые 90 минут после обращения за медицинской помощью. Если сохраняются боли и изменения электрокардиограммы, терапию продолжают в течение суток. Тромболитическую терапию проводят с осторожностью, учитывая риск возможных кровотечений и другие противопоказания.
Дополнительно применяется:
- ацетилсалициловая кислота. Ускоряет разрушение сформированных кровяных сгустков, улучшает кровоток;
- гепарин. Вводится внутривенно, помогает восстановить проходимость артерии и нормализовать кровоток;
- бета-блокаторы. Используются после завершения тромболитической терапии и снижают риск повторного инфаркта миокарда;
- ингибиторы АПФ. Помогают нормализовать кровоток, уменьшают нагрузку на сердце, помогают снижать смертность. Применяются с учётом риска возможного снижения артериального давления.
Медикаментозное лечение при инфаркте миокарда назначает кардиолог с учётом возможных противопоказаний, состояния здоровья, риска осложнений.
Хирургическое вмешательство
Хирургическое вмешательство при инфаркте миокарда направлено на увеличение коронарного кровотока. Для этого используют операции двух видов:
- обходное шунтирование коронарных артерий. Место сужения артерии обходят, устанавливая шунт, создавая новый «путь» для кровотока;
- чрескожное коронарное вмешательство. Вмешательства, которые позволяют восстановить проходимость коронарной артерии. Для этого выполняют стентирование. Оно предполагает установку стента, внутрисосудистого протеза, который помогает восстановить просвет артерии в местах ее атеросклеротического сужения.
Реабилитация после инфаркта
Реабилитация проводится, чтобы восстановить нормальную работу сердца и улучшить состояние здоровья. Реабилитационную программу разрабатывают с учётом эмоционального и физического состояния пациента. Она предполагает контроль над факторами риска повторного сердечного приступа, коррекцию образа жизни, оказание психологической помощи.
Восстановление качества жизни после инфаркта
Эта часть программы реабилитации направлена на восстановление нормальных показателей функционального здоровья. Для этого врач может рекомендовать:
- отказ от курения и употребления алкоголя;
- соблюдение диеты, если нужно снижать вес или контролировать высокое артериальное давление;
- умеренные физические нагрузки. Количество, интенсивность и сложность физических упражнений увеличивают постепенно;
- лекарственную терапию: возможно продолжение приёма антитромбоцитарных препаратов, ингибиторов АПФ, бета-блокаторов, статинов в течение некоторого времени;
- снижение уровня стресса;
- контроль сопутствующих заболеваний, профилактику их осложнений.
По согласованию с лечащим врачом при реабилитации после перенесённого сердечного приступа можно использовать дополнительные программы лечения. В восстановлении после инфаркта могут применяться новые технологии — например, лечение стволовыми клетками.
Психологическая поддержка после перенесённого инфаркта
Сердечный приступ угрожает жизни и может вызывать острую психологическую реакцию. Если она нормальна, человек сохраняет контроль над эмоциями, но может испытывать страх перед повторным инфарктом, перед смертью. Он переживает о последствиях сердечного приступа, может быть склонным к осторожности, чувство страха может быть довольно сильным. Для реабилитации в этом случае достаточно консультаций кардиолога, психологической поддержки, поэтапного восстановления здоровья.
При патологической реакции на перенесённый инфаркт может развиваться тревожное, угнетённое, депрессивное, напряжённое состояние. Оно плохо влияет на самочувствие: появляется потливость, учащённое сердцебиение, бессонница. Реакция может быть депрессивно-ипохондрической. Это значит, что человек становится чрезмерно мнительным, он слишком сосредоточен на состоянии своего здоровья. В поведении после сердечного приступа возможны истерические проявления: демонстративность, эгоцентризм, постоянные попытки привлечь к себе внимание.
Если развивается патологическая реакция, программу реабилитации дополняют психотерапией. Возможно назначение седативных препаратов, транквилизаторов, которые помогут стабилизировать психическое состояние. Без психологической реабилитации состояние может ухудшаться: возможны психозы, грубые нарушения поведения, ночные блуждания (у пожилых людей).
Профилактика
Профилактика сердечных приступов направлена на снижение их риска. Основные меры — это ведение здорового образа жизни и контроль основных показателей состояния здоровья:
- физическая активность. Её увеличивают постепенно, предварительно обсуждая уровень нагрузок с врачом. Особенно полезны ходьба, бег, плавание, катание на лыжах. Интенсивность занятий увеличивают постепенно, по мере улучшения физической формы;
- отказ от вредных привычек. Курение и злоупотребление алкоголем увеличивают нагрузку на сердечно-сосудистую систему и могут провоцировать инфаркт миокарда. Чтобы снизить риск сердечного приступа, нужно контролировать употребление спиртного и перестать курить;
- контроль веса. Если у человека есть лишний вес, нагрузка на сердце увеличивается, и это может провоцировать сердечный приступ;
- контроль артериального давления. При гипертонии нужно контролировать показатели давления, следить, чтобы оно не становилось повышенным;
- профилактические осмотры у врача. При повышенном риске инфаркта нужно периодически сдавать анализы крови, контролировать состояние сердца и консультироваться с терапевтом или кардиологом.
Если сердечный приступ уже произошёл, важна профилактика повторного инфаркта. К основным профилактическим мерам в этом случае добавляют приём лекарств, назначенных врачом, соблюдение специальной диеты, проведение реабилитации.
Диета
Режим питания и рацион влияют на состояние сердечно-сосудистой системы. Чтобы снизить риск инфаркта сердца, рекомендуют:
- есть больше зелёных овощей, свежих фруктов, корнеплодов и свежей зелени;
- чаще есть нежирные блюда из рыбы, морепродуктов, мяса птицы;
- реже употреблять животное мясо;
- уменьшить количество жирных продуктов;
- ограничить потребление соли;
- есть больше продуктов с высоким содержанием кальция и магния.
Такой рацион поможет снизить уровень холестерина, нормализовать вес, улучшить состояние сердечно-сосудистой системы.
Прогноз
Последствия инфаркта зависят от состояния сердечно-сосудистой системы, общего состояния здоровья, от того, как быстро человек получит медицинскую помощь. Важно вызывать скорую помощь сразу же, при первых признаках сердечного приступа.
Риск смерти повышается в пожилом возрасте, при наличии сердечной недостаточности, повышении частоты сердечных сокращений, при передней локализации инфаркта, при наличии сахарного диабета и некоторых других заболеваний. Процент смертности в течение первого года после перенесённого инфаркта составляет от 8 до 10%. Человек может снижать риск смерти, ответственно подходя к лечению, проходя реабилитацию, восстанавливая здоровье.
Заключение
Инфаркт сердца — тяжелое состояние, угрожающее смертью. Чтобы не допустить его, важно вести здоровый образ жизни и контролировать показатели здоровья. Если сердечный приступ уже произошёл, нужно пройти лечение и реабилитацию, скорректировать образ жизни. Это поможет восстановить здоровье и избежать повторного инфаркта.
Источники
- Ranya N. Sweis , MD, MS, Arif Jivan , MD, PhD. Острый инфаркт миокарда. // Справочник MSD — 2018
- Российское кардиологическое общество. Клинические рекомендации. Острый инфаркт миокарда с подъемом сегмента ST электрокардиограммы. — 2020
Источник