При полном мочевом пузыре матка в тонусе
Содержание статьи
Гипертонус матки. Полезная статья.
Самый частый «навешанный» диагноз в Российском акушерстве это «гипертонус матки». Почему «навешанный»? Потому, что:
— во-первых этого диагноза не существует ни в одной стране мира с хорошей медициной; этого диагноза нет в перечне «Международной классификации болезней» — один из основных международных медицинских документов, с которым сверяются все медицинские системы мира;
— во-вторых за этим диагнозом ровным счетом ничего не стоит (не повышается риск самопроизвольного выкидыша/преждевременных родов).
Матка по своему строению — это мышца. Есть поперчнополосатые мышцы — мышцы рук, ног например. Есть гладкие мышцы. Они входят в строение мочевого пузыря, кишечника, матки. Какое основное свойство мышцы (не важно поперечнополосатой или гладкой)? Основное свойство любой мышцы — это сокращение. Итак матка — это мышца, а не кисель. Мыщце свойственно сокращение. Следовательно, матка имеет право на сокращение. Если бы это было не так, то человечество рожало бы каким-то совершенно другим способом.
Вы чихаете или кашляете — матка сокращается (вы можете это чувствовать в виде напряжения внизу живота, а можете никак не чувствовать). Вам делают УЗИ — мышца матки может сократиться (опять же Вы можете это почувствовать или нет; доктор может это увидеть на УЗИ). Вы долго ходили — мышца матки может сократиться. Все это говорит о том, что Вы живой человек и матка как и любой другой орган реагирует на внешние и внутренние стимулы. Причем это абсолютно нормально. Так же нормально как кишечник начинает сокращаться в ответ на поступление в него пищи (это называется «перистальтика»), как мочевой пузырь сокращается в ответ на накопление определенного объема мочи (называется «позыв на мочеиспускание»). Таким образом, сокращения матки (то, что в Российской медицине называют «гипертонус матки) — это часть нормальной физиологии матки.
Но ведь самопроизвольный выкидыш и преждевременные роды тоже сопровождаются сокращениями матки. А ведь и то и другое не является нормой. И выкидыш и преждевременные роды — это патология. Так как же различить где гипертонус матки — это норма, а где — патология?
Действительно, регулярные маточные сокрашения характерны для самопроизвольного выкидыша и преждевременных родов. Когда у женщины есть тянущие боли внизу живота и/или схваткообразные ощущения внизу живота или чувство напряжения живота трудно понять по внешним проявлениям — это что, нормальные физиологические сокращения или начало самопроизвольного выкидыша или преждевременных родов? Разобраться в ситуации помогает УЗИ и консультация гинеколога. Если по данным УЗИ шейка матки длинная (как правило 3 см и более) и внутренний зев закрыт, сердцебиение у плода есть, то значит беспокоящие Вас симптомы — физиологические маточные сокращения. Если шейка матки резко укорочена и внутренний зев открыт более чем на 5 мм или нет сердцебиение у плода, тогдагинеколог сделает заключение о начале прерывания беременности ( в зависимости от срока либо выкидыш, либо преждеверменные роды).
Физиологические маточные сокращения — очень, очень часто возникают на протяжении беременности. Причем, чем больше срок беременности, тем чаще. Считают, что матка так тренируется перед предстоящими родами. Физиологические маточные сокращения могут возникать в связи с физической активностью. Они, как правило, не имеют какой-либо регулярности, появляются от случая к случаю и проходят в состоянии покоя. Основным отличием физиологических маточных сокращений от патологических — это, то, что они никогда не приводят к укорочению шейки матки и раскрытию внутреннего зева по данным УЗИ.
Поэтому, если у Вас появились боли внизу живота или чувство напряжения матки или схваткообразные ощущения внизу живота — прилягте, постарайтесь расслабиться, выпейте сладкого чаю. Если на этом фоне Ваши симптомы драматически уменьшились (интенсивность снизилась более, чем на 50%) или они совсем прошли, то значит у Вас был эпизод физиологического гипертонуса матки.
Если несмотря на отдых, симптомы сохраняются, приобретают регулярность (частота ощущений возрастает, уменьшается временной интервал между ощущениями), появляются дополнительные симптомы (например тошнота/рвота, кровянистые выделения из половых путей), то нужно быстрее встретиться с врачом гинекологом и сделать УЗИ, что бы оценить сердцебиение плода и состояние шейки матки.
Физиологический гипертонус не повышает частоту самопроизвольных выкидышей, не повышает частоту преждевременных родов. Проблема в том, что ни один врач гинеколог сразу и без УЗИ не может сказать: это что, физиологический гипертонус или нет. Только время (симптомы были, но прошли) или УЗИ (шейка матки — длинная и закрыта) являются подспорьем, которое может отличить физиологический тонус от угрозы прерывания беременности.
В норме в заключение УЗИ должна быть информация не о наличии или отсутствии гипертноуса матки, а информация о состоянии шейки матки/сердцебиении плода (если это первые 12 недель беременности).
Резюме:
— не бойтесь диагноза «гипертонус матки» если есть длинная ( 3 и более см) и закрытая шейка матки
Консультация гинеколога
Акушер-гинеколог, к.м.н. Борисова Александра Викторовна
Источник
Гипертонус матки при беременности: симптомы, лечение, причины, чем опасен
Практически каждая женщина, которой предстоит стать матерью, хоть однажды, но сталкивалась с таким состоянием, как повышенный маточный тонус. Гипертонус матки во время беременности не является диагнозом, это только лишь симптом, который свидетельствует об угрозе невынашивания. Но данный признак считается достаточно серьезным и требует принятия срочных мер.
Из чего состоит матка?
Матка является мышечным органом и поэтому способна сокращаться, что необходимо для осуществления родовой деятельности. Снаружи матка покрыта серозной оболочкой, которая называется периметрием. Средний слой самый выраженный и состоит из гладкомышечной ткани.
В процессе вынашивания плода мышечный слой (миометрий) утолщается и разрастается вследствие увеличения количества и объема мышечных волокон. К окончанию беременности матка «оккупирует» практически полностью брюшную полость. Подготовка плодовместилища к сокращениям во время родов заключается в накоплении в миометрии кальция, гликогена и ферментов, которые стимулируют сокращение мышечных волокон.
Кроме того, к окончанию беременности в миометрии возрастает продукция белка – актимиозина (активизирует сокращения). Внутренний слой плодовместилища – это слизистая оболочка или эндометрий, в котором имплантируется оплодотворенная яйцеклетка.
Виды маточного тонуса
Тонус матки характеризует состояние миометрия, его напряженность:
-
 гипотонус матки – является патологией и свидетельствует о чрезмерном расслаблении мускулатуры, встречается в первые 2 часа после родов и проявляется гипотоническим маточным кровотечением (маточные сосуды не сократились вследствие расслабленного мышечного слоя);
гипотонус матки – является патологией и свидетельствует о чрезмерном расслаблении мускулатуры, встречается в первые 2 часа после родов и проявляется гипотоническим маточным кровотечением (маточные сосуды не сократились вследствие расслабленного мышечного слоя); - нормотонус матки – физиологическое состояние матки, независимо от того, имеется или нет беременность, миометрий находится в покое;
- гипертонус либо повышенный тонус матки – говорит о напряжении/сокращении маточной мускулатуры, бывает постоянным (что говорит об угрозе прерывания) или периодическим (схватки в родах).
Помимо того, различают локальный гипертонус (напряжение миометрия в определенном месте) и тотальный гипертонус – матка «каменеет» вся.
Поддержка нормального тонуса матки
Сигналы нервных рецепторов, расположенных в матке, поступают в центральную и вегетативную нервную систему женщины, вследствие чего в коре мозга формируется доминанта беременности. Функция этой доминанты заключается в том, чтобы подавлять нервные процессы, не связанные с сохранением и развитием беременности.
Но в случае нервного перенапряжения в головном мозге образуются другие очаги возбуждения, которые ослабляют действие доминанты беременности, что и вызывает повышенный тонус матки. За весь период вынашивания плода возбудимость, как спинного мозга, так и маточных рецепторов минимальна, что обеспечивает нормальное течение беременности. В свою очередь, к моменту родов формируется родовая доминанта, отвечающая за сократительную активность матки – схватки (см. обезболивание при родах).
Кроме того, в поддержании нормального тонуса матки отвечает прогестерон, который сначала (до 10 недель) продуцируется желтым телом, а позднее плацентой. Эстриол, необходимый для регуляции маточно-плацентарного кровотока, также продуцируется в плаценте из гормона, образующегося надпочечниками плода и женщины. Помимо расслабления гладкой мускулатуры матки, кишечника и мочеточников, прогестерон тормозит возбудимость центральной нервной системы, как бы защищая доминанту беременности.
Для сократительной активности матки необходимы ионы кальция. Прогестерон и эстриол поддерживают должную проницаемость клеток миометрия, и не дают избыточному количеству кальция проникнуть во внутриклеточное пространство.
Что обуславливает гипертонус матки?
Причины, которые могут приводить к возрастанию тонуса матки, многочисленны и разнообразны. Как правило, в развитии гипертонуса матки участвует не один, а несколько факторов. К основным виновникам гипертонуса матки относятся:
Инфекции
В первую очередь имеются в виду половые инфекции (уреаплазмоз, хламидиоз, генитальный герпес, цитомегаловирусная инфекция и прочие). Они вызывают воспаление половых органов, в частности эндометрит, в результате чего начинают синтезироваться биологически активные вещества или цитокины, которые повышают сократительную активность миометрия. А также возможно и внутриутробное заражение плода.
Гормональные нарушения
- Недостаток прогестерона, безусловно, негативно отразится на тонусе матке, вызовет его повышение, особенно в первые 14 недель гестации, когда происходит закрепление оплодотворенной яйцеклетки и формирование плаценты.
- Дефицит главного гормона беременности приводит к самопроизвольному выкидышу или к отслойке хориона (будущей плаценты) и неразвивающейся беременности.
- Недостаточность прогестерона наблюдается и при гиперандрогении (избыток мужских половых гормонов), при гиперпролактинемии, а также при половом инфантилизме. Генитальный инфантилизм характеризуется недоразвитием половых органов, в частности матки, которая в ответ на растяжении по мере увеличения срока гестации начинает сокращаться, что заканчивается выкидышем.
- Кроме того, повышение тонуса матки может быть вызвано патологией щитовидной железы (гипертиреозом и гипотиреозом).
Структурные изменения маточных стенок
Как правило, повышение тонуса матки вызывают опухоли и опухолевидные заболевания матки (полипы, миома, аденомиозные узлы), которые не только мешают нормальной имплантации и росту эмбриона, но и препятствуют растяжению плодовместилища по мере увеличения срока беременности, что вызывает гипертонус.
Кроме того, перечисленные заболевания обусловлены гормональными сбоями, что не может не отразиться на уровне прогестерона. Различные выскабливания матки и аборты (осложнения) вызывают воспалительную реакцию в эндометрии, что приводит к формированию внутриматочных сращений, а маточные стенки делают неспособными к растяжению.
Хронические заболевания
Нередко повышение тонуса матки во время ожидания ребенка обусловлено хроническими заболеваниями матери (артериальная гипертензия, сахарный диабет, избыточный вес и другие).
Пороки развития матки
Различные аномалии в строении матки обуславливают неполноценность маточных стенок, что приводит к возрастанию маточного тонуса. К такой патологии относятся двойная матка или матка с добавочным рогом, внутриматочная перегородка, а также имеющийся рубец на матке после хирургической операции (кесарево сечение, миомэктомия).
Социально-экономические факторы
Эта группа факторов самая большая и многочисленная. Сюда входят: возраст женщины (меньше 18 и больше 35 лет), низкий доход, тяжелый физический труд, постоянные стрессы, профессиональные вредности, семейное положение (разведенная женщина или незамужняя), неполноценное питание, пренебрежением режимом, хроническое недосыпание, вредные привычки, прочее.
Осложнения настоящей беременности
Неправильное положение и предлежание плода нередко вызывает гипертонус матки из-за ее перерастяжения (например, поперечное положение). Также перерастяжению матки способствует многоводие и многоплодие. Нарушение фетоплацентарного кровотока при гестозе или предлежании плаценты тоже вызывает гипертонус матки.
Как выявить гипертонус матки
Повышенный тонус матки, как уже говорилось, это не самостоятельное заболевание, а всего лишь один из признаков невынашивания беременности. Симптомы, которые сопровождают гипертонус матки, могут появиться в любом сроке гестации (см. калькулятор срока беременности):
- При возрастании тонуса матки в первые 14 недель женщина отмечает появление болей внизу живота, либо в районе поясницы и крестца, особенно после некоторого физического напряжения.
- Возможна иррадиация болей в промежность. Характер болевых ощущений различен. Это может быть потягивание или ноющие боли, схожие с дискомфортом во время менструации.
- Женщину должен насторожить факт появления кровянистых, коричневатых, розоватых или с прожилками крови выделений, что свидетельствует о начавшемся выкидыше.
В последующих триместрах беременная уже самостоятельно определяет напряженность матки, которая может возникнуть локально или захватить всю матку. В подобном случае женщина сравнивают гипертонус матки с «каменностью».
- При гинекологическом осмотре врач в первом триместре легко диагностирует гипертонус матки, так как определяет ее сокращение и напряжение во время пальпации. В более поздние сроки повышенный тонус определяется при пальпации частей плода.
- УЗИ — также в диагностике гипертонуса немаловажное значение имеет УЗИ. При этом узист видит локальное либо тотальное утолщение миометрия.
Следует отметить, что локальный гипертонус матки может появляться в ответ на какие-либо производимые действия в настоящий момент. Например, шевеление плода, полный мочевой пузырь и прочее. То есть каждый случай зафиксированного повышенного тонуса индивидуален, и решение о необходимости лечения принимается после учета всех причинных факторов, оценки степени риска по невынашиванию, имеющихся осложнений беременности и экстрагенитальных заболеваний.
Гипертонус матки: что делать?
Лечение гипертонуса матки назначается только тогда, когда помимо напряженности матки при пальпации или по УЗИ имеются дополнительные признаки, свидетельствующие об угрожающем прерывании беременности (болевой синдром: боли в животе и/или пояснице, выделения с примесью крови, формирование истмико-цервикальной недостаточности). В случае наличия оговоренных симптомов беременная должна как можно скорее обратиться к врачу, который решит вопрос о госпитализации. Возможно назначение амбулаторного лечения при умеренном гипертонусе, когда напряженность или «окаменение» матки чувствуются лишь в некоторых ситуациях, периодически.
Для успешного снижения гипертонуса во время беременности по возможности определяется причина, которая вызвала повышение маточного тонуса. Терапия повышенного тонуса матки направлена на обеспечение психоэмоционального и физического покоя, расслабление матки и нормализацию фетоплацентарного кровообращения:
- Успокоительные средства — в стационаре беременной назначается психоэмоциональный покой, как правило, постельный режим и успокоительные препараты (пустырник, валериана, пион в таблетках или настойках). Назначение успокоительных средств обязательно, так как переживания за ребенка усугубляют ситуацию.
- Транквилизаторы — в случае неэффективности травяных седативных средств прописываются транквилизаторы (диазепам, феназепам, хальционин).
- Прогестерон — в случае прогестероновой недостаточности назначаются препараты с синтетическим прогестероном (дюфастон или утрожестан ректально или перорально) до 14 – 16-го срока беременности.
- Спазмолитики — в обязательном порядке рекомендуются спазмолитики, которые купируют сокращения и улучшают кровоснабжение в маточно-плацентарно-плодовой системе (но-шпа, папаверин, дроверин). Их назначают либо внутримышечно, либо в таблетках или ректальных суппозиториях.
- Токолитики — после 16 недели допускается назначение токолитиков – особых препаратов, купирующих спазм матки (гинипрал, партусистен) внутривенно капельно, а затем в таблетированной форме.
- Ингибиторы кальциевых каналов, они препятствуют проникновению кальция в мышечные клетки: Нифедипин, коринфар.
- Магне В6 или магнезия — также применяют внутривенные инфузии или внутримышечные введения сернокислой магнезии — снимает маточный тонус, вызывает седативный эффект, понижает артериальное давление. Альтернативой раствору сульфата магния служат таблетки Магне-В6, которые можно принимать и в первом триместре (витамин В6 служит проводником в клетку для магния).
- Улучшение маточно-плацентарного кровотока — параллельно проводится терапия, задачей которой является улучшение кровотока (курантил, эуфиллин, трентал).
- Средства, регулирующие обмен веществ (актовегин, рибоксин)
- Гепатопротекторы (хофитол, эссенциале), см. список гепатопротекторов.
Снять гипертонус матки в домашних условиях помогут несложные физические упражнения.
- Во-первых, следует максимально расслабить лицевые и шеечные мышцы, что приводит к ослаблению напряженности матки.
- Во-вторых, эффективно упражнение «кошечка». Необходимо встать на четвереньки, осторожно приподнять голову, выгнув поясницу. Дышать следует глубоко и спокойно. Такую позу сохранить в течение 5 секунд.
Чем опасен гипертонус
Последствия гипертонуса матки могут оказаться весьма плачевными. Если проигнорировать «первый звоночек» — периодическое напряжение матки, то беременность закончится либо самопроизвольным абортом или несостоявшимся выкидышем в ранних сроках, либо преждевременными родами во втором-третьем триместре.
Кроме того, перманентное повышение тонуса матки приводит к развитию фетоплацентарной недостаточности, что ухудшает питание плода и обеспечение его кислородом. Это провоцирует развитие внутриутробной гипоксии, а впоследствии и задержку развития плода.
Прогноз при гипертонусе матки зависит от имеющихся осложнений беременности и экстрагенитальных заболеваний, состояния шейки матки, срока гестации и состояния ребенка, и, конечно, от своевременной медицинской помощи. Не менее важную роль играет и настрой женщины на благоприятный исход.
Источник
Почему матка давит на мочевой пузырь при беременности? Матка давит на мочевой пузырь при беременности — Семейная клиника ОПОРА г. Екатеринбург
Буквально с первых дней беременности в организме женщины начинают происходить изменения, направленные на подготовку ее тела к длительному вынашиванию ребенка и родам.

Беременность
Это психологическая перестройка, перемены в гормональном фоне, которые затрагивают работу практически всех органов и систем, анатомические изменения.
С течением беременности плод растет, и увеличивающая матка давит на все близлежащие органы, особенно на мочевой пузырь.
Почему это происходит?
Иначе дело обстоит при сильном (или не очень сильном) загибе матки кзади. В этом состоянии она загибается не в сторону лобка, как в норме, а в сторону позвоночника, в результате чего оказывается достаточно сближена с петлями кишечника. Потому в этом случае ощущение давления и даже боли в полости органа в связи с процессами, происходящими в прямой кишке, возможны.
Кроме того, при беременности матка увеличивается в размерах, и происходит ее сближение с кишечником. Потому при вынашивании может также наблюдаться неприятная симптоматика, которая, обычно, особенно сильно проявляется во время опорожнения кишечника. И если при нормальном расположении матки такого может и не быть, то при загибе кзади такая симптоматика при беременности развивается почти всегда.
На некоторых стадиях менструального цикла матка также может немного увеличиваться. При загибе и в этом случае может наблюдаться давление, но не слишком выраженное.
Лечебные мероприятия
Лечение напрямую зависит от этимологии заболевания и степени его тяжести. Терапия состоит из трех частей:
- Медикаментозное. Если болезнь мочевого пузыря имеет инфекционный характер, тогда врач прописывает специальные антибиотики, противобактериальные и противоинфекционные препараты, способные подавить бактерии. Если же болезнь неинфекционного характера, достаточно будет приема успокаивающих, противовоспалительных средств. После снятия основных симптомов, врачи назначают специальные препараты, восстанавливающие слизистые ткани.
- Консервативное. В качестве дополнительного лечения или лечения болезни на первых стадиях, врачи рекомендуют физиотерапию. Тепло помогает устранить болезненные симптомы и снять воспаление. Дополнительно рекомендуют пить отвары целебных трав (ромашки, мяты, мелисы, эхинацеи).
- Диета. В период лечения воспаления мочеполовой системы необходимо исключить все жирные, копченные, соленые и острые блюда. Не рекомендовано употреблять жареную пищу, пряности. Такие продукты ухудшают качество мочи, раздражая слизистые оболочки мочевых органов, усиливая воспалительный процесс.
Категорически запрещено употребление мочегонных препаратов во избежание гиперфункции надпочечников и мочевого пузыря.
Как распознать цистит
Если не рассматривать физиологические изменения, то наиболее вероятная причина боли в мочевом пузыре при беременности — цистит. Это заболевание, обычно вызываемое патогенными микроорганизмами: кишечными палочками, стафилококками и стрептококками. Иммунитет беременной женщины ослаблен, поэтому инфекции легче проникнуть в органы мочевыделительной системы.
Цистит дает о себе знать рядом симптомов:
- частые позывы к мочеиспусканию (тут важно не спутать с естественным учащением мочеиспускания у беременных);
- температура тела повышается до 38ºС;
- общее ухудшение самочувствия, слабость;
- у мочи может появиться резкий запах;
- резь, жжение, другие болезненные ощущения при мочеиспускании;
- непрекращающееся желание опорожнить мочевой пузырь, обычно преобладающее в ночное время (никтурия);
- моча приобретает мутный, гнойный оттенок, могут также выделяться слизь и немного крови (гематурия);
- боль преобладает в начале и в конце процесса мочеиспускания, ее интенсивность может варьироваться.
Во время беременности цистит может развиться как в острой форме, так и в хронической. Он не только доставляет массу неудобств женщине, но и представляет угрозу здоровью и развитию малыша, поскольку возбудители инфекции могут проникнуть в матку, вызвать воспаление в мочеточниках и почках.
Чем опасен для ребенка и матери воспалительный процесс?
Патологии мочеполовой системы воспалительного характера, как правило, проходят без последствий, естественно, при своевременном их лечении. Если же болезнь пустить на самотек, могут возникнуть самые разные осложнения.
На ранних сроках беременности, цистит и уретрит могут стать причиной прерывания беременности. Если же беременность проходит должным образом, никаких нарушений в развитии ребенка не наблюдается, опасность подстерегает мать.
При тяжелом воспалении мочевых путей роды проходят очень болезненно, иногда используют Кесарево сечение, так как роженица теряет сознание от сильных болей.
Все воспалительные процессы мочеполовой системы неинфекционного характера имеют свойство перерастать в хроническое состояние. Даже если при первой беременности все обойдется, и ребеночек родится полностью здоровым, существует огромная вероятность дальнейшего бесплодия.
Также, воспаление мочевого пузыря имеет большую опасность для будущего ребеночка. Если вовремя не начать лечение, умалчивать о своем состоянии, инфекция, которая будет скапливаться и активно распространяться в мочеполовых органах, будет поражать утробу матери.
Вероятнее всего, что у новорожденного будет ослабленный иммунитет и сразу же начнется пневмония, развиваются гонококковые инфекции, конъюнктивит. Лучше всего начинать лечение на самых ранних стадиях болезни, когда в приеме тяжелых антибиотиков нет необходимости, так как они подрывают иммунитет матери, ребеночек не получает достаточного количества витаминов и микроэлементов для своего развития, рождается слабым и уязвимым к болезням.
С какой стороны находится мочевой пузырь у женщин и мужчин?
Каких-то особенных различий у мужчин и женщин в строении этого органа не наблюдается.
Однако, расположение его у представителей разного пола неодинаково.
Так, у мужчин мочевой пузырь расположен рядом с простатой и семенными протоками и направлен в сторону кишечника, а у женщин находится непосредственно между маткой и влагалищем.
Единственное существенное отличие в длине мочеиспускательного канала. Так, у мужчин его размер достигает 17 см и больше, у женщин – не более 3 см.
Емкость пузыря взрослого человека: 0,26–0,7 л. Однако этот орган удивительно вместителен. Он может удерживать жидкость в количестве более литра.
Неотъемлемая часть мочевого пузыря — сфинктер. В организме человека он имеет два разветвления — вначале канала и в середине.
Сфинктер имеет свою функцию: когда моча поступает в пузырь, он приходит в состояние расслабления, а стенка пузыря, напротив, напрягается.
У новорожденного мочевой пузырь всегда расположен выше, чем у взрослого. По мере взросления он постепенно опускается и становится как у взрослого человека примерно в дошкольном возрасте.
Вместимость мочевого пузыря у ребенка первых месяцев жизни 60–80 мл. В 6 лет он становится больше и составляет уже примерно 190 мл. Начиная с 13 лет, объем пузыря стремится к значениям взрослого человека: 0,26–0,7 л.
У мальчиков длина части мочеиспускательного канала после рождения – 6-7 см, у девочек всего 1 см.
Диагностика заболеваний
Если в период беременности женщина испытывает дискомфорт при мочеиспускании, слегка ощутима боль, присутствует жжение, зуд, в моче видны примеси крови – это первый признак нарушения мочеполовой системы. В таком случаи, необходимо немедленно сообщить об этом своему врачу. Чтобы выяснить причину подобных симптомов, необходимо провести ряд исследований, которые включают:
- Общий, внешний осмотр половых органов. Пациент должен как можно точнее описать свое состояние, симптомы, чтобы врач мог назначить дальнейшее обследование.
- Анализ мочи. Поможет определить наличие воспалительного процесса в мочеполовой системе.
- Общий и биохимический анализ крови. Данный анализ отображает физиологические изменения в организме, определяет наличие инфекции, которая могла спровоцировать развитие патологии.
- Цистоскопия – точное исследование половых путей и мочевого пузыря.
- УЗИ органов малого таза. Отображает общую картину развития патологии, дает возможность отслеживать все изменения органов малого таза.
- Рентген. Назначают в качестве дополнительного исследования при необходимости.
Лишь проведя целый ряд исследований, которые дают возможность увидеть полную клиническую картину заболевания, врач может назначить эффективное, индивидуальное лечение.
Плод на 35 неделе беременности, 35 неделя беременности: тазовое предлежание
Если врач пишет «35 неделя, тазовое предлежание», это значит, что роды естественным путем будут невозможны. Узнайте, как должен располагаться плод на 35 неделе беременности.
День родов постепенно приближается, на вашем календаре уже тридцать пятая неделя! Еще около месяца, и маленькое чудо появится на свет. В этот период будущая мама может испытывать дискомфорт от болей в пояснице и сдавливания грудной клетки. Живот растет, а малыш внутри вас развивается и прибавляет в весе. Схватки Брэкстона-Хикса становятся все более настойчивыми.
На этом сроке очень важно, как расположился малыш в матке. Если в вашей карте написано «35 неделя беременности, тазовое предлежание», то это, конечно, не повод для беспокойства. Но нужно подготовиться к тому, что, скорее всего, придется прибегнуть к кесареву сечению. Ребенок уже очень крупный, и редки случаи, когда на этом сроке он способен перевернуться головкой вниз. А естественные роди при тазовом предлежании, то есть, когда малыш «сидит» в животике на попе, а его ножки находятся внизу, очень опасны как для самой мамы, так и для малыша.
Плод на 35 неделе беременности продолжает откладывать жировую клетчатку. Плечи малыша округляются и становятся мягкими. Волосяной покров, который обволакивал тельце ребенка, так называемое лануго, практически исчезает к этому времени. Примерный вес плода составляет на 35 неделе два с половиной килограмма, а рост приближается к сорока сантиметрам.
Все сложнее ночью справиться с бессонницей. Плод давит на мочевой пузырь, и будущей маме приходится по нескольку раз за ночь бегать в туалет.
Да и ребенок чувствует себя не так комфортно, как раньше: места в матке для маневров остается все меньше. Толчки малыша сопровождаются появлением бугорков на животе, и теперь мама может не только чувствовать, но и видеть, как пихается плод. Старайтесь высыпаться, набирайтесь сил и ограничьте себя в еде. Иначе от проблем с лишним весом после беременности избавиться будет намного сложнее.
На 35 неделе необходимо приготовиться к родам, собрать все необходимые документы и вещи, определиться с роддомом. В общем, быть начеку!
Неизвестно, когда начнутся схватки, и вам придется ехать в больницу.
Нередки случаи, когда роды приходятся не ровно на сороковую неделю, а на предшествующее ей время. И это тоже является нормой, поэтому не стоит сильно переживать по этому поводу.
Симптомы инфекции
Признаки воспаления и присоединения бактериальной инфекции следующие:
- дискомфорт и чувство, что мочевой полный, даже если недавно был поход в туалет;
- помутнение урины, если воспаление запущено, в моче заметны кровяные включения;
- частое желание опорожнить мочевик;
- при сильном желании помочиться у беременной случается недержание;
- увеличение температуры тела;
- жжение в области внешних половых органов и слизистой влагалища.
Плод на 35 неделе беременности
Эта неделя является завершающим этапом предпоследнего, 8 месяца беременности. Теперь будущая мама должна понимать, что роды могут случиться в любую из последующих недель и с каждой из них они становятся все более вероятными. Очень важно, чтобы женщина сейчас правильно и своевременно питалась, обеспечивая малыша всем ему необходимым и придавая ему достаточные силы для очень непростого события, которое ему предстоит. В противном случае ребенок может появиться на свет ослабленным, болезненным, он будет отставать от своих сверстников в росте и развитии.
Если вы пока не знаете, в каком именно роддоме вы будете рожать, 35 неделя беременности — самое время для того, чтобы озаботиться выбором этого учреждения. Возможно, у вас есть какие-то осложнения или иные особенности течения беременности, в связи с чем вам требуется какой-то особый роддом, специализирующийся именно по этим проблемам. Для того чтобы решить этот вопрос, проконсультируйтесь со своим курирующим врачом в женской консультации.
Приготовьте специальную сумку, с которой вы поедете в роддом. Пусть она стоит в строго отведенном месте, так, чтобы вам не пришлось в самый последний момент в панике бегать по дому и разыскивать вещи и документы. Кстати, для документов должна быть своя особая папочка, которая должна постоянно находиться при вас. Пока у вас еще есть время, вы можете обдумать и не спеша собрать все необходимое.
Плод на 35 неделе беременности — развитие
Сейчас ваш малыш переходит еще на один этап своего развития: на этой неделе или чуть позже его головка опустится в ваш малый таз и это сразу облегчит ваше самочувствие. Вам станет легче дышать и перестанет преследовать постоянная боль под ребрами. С другой стороны это опять вызовет учащенное, в том числе и ночное мочеиспускание. Ведь теперь ребенок начинает давить на мочевой пузырь. Впрочем, нужно сказать, что бывают случаи, когда малыш так и не опускается вплоть до самых родов, это тоже является одним из разновидностей нормы.
В целом же все его системы и органы уже получили достаточное развитие и вполне готовы к самостоятельной работе. В то же самое время, у них еще есть возможность усовершенствоваться, что и происходит в этот заключительный период беременности. Весит плод на 35 неделе беременности примерно 2.8 кг, а его рост достигает 47 см или даже чуть более.
Продолжает формироваться и откладываться слой подкожной жировой клетчатки, поэтому ручки, ножки, коленки, плечики – все это становится более мягким, округлым и покрывается трогательными ямочками. У многих деток радужная оболочка глаза сейчас имеет голубой цвет, а свой естественный оттенок она приобретет уже после родов. Но есть и такие малыши, которые появляются на свет с уже вполне обозначенным генетически заложенным цветом глаз.
В связи с дальнейшим набором жировой ткани, продолжает разглаживаться кожа, с нее исчезают остатки покрывавшего ее прежде лануго. Лицо малыша уже очень напоминает лица его родителей, кожа ступней и ладоней покрыта дактилоскопическими узорами. Каждую неделю ваш малыш теперь набирает от 200 грамм.
Ногти малыша уже достигли той длины, когда он вполне может себя поцарапать. Ведь в матке ему очень тесно и скрещенные ручки то и дело оказываются прижатыми то к груди, а то и к лицу вашего крохи. В то же самое время он пока еще не приобрел необходимой осторожности движений, поэтому нет ничего удивительного, что иногда у новорожденных то тут, то там можно заметить неглубокие царапины. Не переживайте, это вполне нормальное явление, после рождения малышу сразу наденут специальные варежки, так что больше он себя не поцарапает.
Другие статьи по этой теме:
Что представляет собой женская мочеполовая система?
Почки в организме женщины занимаются фильтрацией крови и образованием урины. Их наружная поверхность состоит из соединительной ткани в виде капсулы, под которой находится паренхима. Паренхима, в свою очередь, состоит из нефронов, функциональных клеток. Через их канальцы и клубочки плазма проходит внутрь, оставив в фильтре все продукты обмена веществ, обладающие токсическими свойствами.
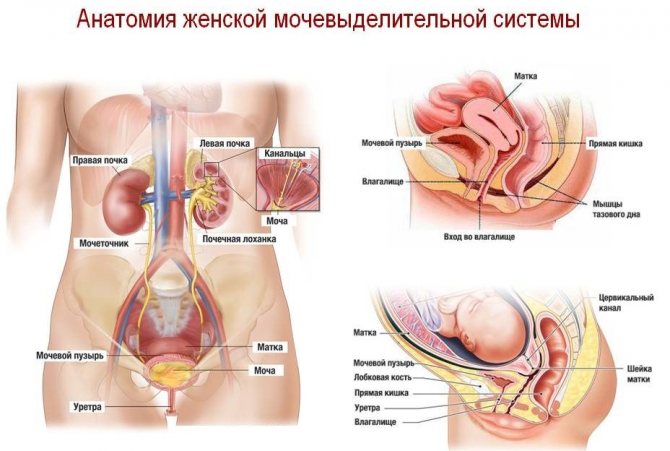
Таким образом получается урина, которая по лоханкам и чашечкам в почечной системе поступает в трубку мочеточника. В мочеточнике периодически сокращаются стенки. Это происходит рефлекторным образом, при этом урина перетекает в мочевой пузырь, а далее по мочевыводящей путям она покидает женский организм.
Мочевой пузырь представляет собой нак