Полипы мочевого пузыря код мкб
Содержание статьи
Доброкачественные опухоли мочевого пузыря
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Причины
- Классификация
- Диагностика
- Лечение
- Прогноз
- Профилактика
Другие названия и синонимы
Доброкачественные новообразования мочевого пузыря.
Названия
Название: Доброкачественные опухоли мочевого пузыря.
Доброкачественные опухоли мочевого пузыря
Описание
Доброкачественные опухоли мочевого пузыря. Группа эпителиальных и неэпителиальных новообразований, исходящих из различных слоев стенки мочевого пузыря и растущие внутрь его полости. Опухоли мочевого пузыря могут проявляться гематурией различной интенсивности, учащенным мочеиспусканием и ложными позывами, болезненностью. Диагностика опухолей мочевого пузыря требует проведения УЗИ, цистоскопии с биопсией, нисходящей цистографии. Лечение при доброкачественных опухолях хирургическое — трансуретральное удаление новообразований, резекция мочевого пузыря.
Дополнительные факты
Группа доброкачественных опухолей мочевого пузыря включают в себя эпителиальные (полипы, папилломы) и неэпителиальные (фибромы, лейомиомы, рабдомиомы, гемангиомы, невриномы, фибромиксомы) новообразования. Новообразования мочевого пузыря составляют около 4-6% всех опухолевых поражений и 10% среди прочих заболеваний, диагностикой и лечением которых занимается урология. Опухолевые процессы в мочевом пузыре диагностируются преимущественно у лиц старше 50 лет. У мужчин опухоли мочевого пузыря развиваются в 4 раза чаще, чем у женщин.
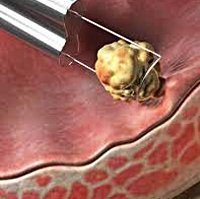 Доброкачественные опухоли мочевого пузыря
Доброкачественные опухоли мочевого пузыря
Симптомы
Ассоциированные симптомы: Гематурия. Кишечные тенезмы. Олигурия.
Причины
Причины развития опухолей мочевого пузыря достоверно не выяснены. Большая значимость в вопросах этиологии отводится воздействию производственных вредностей, в частности, ароматических аминов (бензидина, нафтиламина и тд ), поскольку высокий процент новообразований диагностируется у рабочих, занятых в лакокрасочной, бумажной, резиновой, химической промышленности.
Провоцировать образование опухолей может длительный застой (стаз) мочи. Содержащиеся в моче ортоаминофенолы (продукты конечного обмена аминокислоты триптофана) вызывают пролиферацию эпителия (уротелия), выстилающего мочевыводящий тракт. Чем дольше моча задерживается в мочевом пузыре, и чем выше ее концентрация, тем более выражено опухолегенное действие содержащихся в ней химических соединений на уротелий. Поэтому в мочевом пузыре, где моча находится сравнительно долго, чаще, чем в почках или мочеточниках, развиваются различного рода опухоли.
У мужчин в связи с анатомическими особенностями строения мочеполового тракта довольно часто возникают заболевания, нарушающие отток мочи (простатит, стриктуры и дивертикулы мочеиспускательного канала, аденома простаты, рак предстательной железы, мочекаменная болезнь) и существует большая вероятность развития опухолей мочевого пузыря. В некоторых случаях возникновению опухолей в мочевом пузыре способствуют циститы вирусной этиологии, трофические, язвенные поражения, паразитарные инфекции (шистосомоз).
Классификация
По морфологическому критерию все опухоли мочевого пузыря делятся на злокачественные и доброкачественные, которые, в свою очередь, могут иметь эпителиальное и неэпителиальное происхождение.
Подавляющая часть опухолей мочевого пузыря (95%) — это эпителиальные новообразования, из них более 90% составляет рак мочевого пузыря. К доброкачественным опухолям мочевого пузыря относятся папилломы и полипы. Впрочем, отнесение эпителиальных новообразований к доброкачественным является весьма условным, поскольку данные типы опухолей мочевого пузыря имеют много переходных форм и довольно часто малигнизируются. Среди злокачественных новообразований чаще встречается инфильтрирующий и папиллярный рак мочевого пузыря.
Полипы мочевого пузыря — папиллярные образования на тонком или широком фиброваскулярном основании, покрытые неизмененным уротелием и обращенные в просвет мочевого пузыря. Папилломы мочевого пузыря — зрелые опухоли с экзофитным ростом, развивающиеся из покровного эпителия. Макроскопически папиллома имеет сосочковую, бархатистую поверхностью, мягкую консистенцию, розовато-беловатый цвет. Иногда в мочевом пузыре выявляются множественные папилломы, реже — диффузный папилломатоз.
Группа доброкачественных неэпителиальных опухолей мочевого пузыря представлена фибромами, миомами, фибромиксомами, гемангиомами, невриномами, которые в урологической практике встречаются относительно редко. К злокачественным неэпителиальным опухолям мочевого пузыря относятся саркомы, склонные к быстрому росту и раннему отдаленному метастазированию.
Диагностика
Для выявления и верификации опухолей мочевого пузыря производится УЗИ, цистоскопия, эндоскопическая биопсия с морфологическим исследованием биоптата, цистография, КТ.
УЗИ мочевого пузыря является неинвазивным скрининговым методом для диагностики новообразований, выяснения их расположения и размеров. Для уточнения характера процесса эхографические данные целесообразно дополнять компьютерной или магнитно-резонансной томографией.
Основная роль среди визуализирующих исследований мочевого пузыря отводится цистоскопии — эндоскопическому осмотру полости пузыря. Цистоскопия позволяет осмотреть стенки мочевого пузыря изнутри, выявить локализацию опухоли, размеры и распространенность, выполнить трансуретральную биопсию выявленного новообразования. При невозможности забора биоптата прибегают к выполнению цитологического исследования мочи на атипические клетки.
Среди лучевых исследований при опухолях мочевого пузыря наибольшее диагностическое значение придается экскреторной урографии с нисходящей цистографией, позволяющим дополнительно оценить состояние верхних мочевыводящих путей. В процессе диагностики опухолевые процессы следует дифференцировать с язвами мочевого пузыря при туберкулезе и сифилисе, эндометриозом, метастазами рака матки и прямой кишки.
Лечение
Лечения бессимптомных неэпителиальных опухолей мочевого пузыря обычно не требуется. Пациентам рекомендуется наблюдение уролога с выполнением динамического УЗИ и цистоскопии. При полипах и папилломах мочевого пузыря выполняется операционная цистоскопия с трансуретральной электрорезекцией или электрокоагуляцией опухоли. После вмешательства производится катетеризация мочевого пузыря на 1-5 суток в зависимости от обширности операционной травмы, назначение антибиотиков, анальгетиков, спазмолитиков.
Реже (при язвах, пограничных новообразованиях) возникает необходимость в трансвезикальной (на открытом мочевом пузыре) электроэксцизии опухоли, частичной цистэктомии (открытой резекции стенки мочевого пузыря) или трансуретральной резекции (ТУР) мочевого пузыря.
Прогноз
После резекции опухолей мочевого пузыря цистоскопический контроль выполняется каждые 3-4 месяца в течение года, в течение последующих 3-х лет — 1 раз в год. Выявление папилломы мочевого пузыря служит противопоказанием к работе во вредных отраслях промышленности.
Профилактика
К стандартным мерам профилактики опухолей мочевого пузыря относится соблюдение питьевого режима с употребление не менее 1,5 — 2 л жидкости в сутки; своевременное опорожнение мочевого пузыря при позывах к мочеиспусканию, отказ от курения.
Источник
D30.3 Доброкачественное новообразование мочевого пузыря
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: D30,3 Доброкачественное новообразование мочевого пузыря.
D30.3 Доброкачественное новообразование мочевого пузыря
Описание
Доброкачественные опухоли мочевого пузыря. Группа эпителиальных и неэпителиальных новообразований, исходящих из различных слоев стенки мочевого пузыря и растущие внутрь его полости. Опухоли мочевого пузыря могут проявляться гематурией различной интенсивности, учащенным мочеиспусканием и ложными позывами, болезненностью. Диагностика опухолей мочевого пузыря требует проведения УЗИ, цистоскопии с биопсией, нисходящей цистографии. Лечение при доброкачественных опухолях хирургическое — трансуретральное удаление новообразований, резекция мочевого пузыря.
Дополнительные факты
Группа доброкачественных опухолей мочевого пузыря включают в себя эпителиальные (полипы, папилломы) и неэпителиальные (фибромы, лейомиомы, рабдомиомы, гемангиомы, невриномы, фибромиксомы) новообразования. Новообразования мочевого пузыря составляют около 4-6% всех опухолевых поражений и 10% среди прочих заболеваний, диагностикой и лечением которых занимается урология. Опухолевые процессы в мочевом пузыре диагностируются преимущественно у лиц старше 50 лет. У мужчин опухоли мочевого пузыря развиваются в 4 раза чаще, чем у женщин.
 D30.3 Доброкачественное новообразование мочевого пузыря
D30.3 Доброкачественное новообразование мочевого пузыря
Причины
Причины развития опухолей мочевого пузыря достоверно не выяснены. Большая значимость в вопросах этиологии отводится воздействию производственных вредностей, в частности, ароматических аминов (бензидина, нафтиламина и тд ), поскольку высокий процент новообразований диагностируется у рабочих, занятых в лакокрасочной, бумажной, резиновой, химической промышленности.
Провоцировать образование опухолей может длительный застой (стаз) мочи. Содержащиеся в моче ортоаминофенолы (продукты конечного обмена аминокислоты триптофана) вызывают пролиферацию эпителия (уротелия), выстилающего мочевыводящий тракт. Чем дольше моча задерживается в мочевом пузыре, и чем выше ее концентрация, тем более выражено опухолегенное действие содержащихся в ней химических соединений на уротелий. Поэтому в мочевом пузыре, где моча находится сравнительно долго, чаще, чем в почках или мочеточниках, развиваются различного рода опухоли.
У мужчин в связи с анатомическими особенностями строения мочеполового тракта довольно часто возникают заболевания, нарушающие отток мочи (простатит, стриктуры и дивертикулы мочеиспускательного канала, аденома простаты, рак предстательной железы, мочекаменная болезнь) и существует большая вероятность развития опухолей мочевого пузыря. В некоторых случаях возникновению опухолей в мочевом пузыре способствуют циститы вирусной этиологии, трофические, язвенные поражения, паразитарные инфекции (шистосомоз).
Классификация
По морфологическому критерию все опухоли мочевого пузыря делятся на злокачественные и доброкачественные, которые, в свою очередь, могут иметь эпителиальное и неэпителиальное происхождение.
Подавляющая часть опухолей мочевого пузыря (95%) — это эпителиальные новообразования, из них более 90% составляет рак мочевого пузыря. К доброкачественным опухолям мочевого пузыря относятся папилломы и полипы. Впрочем, отнесение эпителиальных новообразований к доброкачественным является весьма условным, поскольку данные типы опухолей мочевого пузыря имеют много переходных форм и довольно часто малигнизируются. Среди злокачественных новообразований чаще встречается инфильтрирующий и папиллярный рак мочевого пузыря.
Полипы мочевого пузыря — папиллярные образования на тонком или широком фиброваскулярном основании, покрытые неизмененным уротелием и обращенные в просвет мочевого пузыря. Папилломы мочевого пузыря — зрелые опухоли с экзофитным ростом, развивающиеся из покровного эпителия. Макроскопически папиллома имеет сосочковую, бархатистую поверхностью, мягкую консистенцию, розовато-беловатый цвет. Иногда в мочевом пузыре выявляются множественные папилломы, реже — диффузный папилломатоз.
Группа доброкачественных неэпителиальных опухолей мочевого пузыря представлена фибромами, миомами, фибромиксомами, гемангиомами, невриномами, которые в урологической практике встречаются относительно редко. К злокачественным неэпителиальным опухолям мочевого пузыря относятся саркомы, склонные к быстрому росту и раннему отдаленному метастазированию.
Диагностика
Для выявления и верификации опухолей мочевого пузыря производится УЗИ, цистоскопия, эндоскопическая биопсия с морфологическим исследованием биоптата, цистография, КТ.
УЗИ мочевого пузыря является неинвазивным скрининговым методом для диагностики новообразований, выяснения их расположения и размеров. Для уточнения характера процесса эхографические данные целесообразно дополнять компьютерной или магнитно-резонансной томографией.
Основная роль среди визуализирующих исследований мочевого пузыря отводится цистоскопии — эндоскопическому осмотру полости пузыря. Цистоскопия позволяет осмотреть стенки мочевого пузыря изнутри, выявить локализацию опухоли, размеры и распространенность, выполнить трансуретральную биопсию выявленного новообразования. При невозможности забора биоптата прибегают к выполнению цитологического исследования мочи на атипические клетки.
Среди лучевых исследований при опухолях мочевого пузыря наибольшее диагностическое значение придается экскреторной урографии с нисходящей цистографией, позволяющим дополнительно оценить состояние верхних мочевыводящих путей. В процессе диагностики опухолевые процессы следует дифференцировать с язвами мочевого пузыря при туберкулезе и сифилисе, эндометриозом, метастазами рака матки и прямой кишки.
Лечение
Лечения бессимптомных неэпителиальных опухолей мочевого пузыря обычно не требуется. Пациентам рекомендуется наблюдение уролога с выполнением динамического УЗИ и цистоскопии. При полипах и папилломах мочевого пузыря выполняется операционная цистоскопия с трансуретральной электрорезекцией или электрокоагуляцией опухоли. После вмешательства производится катетеризация мочевого пузыря на 1-5 суток в зависимости от обширности операционной травмы, назначение антибиотиков, анальгетиков, спазмолитиков.
Реже (при язвах, пограничных новообразованиях) возникает необходимость в трансвезикальной (на открытом мочевом пузыре) электроэксцизии опухоли, частичной цистэктомии (открытой резекции стенки мочевого пузыря) или трансуретральной резекции (ТУР) мочевого пузыря.
Прогноз
После резекции опухолей мочевого пузыря цистоскопический контроль выполняется каждые 3-4 месяца в течение года, в течение последующих 3-х лет — 1 раз в год. Выявление папилломы мочевого пузыря служит противопоказанием к работе во вредных отраслях промышленности.
Профилактика
К стандартным мерам профилактики опухолей мочевого пузыря относится соблюдение питьевого режима с употребление не менее 1,5 — 2 л жидкости в сутки; своевременное опорожнение мочевого пузыря при позывах к мочеиспусканию, отказ от курения.
Источник
Полип уретры
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Полип уретры.
Полип уретры
Описание
Полип уретры. Доброкачественное новообразование округлой формы на ножке, исходящее из эпителиального слоя стенки мочеиспускательного канала. Клинически проявляется болью, жжением в уретре, чувством механической преграды при мочеиспускании, иногда ‒ кровянистыми или гнойными выделениями, острой задержкой мочи. Диагностируется при осмотре и пальпации половых органов. При подозрении на уретральный полип, но отсутствии его в прямой видимости, проводится уретроскопия, УЗИ, уретрография. Лечение преимущественно хирургическое: трансуретральная резекция, криодеструкция, радиоволновое иссечение, электрокоагуляция.
Дополнительные факты
Полипы — вторые по частоте встречаемости (после папиллом) доброкачественные новообразования уретры у пациентов-мужчин и самые частые у женщин. По статистике, к врачам с данной патологией обращаются около 4% от всех урологических больных, или 400 человек на 10000 населения. С возрастом риск заболеваемости увеличивается. Пик приходится на 55-60 лет, чему способствуют перенесенные урогенитальные инфекции (хламидиоз, микоплазмоз), ухудшение кровоснабжения стенки уретры при генитальной атрофии. Встречаемость полипов у женщин в 1,5 раза выше вследствие особенностей анатомии женской мочевыделительной системы и общей склонности к развитию эпителиальных опухолей, особенно на фоне гормональных нарушений после менопаузы.
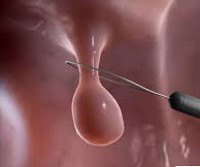 Полип уретры
Полип уретры
Причины
Главный механизм развития уретральных новообразований — повышенная пролиферация клеток слизистой оболочки, возникающая как ответ на воздействие повреждающих агентов. Провоцирующими факторами формирования полипозных разрастаний выступают хронические стрессы, неправильное питание, нарушение режима сна, вредные привычки. Основными причинами возникновения полипов являются:
• Повреждения уретры. Патология развивается под воздействием физических, механических факторов. В урологии повреждение уретры возможно в результате операций на мочеполовой системе или травмирования конкрементами при мочекаменной болезни, в гинекологической практике — во время прерывания беременности, трудных родов, осложненных разрывом промежности разной степени тяжести.
• Инфекции мочевыводящих путей. Инфекционный процесс всегда сопровождается воспалительной реакцией, которая приводит к снижению функции поврежденных клеток. Медиаторы и компоненты воспаления усиливают канцерогенез, инициируя образование опухолевых клеток и повышая их выживаемость, способность к проникновению в соседние ткани. К основным инфекциям, вызывающим образование полипов, относятся гонорея, хламидиоз, микоплазмоз, хронический уретрит неспецифической этиологии.
• Нарушения гормонального фона. По наблюдениям, образованию доброкачественных опухолей уретры более подвержены лица с эндокринной патологией (сахарным диабетом, гипотиреозом), женщины в периоде менопаузы. Постменопаузальное состояние характеризуется постепенным снижением функции женских половых желез и уменьшением выработки эстрогенов, обладающих стимулирующим влиянием на противоопухолевый иммунитет мочеполовой системы.
• Наследственная предрасположенность. В генетическом аппарате человека имеются участки, отвечающие за нормальное деление, дифференцировку клеток. При мутировании генов этих участков стимулируется продукция регулирующих белков неправильной структуры, не способных выполнять свои функции по контролю клеточной популяции. Патологические изменения генома передаются потомкам, поэтому наличие полипов уретры в анамнезе у родителей повышает риск заболеваемости у детей.
Патогенез
В настоящий момент не сложилось единого мнения о механизмах развития полипов. Чаще всего процесс манифестирует вследствие воспалительных, травматических, трофических повреждений слизистой уретры на фоне нарушения гуморального и клеточного противоопухолевого иммунитета. Это приводит к активной пролиферации тканей, снижению степени дифференцировки клеток и их невосприимчивости к апоптозу (физиологической гибели). Дополнительно нарушается взаимосвязь между слизистой оболочкой и ниже лежащими слоями уретры, а также уменьшается эффективность регулирующих механизмов эндокринной, нервной систем.
Ткань полипа содержит больше активно делящихся клеток (до 40%), чем обычная (5%), что обуславливает быстрый рост новообразования. С увеличением опухоли повышается процентное содержание недифференцированных, генетически поврежденных клеток, что при неблагоприятных условиях может привести к озлокачествлению — развитию рака уретры.
Классификация
Полипы уретры делятся на несколько видов в зависимости от этиологии, количества, строения тканей. Определение типа полипозного очага — важный момент при выборе дальнейшей тактики терапии. У мужчин полипы обычно локализуются в дистальном отделе мочеиспускательного канала или на выходе из него и представляют собой образование на ножке размером не более 0,5 У женщин опухоли чаще формируются на задней стенке уретры, нередко распространяются на ткани влагалища и отличаются большим размером — от 1 до 10 По типу клеточного строения выделяют 2 вида полипов:
• Фиброзный. Опухоль состоит из плотной соединительной ткани с минимальным количеством сосудов и железистых клеток. Чаще это единичное образование, развивающееся на фоне инфекционных, воспалительных процессов или при нарушении трофики тканей уретры. Отмечается медленный рост полипа, редкие случаи прорастания в соседние слои, низкий риск его озлокачествления. Подтипом фиброзного полипа является карункул уретры у женщин, также состоящий из эластической соединительной ткани, но хорошо васкуляризированный.
• Железистый. Представляет собой узелковое новообразование, состоящее из железистой ткани, в которую обильно прорастают сосуды. При гистологическом исследовании также обнаруживаются кисты ‒ полости, заполненные серозной жидкостью или секретом. Железистый полип чаще развивается при гормональном дисбалансе, отличается быстрым ростом и склонностью к инфильтративному проникновению в нижележащие слои уретры.
По этиологии процесса, вызвавшего образование патологического очага, выделяют воспалительные, неопластические (из атипичных клеток), гиперпластические (вследствие разрастания здоровой ткани) полипы. Вне зависимости от типа новообразования необходимо следить за его динамическим развитием. Риск перехода доброкачественного полипа в злокачественный существует всегда, особенно при быстром росте и большом размере опухолевого очага.
Симптомы
Доброкачественные опухоли уретры, в т. Полипы, развиваются чаще после 45 лет. В начальном периоде проявления отсутствуют полностью или незначительны: отмечается небольшое жжение при мочеиспускании, ощущение неполного опустошения мочевого пузыря. Нередко пациенты принимают симптомы за другое заболевание мочеполовой системы с похожей клиникой, например, цистит или уретрит. С увеличением размера полипа, присоединением воспалительных изменений симптомы нарастают, что вынуждает пациента обратиться к врачам.
Основные признаки патологии — трудности при мочеиспускании, боль, жжение в области уретры во время половых актов, при ходьбе. Возможно недержание мочи во время кашля, чихания, смеха, появление крови при прорастании опухоли в подслизистые слои мочеиспускательного канала. На поздних стадиях может присоединиться инфекция, которая, поднимаясь вверх по мочевыводящим путям, приводит к пиелонефриту и появлению гнойных выделений из мочеиспускательного канала.
Ассоциированные симптомы: Гематурия. Кашель. Недомогание.
Возможные осложнения
Главной опасностью доброкачественного опухолевого процесса является его возможная малигнизация. Риск повышается при наследственной предрасположенности, наличии иных опухолевых очагов. Другое осложнение — развитие хронического цистита, уретрита или воспалительного поражения почек. Полип уретры снижает иммунитет мочевыделительной системы, делает ее более восприимчивой к инфекциям. Прорастание опухоли в сосуды приводит к нарушению целостности слизистой и кровотечению — гематурическому синдрому. У мужчин возможно появление гематоспермии (крови в эякуляте). Длительный хронический характер кровопотери ведет к развитию железодефицитной анемии.
Диагностика
Небольшой полип уретры в условиях отсутствия урологической инфекции не дает выраженной симптоматики, а имеющиеся проявления в виде небольшой боли или жжения в уретре неспецифичны. Обнаруживается урологами или гинекологами случайно на профилактическом приеме или во время обследования по поводу другой патологии со схожими симптомами. Диагностика полипа уретры включает в себя:
• Объективное обследование. Проводится сбор анамнеза и имеющихся жалоб, информации о ранее перенесенных заболеваниях выделительной системы, выявление генетической предрасположенности, осмотр половых органов. Визуально и пальпаторно полип мочеиспускательного канала имеет гладкую поверхность, мягкую структуру, розовый цвет без темных участков.
• Лабораторные методы. Из общеклинических исследований назначаются анализы крови и мочи для выявления признаков воспалительных процессов в организме. Производится забор биоматериала из уретры и влагалища с последующим проведением бактериологического анализа. Гистологическое исследование участка опухоли (биопсия) помогает вывить тип полипа, отличить доброкачественную опухоль от злокачественной.
• УЗИ мочевыделительной системы. Простой, безопасный, быстрый метод ранней диагностики уретральных полипов. Выявляет опухоли уретры и мочевого пузыря благодаря их отличной от здоровых тканей эхогенности, а также степень кровоснабжения. УЗИ-аппараты с функцией эластографии дополнительно оценивают микроструктуру новообразования, что делает исследование более точным.
• Цистоуретроскопия. Диагностическая процедура позволяет визуально определить состояние выделительных путей, мочевого пузыря, выявить наличие полипов, хорошо видимых на фоне неизмененной стенки канала. Также возможен забор материала для проведения гистологического исследования и выполнение простых терапевтических манипуляций (удаление конкрементов, орошение антисептиками очагов инфекции).
• Уретрография. Современный метод исследования, при котором мочеиспускательный канал заполняют жидким или газообразным рентгенконтрастным веществом. Через несколько минут выполняется серия рентгеновских снимков уретры, позволяющих оценить диаметр просвета различных ее отделов и наличие сужений, состояние слизистой, размер и локализацию новообразований.
Дифференциальная диагностика
Дифференциальная диагностика проводится с хорионэпителиомой, кондиломами, твердым шанкром при сифилисе, туберкулезным очагом, отличающимися клеточным строением, этиологией опухолевого роста или специфическим инфекционным возбудителем. В сложных случаях для дополнительной диагностики полипов используют МРТ малого таза, КТ с контрастом.
Лечение
При наличии сопутствующих заболеваний, небольших размерах образования без выраженной клинической картины и пожилом возрасте пациента лечение ограничивается наблюдением и терапией локального воспалительного процесса или коррекцией гормональных нарушений. Хирургическое вмешательство обязательно, если полип мочеиспускательного канала кровоточит, препятствует отхождению мочи, быстро растет. Основными методами проведения операций являются:
• Хирургическое удаление. При оперативных вмешательствах по поводу полипов наиболее часто используется клиновидное иссечение новообразования обычным скальпелем в пределах здоровых тканей. Манипуляция проводится под общим наркозом с последующим наложением швов. При расположении опухоли в труднодоступном месте или у основания уретры возможно использование эндоскопической техники. Таким способом удаляются преимущественно большие (от 1 см) или потенциально злокачественные полипы.
• Физическая деструкция. Применяется несколько видов воздействия на ткани полипа. При радиоволновом методе опухоль разрушается под влиянием направленного радиоизлучения высокой частоты, воздействие которого приводит к тонкому разрезу тканей. Поврежденные сосуды моментально коагулируются и не кровоточат. Радиоволновое удаление — современный безболезненный метод, не оставляющий рубцов и обеспечивающий быстрое восстановление тканей. Также применяется электрокоагуляция, лазерное удаление, криодеструкция полипов. Эти методы позволяют использовать местную анестезию, точно придерживаться границ опухоли, минимизировать повреждение здоровых тканей.
После операции пациенту устанавливается мочевой катетер на двое суток, чтобы агрессивная среда мочи не повредила операционную рану и не замедлила регенерацию. Иссеченная ткань полипа отправляется на гистологическое исследование для исключения малигнизации опухоли. Пациент нетрудоспособен 4-5 дней после операции, после чего может полноценно возвращаться к работе.
Прогноз
При полном, своевременном иссечении полипа уретры прогноз благоприятный, риск рецидива минимален. Наличие признаков малигнизации требует регулярного наблюдения в течение нескольких лет.
Профилактика
Профилактические мероприятия связаны прежде всего с интимной жизнью человека: необходимо исключить незащищённые контакты со случайными партнерами, но при этом половая жизнь должна носить регулярный характер. Важно соблюдение личной гигиены, своевременное опорожнение мочевого пузыря. Рекомендуется профилактическое обследование у уролога или гинеколога каждые 6-12 месяцев для раннего выявления возможного рецидива заболевания.
Источник