От чего осадок в моче у ребенка причины
Содержание статьи
Соли в моче. Норма и патология
Как реагировать, если у ребенка в моче повышен уровень солей? Во-первых, обратиться за консультацией к педиатру. Во-вторых, не паниковать. Потому что если те или иные соли появились в моче однократно, а других симптомов не отмечается, то стоит наладить питьевой режим ребенка и через некоторое время пересдать анализ.
Как наладить питьевой режим? Конечно, заставлять ребенка пить воду насильно не нужно. При жажде он сам попросит пить. Но стоит учитывать, что малыш может заиграться и забыть. Поэтому стоит периодически предлагать ему попить. Обращайте внимание на то, какую именно воду пьет ребенок, на ее состав.
Если же те или иные соли в моче появляются регулярно и в большом количестве, то в этом случае можно говорить о дисметаболической нефропатии. Иногда данное заболевание приводит в более старшем возрасте к мочекаменной болезни, а также к воспалительным заболеваниям в почках. Ситуация требует более тщательного внимания, выявления причин и, по возможности, их устранения.
Причины появления солей в моче:
- климатические (сухой и жаркий климат);
- особенности состава питьевой воды (высокая жесткость);
- повышенный уровень солнечной радиации;
- содержание микро- и макроэлементов во внешней среде (недостаток магния, йода, избыток кальция);
- несбалансированное питание (дефицит витаминов А, В6, РР, гипервитаминоз D, избыточное употребление некоторых продуктов, недостаточное употребление продуктов, содержащих ненасыщенные жирные кислоты, к примеру Омегу-3);
- нарушения питьевого режима;
- прием лекарств (например, сульфаниламидов, диуретиков, цитостатиков);
- воспалительные заболевания почек;
- наследственная предрасположенность.
Симптомы при солях в моче (кристалурии):
- боль в животе во время мочеиспускания;
- видимый осадок в моче, налет на горшке (который может плохо смываться);
- раздражение, покраснение и зуд в области наружных половых органов.
Для ребенка с дисметаболической нефропатией важен питьевой режим. Родители задаются вопросом, сколько же нужно пить? Мы подготовили для вас таблицу, в которой указаны нормы суточной потребности детей в воде.
Какие продукты провоцируют избыточное образование мочевых солей?
- крепкий чай;
- копчености;
- субпродукты;
- острый сыр;
- рыбные консервы;
- жирные сорта мяса
- все продукты с высоким содержанием щавелевых кислот (шпинат, инжир, какао, шоколад, щавель, ревень, портулак);
- алкоголь;
- хлебобулочные изделия.
Не стоит полностью отказываться от вышеперечисленных продуктов, просто ограничьте их количество!
Виды мочевых солей:
Оксалаты. Чаще всего встречаются в моче ребенка. Могут быть вызваны заболеваниями мочевыделительной системы, различными воспалениями, язвой желудка, отравлениями, а также переизбытком в рационе витамина С (цитрусовые, шоколад, щавель и т.д.) и недостатком прочих витаминов (Е, А, группы В).
Ураты. Внешне эти соли выглядят как осадок в моче темно-красного оттенка. Причиной повышенного содержания уратов в моче ребенка является неправильное питание — большое количество мяса, рыбных продуктов, бобовых, шоколада, а также недостаток жидкости в организме. Иногда наличие уратов свидетельствует о некоторых заболеваниях крови.
Фосфаты. Могут быть обнаружены в моче и при отсутствии заболеваний, например при переедании. При этом происходит нарушение уровня рН, кислотность мочи снижается, а содержание фосфатов растет. На количество этих солей влияет и рацион: обилие продуктов, богатых фосфором, злоупотребление щелочной минеральной водой.
Какой диеты придерживаться?
В зависимости от вида солей, преобладающих в осадке мочи, есть свои особенности в диете. Например, при фосфатурии не стоит налегать на молочные продукты, а вот при оксалатах и уратах продукты, содержащие кальций, наоборот, рекомендованы, особенно в первой половине дня.
Также стоит отметить, что в рационе питания должны присутствовать в достаточном количестве полиненасыщенные жирные кислоты, витамины В1, В6 и магний.
Ураты в моче (уратурия)
Перечень запрещенных продуктов:
- все субпродукты (почки, печень, мозги, сердце, желудочки и пр.), а также мясо молодняка (телятина, ягнятина, цыплята, поросята и т.д.) и рыба;
- мясные, грибные и рыбные наваристые бульоны (так как часть пуриновых оснований при варке переходит в бульон);
- жареная, копченая и соленая пища (колбасы, сосиски, соленые сыры);
- животные жиры (сало);
- овощи и фрукты с высоким содержанием органических кислот: щавель, листовой салат, шпинат, петрушка, зеленый лук, смородина, кислые яблоки и т.д.;
- сладости, шоколад, а также кофе и какао;
- алкогольные и слабоалкогольные напитки;
- бобовые;
- сдобные изделия (пирожки, булочки и т.д.).
Перечень разрешенных продуктов:
- молоко и продукты на его основе (творог, несоленый сыр, сметана и пр.);
- сладкие фрукты и ягоды (малина, земляника, клубника и т.д.);
- овощи и вегетарианские супы с ними: цветная капуста, картофель, кабачки, патиссоны, тыква, перец, морковь, огурцы;
- подсушенный черный и белый хлеб (вчерашней выпечки);
- количество соли уменьшают до шести-восьми граммов в день, а количество выпитой жидкости (при отсутствии противопоказаний) увеличивают до двух-трех литров.
Оксалаты в моче
Перечень строго запрещенных продуктов:
- продукты с высоким содержанием щавелевых кислот (шпинат, инжир, какао, шоколад, щавель, ревень, портулак);
- блюда с наличием жира, а также копченые, маринованные, острые, соленые и пряные продукты;
- сильно наваристые и жирные бульоны из птицы, рыбы и мяса;
- продукты, содержащие желатин (заливное, желе, студень, мармелад).
Перечень продуктов, количество которых необходимо ограничить:
- Овощи: помидоры, морковь, лук, свекла, зеленая фасоль, бобы.
- Мясо: говядина, курица, заливное, печень, треска. Прием мяса рекомендован только в первой половине дня, так как избыток животного белка окисляет мочу и способствует кристаллизации.
- Ягоды: черная смородина, черника, земляника, крыжовник.
- Сливочное масло.
- Кукуруза, бобы.
Перечень рекомендованных продуктов:
- фрукты, которые помогают выведению оксалатов из организма (груша, айва, кизил, яблоко, слива, виноград, бананы, абрикосы);
- продукты с высоким содержанием витамина В6 (гречка, ячневая крупа, перловка, пшено, пшеничный хлеб, печень);
- продукты с большим содержанием магния (отруби пшеницы, урюк, морская капуста, пшено, чернослив, овсянка);
- продукты с богатым содержание пектинов и клетчатки, огурцы, горох, капуста, бахчевые;
- кальций в диете не должен быть ограничен, но употреблять молочные продукты лучше в первой половине дня.
Фосфатурия
Перечень запрещенных продуктов:
- приготовленные сладости (торты, шоколад, мармелад и прочее);
- жирное мясо и рыба, сало;
- острые закуски, соленья, студни;
- все без исключения молочные продукты.
Перечень продуктов, количество которых необходимо ограничить:
- овощи: тыква, бобовые, брюссельская капуста;
- ягоды: красная смородина, брусника;
- крупы: гречка, овес, кукуруза.
Перечень рекомендованных продуктов:
- овощи зеленого цвета: капуста, брокколи, лук, горошек, щавель;
- фрукты и ягоды: яблоки, груши, брусника, малина, гранат;
- зерновые, а также бобовые культуры и различные каши;
- нежирное мясо и рыба;
- куриные и перепелиные яйца (желательно без желтка);
- натуральные сладости: мед, свекольный сахар;
- хлебобулочные продукты, в приготовлении которых используют малое количество желтка и молока;
- растительные масла;
- напитки: компот, узвар, чай;
- минеральная вода, повышающая кислотность.
Источник
икроскопия осадка мочи у детей в норме и при патологии
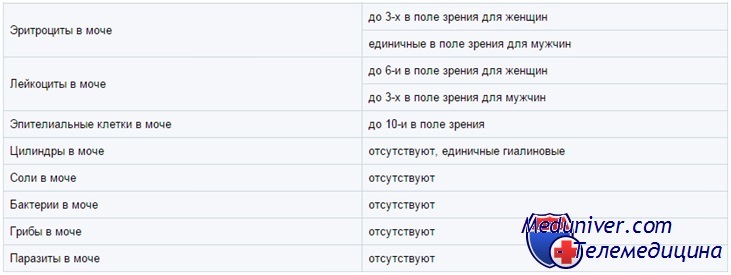
Микроскопия осадка мочи у детей в норме и при патологииМикроскопия осадка мочи играет важную роль в диагностике и лечении заболеваний почек. Однако рутинное проведение микроскопического исследования в отсутствие симптомов заболеваний почек и при отрицательном результате экспресс-пробы на кровь, лейкоцитарную эстеразу и белок нецелесообразно. Исследование осадка мочи осложняется отсутствием единого стандарта для этой процедуры. Мочу центрифугируют, каплю осадка помещают на предметное стекло, накрывают покровным стеклом и просматривают область под ним, особенно по краям, где чаще скапливаются цилиндры. Получив при малом увеличении общее представление, просматривают некоторое число полей при большом увеличении (х400). Подсчитывают число разных видов клеток, цилиндров и кристаллов и пересчитывают на одно поле при большом увеличении. Чтобы лучше различить все эти структуры, можно использовать суправитальный краситель, например реактив Штернгеймера-Мальбина; его добавляют перед центрифугированием. Исследование осадка мочи носит в лучшем случае полуколичественный характер. Число клеток в поле зрения микроскопа зависит от количества взятой мочи, ее первоначальной концентрации, времени и скорости центрифугирования, а также от объема, в котором вновь разведен осадок. Однако в клинической практике точный результат не имеет особого значения, так как лечение редко меняют на основании того, 15 или 50 эритроцитов обнаружены в поле зрения. Исследование осадка мочи можно уподобить абстрактному полотну. Важны не мелкие детали, а общее впечатление. Эритроциты и лейкоциты в моче у ребенкаИх источником может быть любой отдел мочевых путей. В норме осадок содержит не более трех эритроцитов в поле зрения при большом увеличении. Неизмененные эритроциты мочи похожи на эритроциты в мазках крови, но в гипотоничной моче они набухают и теряют типичную для них двояковогнутую форму. При наличии измененных эритроцитов разного размера, и особенно акантоцитов, можно заподозрить поражение клубочков. Лейкоцитов в моче обычно менее пяти в поле зрения. Если их больше, это может говорить об инфекции, но лейкоцитурия бывает и при неинфекционном воспалении как почечных клубочков, так и интерстиция почки, а также при лихорадке и при обезвоживании. Цилиндры в моче у ребенкаЦилиндры в моче у ребенка образуются в почечных канальцах и состоят из белкового матрикса с клетками или без них. Чаще всего обнаруживают гиалиновые цилиндры. Они практически прозрачны и встречаются в нормальной моче, особенно при физической нагрузке; их находят также при обезвоживании и протеинурии. Эритроцитарные цилиндры почти всегда говорят о гломерулонефрите, хотя наблюдаются и при тромбозе почечных вен, инфаркте почки и ее травме. Они не красные, а скорее желтовато-коричневые. Лейкоцитарные цилиндры при клинической картине инфекции мочевых путей говорят о пиелонефрите; встречаются они и при других воспалениях интерстиция почек, и их бывает трудно отличить от эпителиальных цилиндров (широкие бурые цилиндры), которые обычны при поражениях почечных канальцев. Зернистые и жировые цилиндры находят при нефротическом синдроме, а восковидные — при почечной недостаточности. Кристаллы в осадке мочиКристаллы в осадке мочи есть почти всегда, клиническое значение их чаще всего невелико. Мочевая кислота образует кристаллы разной формы, например ромбовидные и игольчатые; оксалат кальция — октаэдры, они выглядят как квадраты со вписанной в них буквой «X». Кристаллы трипельфосфатов (фосфатов магния и аммония) — призмы, их сравнивают с крышкой гроба; они бывают и в нормальной моче, если она щелочная, но особенно обильно выпадают при инфекциях мочевых путей, вызванных организмами, расщепляющими мочевину (например, Proteus spp.). Кристаллы цистина — плоские шестиугольники, они характерны для цистинурии. В осадке встречаются и бактерии, но без окраски по Граму их крайне сложно отличить от аморфных фосфатов и уратов. Анализы мочи, в которых приводится число бактерий в поле зрения, обычно сомнительны. Диагноз инфекции мочевых путей следует основывать не на анализе мочи, а на результатах ее посева.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021 — Также рекомендуем «Оценка скорости клубочковой фильтрации (СКФ) у детей. Клиренс креатинина» Оглавление темы «Диагностика заболеваний почек»:
|
Источник
Особенности мочи у детей
Цвет мочи у ребенка зависит от содержания в ней главным образом урохромов, уробилина, уроэритрина, уророзеина. Сразу после рождения моча ребёнка бесцветна. На 2-3-й день жизни (иногда и до 2 нед) моча может приобрести янтарно-коричневый цвет из-за выделения большого количества мочевой кислоты, легко кристаллизующейся и оставляющей на пелёнках пятна кирпичного цвета (мочекислый инфаркт почек новорождённых), а затем она вновь становится светло-жёлтой по мере увеличения диуреза. Мочевая кислота — конечный продукт метаболизма пуриновых и пиримидиновых оснований, образующихся из нуклеиновых кислот ядер распадающихся в большом количестве клеток. У детей грудного возраста цвет мочи более светлый, чем у детей старшего возраста и взрослых, у которых он варьирует от соломенно-жёлтого до янтарно-жёлтого.
Прозрачность мочи у здорового ребёнка обычно полная.
Реакция мочи у новорождённых кислая (pH 5,4-5,9), причём у недоношенных в большей степени, чем у доношенных. На 2-4-й день жизни величина pH возрастает и в дальнейшем зависит от вида вскармливания: при грудном pH составляет 6,9-7,8, а при искусственном — 5,4-6,9 (т.е. для детей характерен физиологический ацидоз). У детей старшего возраста реакция мочи обычно слабокислая, реже нейтральная.
Удельный вес мочи у детей в норме в течение суток изменяется в пределах 1,002-1,030 в зависимости от водной нагрузки. Наиболее низкий удельный вес имеет моча детей в течение первых недель жизни, обычно он не превышает 1,016-1,018.
Моча здоровых детей содержит минимальное количество белка (до 0,033 г/л). За сутки с мочой в норме выделяется до 30-50 мг белка; этот показатель увеличивается при лихорадке, стрессе, физических нагрузках, введении норэпинефрина («Норадреналина»). У новорождённых может развиться физиологическая протеинурия до 0,05%, обусловленная несостоятельностью почечного фильтра, особенностями гемодинамики в этот период и потерей жидкости в первые дни жизни. У доношенных детей она исчезает на 4-10-й день жизни (у недоношенных позже).
Органические элементы осадка мочи содержат эритроциты, лейкоциты, цилиндры, эпителиальные клетки. Их количество в моче у детей такое же, как у взрослых. Для уточнения источника гематурии и лейкоцитурии проводят двухстаканную пробу. Для новорождённых характерен осадок из мочевой кислоты. В более старшем возрасте такой осадок образуется при избыточном употреблении мясной пищи, физических нагрузках, лихорадке, голодании, применении цитостатиков, глюкокортикоидов, вызывающих повышенный катаболизм. Оксалаты присутствуют в моче у лиц, употреблявших продукты, богатые щавелевой кислотой, но кристаллы обнаруживают только при длительном стоянии мочи.
Моча здорового ребёнка бактерий не содержит. Бактерии в моче обнаруживают главным образом при воспалительных заболеваниях мочевыводящих путей, наружных половых органов. Бактериурию считают диагностической, если в 1 мл мочи выявляют 0,5-1,0х105 и более микробных тел (у детей до 3-4 лет — 1,0х104). В оценке бактериурии имеет значение и характер микрофлоры. С целью идентификации микроорганизма, определения его чувствительности к антибактериальным препаратам и подсчёта количества микробных тел в единице объёма производят посев мочи.
Сахар, кетоновые тела (ацетоуксусная и ?-оксимасляная кислоты), билирубин, уробилиноген и уробилин (продукты обмена билирубина) в моче у детей в норме не выявляют.
Изменения в моче ребенка
Изменение прозрачности. Неполная прозрачность мочи возникает при наличии в ней клеточных элементов и слизи. Моча становится мутноватой из-за присутствия в ней бактерий и большого количества солей, мутной — при наличии капель жира.
Изменение цвета мочи. Цвет мочи изменяется при многих патологических состояниях, приёме некоторых лекарственных средств, а также у здоровых детей после употреблении в пищу некоторых продуктов.
• Бледная, бесцветная моча может быть вследствие сильного разведения (низкая относительная плотность) после приёма диуретиков, инфузионной терапии, при СД, ХПН.
• Тёмно-жёлтый цвет мочи говорит о повышенной концентрации жёлчных пигментов при олигурии, обусловленной экстраренальными потерями жидкости (рвота, диарея), лихорадке, приёме аскорбиновой кислоты.
• Красный цвет мочи бывает при эритроцитурии, гемоглобинурии, миоглобинурии, порфиринурии, уратурии при гломерулонефрите, инфаркте, травме почек, нефролитиазе, после употребления свёк- лы, вишни, ежевики, после приёма фенолфталеина.
• Цвет «мясных помоев» появляется при наличии изменённых эритроцитов при гломерулонефрите.
• Тёмно-коричневый цвет мочи придаёт присутствие уробилиногена при гемолитической анемии.
• Оранжевый цвет характерен для уратурии (в том числе на фоне мочекислого инфаркта у новорождённых), при приёме рифампицина, нитрофурантоина, фуразидина.
• Зелёный цвет мочи может быть обусловлен билирубинемией при механической желтухе.
• Зеленовато-бурый (цвета пива) цвет мочи бывает при билирубинемии и уробилиногенурии, обусловленных паренхиматозной желтухой, после употребления ревеня.
Запах мочи. Моча приобретает запах ацетона при кетонурии, фека- лий — при инфекции, вызванной кишечной палочкой, зловонный — при наличии свища между мочевыми путями и гнойными полостями и кишечником. Различные патологические запахи мочи отмечают при врождённых нарушениях обмена аминокислот.
Изменение реакции мочи. Кислая реакция мочи может возникнуть и у здоровых детей после перегрузки мясной пищей. Кислая реакция характерна для гломерулонефрита, диабетической комы, а также при выпадении уратов, мочевой кислоты. Моча приобретает щелочную реакцию при овощной диете, употреблении щелочной минеральной воды, вследствие рвоты из-за потери ионов хлора, а также при воспалительных заболеваниях мочевыводящих путей, гипокалиемии, при наличии фосфатурии, при рассасывании отёков, при бактериальном брожении в кишечнике.
Изменение относительной плотности мочи
• Колебания относительной плотности ниже 1,010 указывают на нарушение концентрационной функции почек; такое состояние называют гипостенурией. Наличие постоянной относительной плотности мочи, соответствующей плотности первичной мочи (1,008-1,010), называют изостенурией.
• Снижение относительной плотности мочи возникает при разведении мочи или нарушении её концентрации, что бывает при хронических гломерулонефритах с тяжёлым поражением тубулоинтерстициальной ткани, интерстициальном нефрите, врождённых и наследственных заболеваниях почек, хроническом пиелонефрите в стадии склерозирования интерстиция.
• Повышение относительной плотности мочи — гиперстенурия (удельный вес выше 1,030) — наблюдают при наличии в ней сахара, белка, солей.
Глюкозурия Может возникать при избыточном потреблении сахара, инфузионной терапии растворами глюкозы, СД. При отсутствии указанных факторов глюкозурия свидетельствует о нарушении реабсорбции глюкозы в проксимальном отделе нефрона (тубулопатии, интерстициальный нефрит).
Кетонурия. Характерна для ацетонемической рвоты, СД.
Уробилиногенурия и уробилинурия. Наблюдают при гемолизе, повреждении печени, запорах, энтероколите, кишечной непроходимости.
Эпителиальные клетки. Эпителиальные клетки в большом количестве появляются в моче при различных патологических состояниях: плоский эпителий (верхний слой эпителия мочевого пузыря) — при остром и хроническом цистите; цилиндрический или кубический эпителий (эпителий мочевых канальцев, лоханки, мочеточника) — при воспалительных заболеваниях, дисметаболической нефропатии.
Кристаллурия. Осадок из мочевой кислоты и её солей наблюдают у детей с мочекислым диатезом, при ряде заболеваний почек, приводящих к нарушению образования канальцевым эпителием аммиака. Трипельфосфаты и аморфные фосфаты обнаруживают в моче при микробно-воспалительных заболеваниях почек и мочевыводящих путей, а также при первичных и вторичных тубулопатиях на фоне гиперфосфатурии и нарушения ацидо- и аммониогенеза. Оксалаты находят в моче при экстраренальных потерях жидкости, при некоторых тубулопатиях, а также при оксалозе (наследственное заболевание, характеризующееся нарушением метаболизма предшественников щавелевой кислоты).
Гематурия (обнаружение в утренней моче более 2 эритроцитов в поле зрения). Различают макро- и микрогематурию.
• При макрогематурии моча приобретает красноватый или коричневатый оттенок, что может свидетельствовать о наличии в ней свободного Hb или разрушенных эритроцитов. Выделение неизменён- ной крови характерно для урологических заболеваний.
• При микрогематурии эритроциты обнаруживают в моче при микроскопии осадка (визуально цвет мочи не изменён). Выделяют три степени микрогематурии: незначительную — до 10-15 в поле зрения; умеренную — 20-50 в поле зрения; значительную — 50-100 эритроцитов в поле зрения и более.
Гематурия может иметь внепочечное происхождение и быть следствием нарушения коагуляции и тромбообразования. В раннем детском возрасте гематурия может быть признаком инфекционных заболева- ний (ВУИ, сепсис), поликистоза почек, опухоли Вильмса, тромбоза почечных артерий или вен, обструктивных нефропатий, токсических и обменных нефропатий, синдрома диссеминированного внутрисосудистого свёртывания (ДВС) или гемолитико-уремического синдрома, а также первым признаком наследственного нефрита, некоторых форм почечной дисплазии. У детей дошкольного и школьного возраста гематурия различной степени выраженности наблюдают при поражении клубочков почек (гломерулонефрит, IgA-нефропатия, наследственный нефрит, волчаночный нефрит, интерстициальный нефрит и др.).
Экстрагломерулярная гематурия бывает при аномалиях сосудов почек и их поражении, при камне лоханки, травме, кистозной болезни. Кроме того, гематурию наблюдают при поражении мочевыводящих путей: камне мочеточника, поражении мочевого пузыря (после катетеризации, при геморрагическом цистите, туберкулёзе, после введения циклофосфамида), мочеиспускательного канала (травма, уретрит).
Лейкоцитурия (повышение содержания лейкоцитов в моче сверх нормы). Нейтрофильный тип уроцитограммы мочи отмечают при микробно-воспалительных заболеваниях почек и мочевыводящих путей (пиелонефрит, цистит, уретрит, туберкулёз и другие инфекции), а также наружных половых органов. Мононуклеарный и лимфоцитарный типы уроцитограммы характерны для поражения тубулоинтер- стициальной ткани почек при гломерулонефрите и интерстициальном и волчаночном нефритах.
Цилиндрурия. Цилиндрурия связана с осаждением белка в просвете канальцев. Цилиндры в моче появляются при различных физиологических и патологических состояниях:
- гиалиновые — при физической нагрузке, лихорадке, ортостатической протеинурии, нефротическом синдроме и других заболеваниях почек;
- зернистые — при тяжёлых дегенеративных поражениях канальцев; восковидные — при поражениях эпителия канальцев, нефротическом синдроме;
- эпителиальные — при дегенеративных изменениях канальцев при гломерулонефрите, нефротическом синдроме;
- эритроцитарные — при гематурии почечного генеза;
- лейкоцитарные — при лейкоцитурии почечного генеза.
Протеинурия (выделение с мочой более 100 мг белка в сутки). Преренальная протеинурия (по механизму «переполнения») может быть вызвана усиленным распадом белка в тканях или гемолизом; ренальная протеинурия обусловлена нарушением функции клубочков (более выраженная) и/или канальцев (менее выраженная); постренальная протеинурия обычно бывает незначительной и связана с патологией мочевыводящей системы (мочеточника, мочевого пузыря, мочеиспускательного канала) или половых органов.
Увеличение клубочковой проницаемости для белков плазмы возникает при повреждении базальных мембран (острый и хронический гломерулонефрит), подоцитарной недостаточности (болезни мини- мальных изменений). Повышение в моче специфических низкомолекулярных белков (b2-микроглобулин, лизоцим), которые легко фильтруются и реабсорбируются в эпителии проксимальных канальцев, свидетельствует о поражении канальцев (синдром Фанкони, наследственные канальцевые нарушения, действие нефротоксических пре- паратов, интерстициальный нефрит).
Смешанная протеинурия характерна для наследственного нефрита, обструктивной уропатии, амилоидоза.
Протеинурия у детей раннего возраста часто возникает при потере жидкости (дегидратационная протеинурия), при переохлаждении, приёме обильной богатой белком пищи (алиментарная протеинурия), после пальпации почки (пальпаторная протеинурия), физическом переутомлении (маршевая протеинурия), страхе (эмоциональная протеинурия), при высокой лихорадке. Ортостатическая протеинурия чаще возникает у детей при длительном вертикальном положении ребёнка.
Источник