Недержание мочи при раке лечение
Помощь онкобольным при урологических нарушениях
Боль, дизурия (частое или болезненное мочеиспускание), недержание или задержка мочи, спазм мочевого пузыря и тому подобные симптомы у лиц с распространенными формами рака могут быть обусловлены как первичным опухолевым процессом, так и метастатическим поражением. Причинами подобных нарушений бывают также злокачественный опухолевый рост, вызывающий боль, механическое раздражение или спазм мочевого пузыря, сдавление спинного мозга, плексопатия, гиперкальциемия и другое. В результате противоопухолевого лечения развиваются постлучевой или лекарственный цистит, постлучевой фиброз, астенизация (инфекционные осложнения, неспособность к самостоятельному опорожнению кишечника). Сюда также относятся побочные действия мочегонных средств, а также сопутствующая патология: аденома предстательной железы, мочекаменная болезнь, геморрагический диатез, болезни центральной нервной системы.
Урологические осложнения можно предотвратить следующими мерами:
- предоставить пациенту возможность при необходимости уединиться;
- проводить тщательную гигиену кожи в области гениталий;
- при использовании памперсов регулярно контролировать их чистоту (каждые 2 часа круглосуточно);
- следить за регулярностью опорожнения больным мочевого пузыря (каждые 2-3 часа);
- обеспечить, по возможности, процесс мочеиспускания у женщин в положении сидя, а у мужчин — стоя (это способствует полному опорожнению мочевого пузыря);
- контролировать прием достаточного количества жидкости.
При обширном местном распространении опухоли мочевого пузыря проводится катетеризация. У некоторых пациентов даже временная катетеризация мочевого пузыря может стать неразрешимой психологической проблемой. Поэтому необходимо терпеливо и доходчиво разъяснить, что цель процедуры — обеспечить максимальный комфорт пациенту. При атонии мочевого пузыря, постоянной его обструкции или недержании мочи, пролежнях, промежностных ранах показана длительная катетеризация мочевого пузыря.
Пациент должен следовать рекомендациям по уходу за катетером и дренажным мешком, соединяющимся с катетером. С целью уменьшения риска занесения инфекции следует дважды в день и после каждого акта мочеиспускания обрабатывать катетер и прилегающую к нему область гениталий:
- приготовьте емкость с теплой водой, салфетки, жидкое мыло;
- вымойте руки и обработайте их двукратно антисептическим раствором (70-градусным раствором спирта, 0,5-процентным раствором хлоргексидина биглюконата);
- смочите салфетку в теплой воде с жидким мылом;
- обработайте катетер салфеткой в направлении от уретрального отверстия (для предупреждения восходящей инфекции);
- смените салфетку и обработайте прилегающую к катетеру область гениталий;
- вымойте руки;
- наблюдайте и своевременно доложите врачу о появлении выделений вокруг катетера.
Аналогичную санитарную обработку проводят и по мере наполнения дренажного мешка, который крепится на бедре или голени пациента или же на раме кровати тяжелобольного неподвижного пациента. Катетер и дренажный мешок могут быть соединены в течение 5-7-ми дней. Чтобы обеспечить хороший отток мочи, приемник должен быть расположен ниже уровня мочевого пузыря. Это особенно важно в ночное время. Нельзя допускать перекручивания трубки, по которой осуществляется отток, поскольку это может привести к нарушению оттока мочи по катетеру.
 Опорожнение мочевого дренажного мешка:
Опорожнение мочевого дренажного мешка:
- вымыть руки, надеть перчатки;
- поставить емкость для сбора мочи под отводной трубкой дренажного мешка;
- освободить отводную трубку от держателя;
- открыть зажим трубки, слить мочу в емкость (отводная трубка не должна прикасаться к стенке емкости для сбора мочи);
- закрыть зажим;
- протереть конец отводной трубки тампоном, смоченным 70-градусным спиртом (двукратно);
- закрепить отводную трубку в держателе;
- снять перчатки;
- убедиться, что трубки, соединяющие катетер и дренажный мешок, не перегнуты.
Запомните! Пациент должен чаще пить для того, чтобы моча была менее концентрированной.
Рекомендуются соки, предпочтителен клюквенный, способствующий предупреждению инфицирования.
Регулярно осуществляйте уход за промежностью, спереди назад, с последующим просушиванием кожи.
Наблюдайте за состоянием кожи промежности, за количеством выделенной мочи, ее цветом, прозрачностью, запахом.
Сообщайте лечащему врачу о появлении боли в месте введения катетера, об изменениях в моче.
Периодическая катетеризация проводится для регулярного и эффективного опорожнения мочевого пузыря при нарушениях, вызванных ослаблением или отсутствием мышечного тонуса, а также в случае препятствия оттоку мочи. Частота катетеризации зависит от состояния функции мочевого пузыря и составляет 6-12 раз за сутки до 1 — 2-х раз в неделю. Пациенты могут научиться выполнять манипуляции по проведению катетеризации самостоятельно (самокатетеризация). Процедура выполняется с соблюдением асептики. Периодическая катетеризация выполняется с применением катетера Нелатона, представляющего собой цилиндрическую трубку с дренажными отверстиями.
Самокатетеризация женщины:
- вымыть руки, уединиться;
- подмыться спереди назад в направлении ануса, чтобы избежать риска инфицирования;
- промокнуть область гениталий сухой чистой салфеткой;
- сесть на край жесткой кровати или на стул;
- поставить напротив кровати или стула зеркало так, чтобы были видны отверстие уретры и прилегающая область (можно определить нахождение уретры на ощупь);
- поместить между ног емкость для сбора мочи;
- обработать руки двукратно 70-градусным спиртом;
- вскрыть упаковку с катетером со стороны воронки;
- взять катетер в области воронки и нанести на него гель (если катетер не имеет смазывающего покрытия), не прикасаясь к катетеру;
- левой рукой развести большие губы в области гениталий, правой — медленно ввести в уретру катетер на глубину 4 — 5 см;
- опустить конец катетера в емкость для сбора мочи;
- после уменьшения оттока мочи начать медленно выводить катетер из уретры;
- вымыть и высушить руки, одеться.
Самокатетеризация мужчины:
- вымыть руки, уединиться;
- помыть головку полового члена, слегка оттянув крайнюю плоть от мочеиспускательного канала вниз;
- промокнуть половой член сухой чистой салфеткой;
- сесть на край жесткой кровати или на стул (можно проводить манипуляцию стоя);
- поместить между ног емкость для сбора мочи;
- обработать руки двукратно 70-градуснымспиртом;
- вскрыть упаковку с катетером со стороны воронки;
- взять катетер в области воронки и нанести на него гель (если катетер не имеет смазывающего покрытия), не прикасаясь к катетеру;
- левой рукой взять половой член, правой — катетер;
- плавно, медленно ввести катетер через уретру в мочевой пузырь;
- направить конец катетера в емкость для сбора мочи;
- вывести катетер медленно, когда отток мочи уменьшится, останавливаясь при возобновлении выделения мочи — обеспечение полного опорожнения мочевого пузыря;
- плотно закрыть отверстие воронки указательным пальцем правой руки до полного выведения катетера из уретры (предотвращение попадания мочи на одежду);
- не снимая пальца с воронки, поднести катетер к емкости для сбора мочи и освободить воронку, чтобы собравшаяся в катетере моча полностью вытекла;
- вымыть и высушить руки, одеться.
При невозможности трансуретральной катетеризации мочевого пузыря пациенту накладывается эпицистостома.
Источник
Рак простаты и недержание мочи
Недержание мочи или неспособность контролировать мочевой пузырь — это проблема, получившая распространение среди мужчин, перенесших операцию или ионизирующее излучение, направленные на предотвращение развития рака предстательной железы. Мужчинам, идущим на эти процедуры, следует быть готовым к тому, что, как минимум, на некоторое время недержание мочи может усложнить им жизнь.
Существуют различные типы недержания и различные степени их тяжести. Некоторые мужчины страдают от небольших безконтрольных просачиваний мочи, другие — от обильных нежелательных мочеиспусканий. Вытекание мочи при кашле, чихании и смехе называют стрессовым недержанием. Этот тип бесконтрольных мочеиспусканий чаще всего встречается у мужчин, перенесших операцию на предстательной железе. После лечения, в основе которого лежит ионизирующее излучение, нередко возникает необходимость в частом мочеиспускании, перемежающимся бесконтрольными вытеканиями мочи. Врачи постоянно работают над усовершенствованием способов лечения рака простаты в целях уменьшения вероятности возникновения недержания после операции и ионизирующего излучения.
Почему лечение рака простаты вызывает недержание мочи?
Чтобы ответить на этот вопрос, нужно разобраться в том, как мочевой пузырь удерживает мочу. Он представляет собой полый, мускульный, шаровидный орган. После того, как моча поступила из почек в мочевой пузырь, она накапливается в нем до возникновения позыва к мочеиспусканию. Во время мочеиспускания жидкость, содержащаяся в мочевом пузыре, покидает его и выводится за пределы организма через специальную трубку, называемую уретрой. Мочеиспускание совершается в тот момент, когда сжимаются мускулы стенок мочевого пузыря, побуждая мочу вытекать из него. В то же самое время мускулы, окружающие уретру, расслабляются, предоставляя потоку мочи возможность беспрепятственно проникать через уретру. Поскольку уретра проходит сквозь предстательную железу, увеличение формы последней способно затруднять проникновение мочи по мочеиспускательному каналу, вследствие чего у мужчины может начаться задержка мочи и другие проблемы, связанные с мочеиспусканием.
Удаление простаты посредством хирургического вмешательства или ее инактивация вследствие ионизирующего излучения (либо с помощью внешнего пучка лучей, либо посредством имплантации радиоактивных зерен) нарушают привычный для организма способ удержания мочи в мочевом пузыре и могут привести к возникновению неконтролируемых мочеиспусканий. Ионизирующее излучение способно ограничить способности мочевого пузыря и провоцировать возникновение спазмов, выталкивающих мочу за пределы мочевого пузыря. При проведении операции на предстательной железе могут быть повреждены нервные окончания, осуществляющие контроль над функционированием мочевого пузыря, что также способно вызывать неконтролированные мочеиспускания.
Существуют ли новейшие технологии, способные уменьшить риск возникновения недержания?
В процессе удаления простаты хирурги пытаются сохранить как можно больший участок тканей вокруг мочевого пузыря и мышцы сфинктера вокруг уретры, тем самым ограничивая вред, причиняемый сфинктеру. Кроме того, в настоящее время врачи способны очень точно рассчитать размещение радиоактивных семян путем использования компьютерных проекций изображений, что позволяет семенам умерщвлять простату, минимально влияя на мочевой пузырь.
Но все же, не смотря на существенные улучшения в плане устранения риска возникновения недержания у мужчин, перенесших ионизирующее излучение и оперативное вмешательство, вероятность развития этой проблемы все еще высока. Благодаря новым технологиям у некоторых мужчин нарушение мочеиспускания возникает лишь на некоторое время, впоследствии полностью нормализуясь, и это уже большой шаг вперед.
Как бороться с недержанием мочи, возникшем в результате лечения рака предстательной железы?
В настоящее время известны следующие способы устрания этой проблемы:
Укрепление мышц тазового дна. Многие врачи предпочитают начинать лечение недержания с применения поведенческих технологий, которые приучают человека контролировать свою способность удерживать мочу в мочевом пузыре. Большой популярностью сейчас пользуется комплекс упражнений, называемых упражнения Кегеля, позволяющих укрепить мышцы, выполняющие функцию перекрытия потока мочи. Эти упражнения можно комбинировать с программами обратной биологической связи, также способствующими тренировке этой группы мышц.
Поддерживающее лечение. Этот вид лечения включает определенные изменения в поведения человека, например, употребление меньшего количества жидкости, отказ от кофеинсодержащих, алкогольных напитков и специй, а также каких-либо напитков перед сном. Страдающих недержанием учат совершать мочеиспускание регулярно, не дожидаясь последнего момента. У некоторых людей на улучшение контроля над мочеиспусканием может положительно повлиять потеря избыточного веса. Поддерживающее лечение также включает внесение коррективов в перечень медикаментов, принимаемых больным, в целях обнаружения и исключения тех, которые способны влиять на процесс мочеиспускания.
Медикаментозное лечение. Довольно большое количество медицинских препаратов способны улучшить функции мочевого пузыря и уменьшить частоту совершаемых мочеиспусканий. В ближайшем будущем появяться новые лекарства, направленные на борьбу с другими формами анормальных мочеиспусканий.
Нейромышечная электростимуляция. Этот вид лечения используют для тренировки и укрепления мышц, связанных с процессом мочеиспускания, а также в целях улучшения контроля над мочевым пузырем. Для осуществления этого лечения в анальное отверстие вводится датчик, сквозь который пускают электрический ток на уровне ниже порога болевой чувствительности, вызывая тем самым процесс мышечного сокращения. Пациент должен сжать мышцы на момент подключения тока. Достигнув мышечного сокращения, электрический поток отключают.
Оперативное вмешательство, инъекции и специальные устройства. Большое количество различных технологий способны улучшить функции мочевого пузыря.
Искусственный сфинктер. Это управляемое пациентом устройство состоит из трех частей: насоса, баллона, регулирующего давление и манжеты, располагающейся вокруг уретры и препятствующей протеканию мочи. Использование искусственного сфинктера способно вылечить или существенно улучшить проблему недержания более чем у 70% — 80% пациентов.
Бульбоуретральный слинг. При некоторых типах бесконтрольного вытекания мочи используют слинг, специальное устройство, употребляемое для подвешивания и сжимания уретры. Он сделан из синтетического материала или собственной ткани пациента и применяется для создания уретральной компрессии, необходимой для осуществления контроля над мочевым пузырем.
Другие типы хирургического вмешательства. Врач может посоветовать пациенту операцию, направленную на размещение резинового кольца вокруг выхода из мочевого пузыря, что способствует удержанию мочи.
Источник
Радикальная простатэктомия (РПЭ) — наиболее широко применяемый метод
лечения рака предстательной железы (РПЖ), к сожалению, часто приводящий
к недержанию мочи, которое для многих пациентов становится фактором инвалидизации. Несмотря на то, что инвалидам в нашей стране бесплатно предоставляются средства реабилитации, такие как уропрезервативы, мешки для сбора мочи и так далее, тем не менее, для большой группы пациентов возникшее недержание мочи становится огромной социальной проблемой.
Недержанием мочи считается любая непроизвольная ее потеря.
Статистика недержание мочи после РПЭ
Согласно статистическим данным, только в течение января-февраля 2011 г. в НИИ урологии обратился 21 пациент с недержанием мочи после РПЭ. Таким образом, в среднем число обратившихся пациентов составляет 10 чел./мес.
Причем, обращает на себя внимание факт, что ни методика, ни авторство выполненной радикальной простатэктомии не влияют на частоту возникновения этого осложнения.
В январе 2011 г. журнал Американской медицинской ассоциации опубликовал следующие данные. Во-первых, операции, выполняемые по поводу РПЖ, сопровождаются серьезными побочными эффектами. Во-вторых, примерно 65% мужчин, перенесших РПЭ, имеют недержание мочи.
В настоящее время в Российской Федерации лишь формируется единый онкологический регистр. Поэтому, часто не представляется возможным оценить отдаленные результаты выполненного лечения, так как многие пациенты из регионов РФ не могут по ряду причин приехать на контрольное обследование. В
связи с этим, можно предположить, что процент больных, страдающих недержанием мочи после РПЭ приближается или даже больше 50%.
Поэтому стоит признать факт, что в последнее время недержание мочи после радикальной простатэктомии возрастает. И, что тоже важно, многие пациенты, которым была выполнена данная операция, не хотят оперироваться повторно. То есть, данной группе больных необходимо предложить консервативные методы коррекции развившихся послеоперационных осложнений.
Варианты нарушения уродинамики
Какие же уродинамические варианты нарушения мочеиспускания могут наблюдаться у данной группы больных? Самым частым осложнением является стрессовое недержание мочи. Также диагностируются гиперактивный мочевой пузырь и императивное недержание мочи, зачастую имеющиеся у больного до операции и своевременно не диагностированные. Причем это связано не с дефектами обследования, а с тем, что далеко не всем пациентам перед планируемой РПЭ выполняется уродинамическое исследование.
В НИИ урологии уродинамическое исследование осуществляется пациентам, у которых есть симптомы состоявшейся нейропатии. Часть больных имеют смешанную форму недержания мочи, часть — обструктивное мочеиспускание различного происхождения: функциональная обструкция нейрогенного плана, механическая обструкция в виде формирующейся или уже сформировавшейся стриктуры уретры. Также у ряда больных наблюдаем нейрогенные нарушения
мочеиспускания, а у незначительного числа пациентов — гипотонию
мочевого пузыря (рисунок 1).
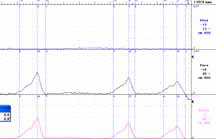
Рисунок 1. Уродинамическиеаспекты: объективизация и контроль
Если после радикальной простатэктомии выявлено недержание мочи и результаты проведенного уродинамического исследования диагностировали нейрогенную дис- функцию, то развившееся послеоперационное состояние у пациента связано не столько с операцией или дефектами техники ее выполнения, а с наличием нейрогенной дисфункции, которую необходимо корригировать именно как нейрогенное нарушение, а не как осложнение радикальной операции.
В данном случае широко применяется определение профильного внутриуретрального давления. Пациентам, перенесшим простатэктомию, очень легко оценить и функциональную длину сфинктерной зоны и потери давления
закрытия. Конечно, специалисты по уродинамике подобные сфинктерные нарушения связывают с самой операцией, так как, несмотря на нервосберегающую методику операции, так или иначе, в ходе ее выполнения пересекаются нервные
пучки, иннервирующие сфинктер мочевого пузыря. Поэтому необходимо, в первую очередь, восстановить давление закрытия сфинктера, чтобы избавить пациента от недержания мочи.
В 2011 г. на конгрессе в Вене «вспомнили» термин нестабильности уретры. Речь идет об уретрогенной императивности (рисунок 2).
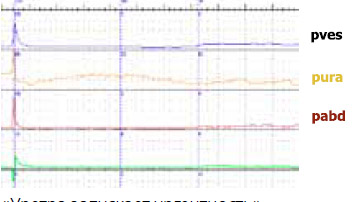
«Уретра запускает ургентность»
Рисунок 2. Уродинамические аспекты
Сначала нестабильные сокращения развиваются в уретре, а далее — в детрузоре. Конечно, уродинамика, оставаясь центральным моментом диагностики недержания мочи, все- таки является не единственным обязательным исследованием. Требованием времени считается выполнение электромиографии. Оно может выполняться как в монорежиме, так и в сочетании с уродинамическими исследованиями (рисунок 3).
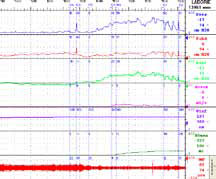
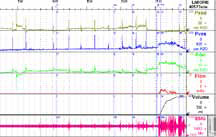
Рисунок 3. Диагностика — I
В НИИ урологии эти исследования выполняются одновременно, благодаря чему возможно оценить скоординированность и силу сокращений мышц тазового дна. К ряду других обязательных диагностических исследований относятся: ультразвуковое исследование; дневник мочеиспускания, который является не только инструментом диагностики, но и важным элементом поведенческой терапии; тест с прокладкой; применение анкетирования и визуальных аналоговых шкал, что является необходимым для объективизации и учета эффектов лечения; проведение оценки тазовогона (рисунок 4). Следует отметить, что необходимым является оценка эректильной функции, осуществляемая при анализе реакции на визуальную стимуляцию.


Рисунок 4. Диагностика — II
Методы неинвазивного лечения недержания мочи и СНМП
В первую очередь это поведенческая терапия, подразумевающая нормализацию питьевого режима, отказ от алкоголя и кофеинсодержащих продуктов, регулярное заполнение дневников мочеиспускания в течение длительного времени. Во-
вторых, это нормализация функции кишечника у пациента. Обязательным элементом консервативного лечения недержания мочи является выполнение упражнений для мышц тазового дна с помощью специальной аппаратуры для биологической обратной связи с электростимуляцией (рисунок 5). Упражнения мо-
гут выполняться как амбулаторно, так и в виде задания, которое пациент получает на дом.
Рисунок 5. Лечебная программа
К лекарственным методам лечения относится применение селективных антагонистов мускариновых рецепторов (холиноблокаторов); трициклических антидепрессантов ввиду их двойного действия: блокирование обратного захвата серотонина оказывает действие на сфинктер мочевого пузыря наряду с холинолитическим влиянием на детрузор.
Применение же альфа1-адреноблокаторов для лечения недержания мочи после радикальной простатэктомии не является в настоящее время оправданным, так как вазодилятирующие свойства этих препаратов весьма сомнительны. И, кроме того, не имеет смысла расслабление гладкой мускулатуры шейки мочевого пузыря, являющейся одной из зон удержания непроизвольного выделения мочи, а излишнее ее расслабление приводит только к усилению данного состояния.
Метод БОС
Метод БОС основан на электростимуляции мышц тазового дна, как для их распознавания, так и для сокращения миофибрилл. Для этого используются достаточно высокие частоты, которые обладают стимулирующим, а не расслабляющим действием. Электростимуляция проводится до достижения порога болевой чувствительности, после чего поочередно тренируются периоды расслабления и сокращения. Дополнительно назначается холинолитическая терапия.
Данный метод лечения имеет определенные уродинамические цели:
- тренировка мышц тазового дна с целью увеличения давления «зоны удержания», т.е. максимальное увеличение внутриуретрального давления в зоне сфинктера;
- применение М-холиноблокаторов для снижения детрузорного давления с целью создания положительной разницы между уретральным и везикальным (за счет
блокады холинорецепторов).
Показания к подобной терапии ограничены при расстройствах чувствительности, когда у пациента нет контроля над тазовым дном. Требуется определенный интеллектуальный уровень пациента (у каждого третьего мужчины нет управляе- мости мышцами тазового дна). Помимо сеансов в клинике назначаем
«домашнее задание», как правило, не менее 500 сокращений в день. Необходим контроль эффективности не ранее, чем через шесть недель.
По данным НИИ урологии 2009 г. из 24 пациентов 83% сочли такое комбинированное лечение эффективным; сокращение эпизо- дов недержания мочи на 50% и более отмечено у 52% пациентов.
Важным моментом является прогнозирование недержания мочи:
- антропометрические данные;
- измерение толщины сфинктера с помощью ЯМРТ;
- изучение функций мышц тазового дна;
- использование метода БОС (рисунки 5, 6).
Рисунок 6. Диагностический потенциал БОС
Выводы
Таким образом, тазовые расстройства после радикальной простатэктомии могут быть объективно оценены исключительно с позиций уродинамики. А биологическая обратная связь с электростимуляцией, в сочетании с поведенческой
терапией, домашними тренировками, и, для некоторых групп медикаментозным лечением, является эффективным методом коррекции нарушений мочеиспускания после радикальной простатэктомии.
Ключевые слова: рак предстательной железы, радикальная простатэктомия, недержание мочи, СНМИ, диагностика.
Keywords: proe cancer, proectomy, urinary incontinence.
Источник