Недержание мочи после лучевой терапии рака предстательной железы
Содержание статьи
Последствия лучевой терапии при раке предстательной железы, процесс реабилитации
Содержание статьи:
Один из способов контроля над онкологическим процессом — лечение с помощью ионизирующего излучения. Побочные последствия лучевой терапии при раке предстательной железы развиваются часто, радиотерапия относится к инвазивным способам лечения.
Реабилитация после облучения рака простаты занимает длительный период и зависит от многих факторов:
• способа лучевого воздействия;
• стадии распространения опухоли;
• развившихся осложнений;
• суммарной очаговой дозы;
• сопутствующей патологии и пр.
На сегодняшний день операции постепенно вытесняются радиотерапией, ведутся работы в этом направлении: доказано, что процент осложнений после воздействия радиации меньше, чем после хирургического вмешательства, а качество жизни лучше.
Лучевая терапия относится к радикальным методам лечения локализованного рака, ее часто комбинируют с назначением гормональных препаратов.
К преимуществам лучевой терапии специалисты относят:
• возможность полного излечения;
• отсутствие необходимости в госпитализации;
• меньший риск рецидивов.
Радиотерапию при раке предстательной железы используют в качестве единственной меры или как компонент комплексного лечения, до операции, вместо или после.
Показания к проведению:
• рак предстательной железы;
• рецидив опухоли простаты после операции.
При выборе учитывают следующие аспекты:
• индекс по шкале Глисона;
• уровень простатспецифического антигена;
• ожидаемую продолжительность жизни;
• стадию онкопроцесса;
• вероятность развития неблагоприятных последствий, перекрывающих эффект от облучения.
Метод радиологического воздействия выбирается коллегиально, на онкоконсилиуме врачей.
Механизм действия
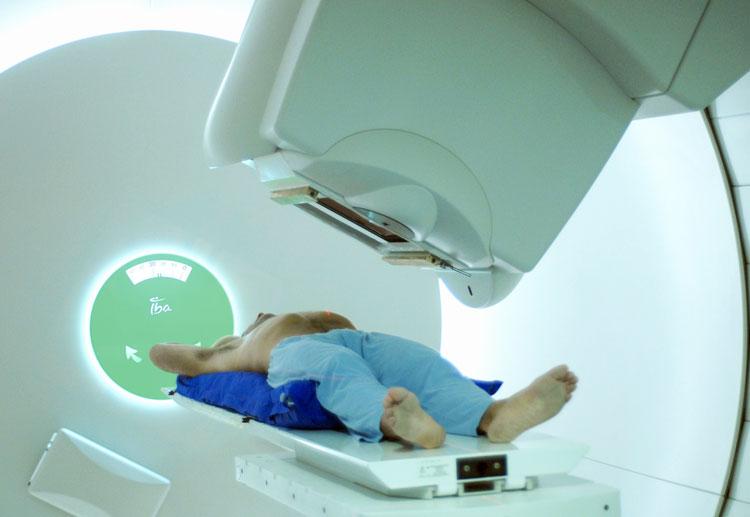
Представление об эффекте от лечения можно получить, если разобраться, что такое облучение при раке предстательной железы. Перед лучевой терапией обязательно выполняют МРТ (магнитно-резонансную томографию) и определяют объем ткани, на который будет приходиться основной лучевой удар.
Механизм воздействия ионизирующего излучения на простату обуславливается образованием свободных радикалов и пероксида водорода. Происходит разрушение нуклеиновых кислот (ДНК) и целостности клеточных мембран. Действие оказывается не только на атипичные клетки, но и здоровые. Это основная причина неприятных последствий облучения простаты.
Длительность сеанса облучения при раке простаты — 10 минут, с модулированием интенсивности — 20 минут. Курс — от 5 до 8 недель, 5 процедур, 2 дня перерыв.
Облучение выполняют волновым и корпускулярным способом. Доза облучения подбирается индивидуально, чтобы минимизировать отрицательные эффекты на близлежащие ткани.
Варианты лучевой терапии при раке простаты
Дистанционное облучение — часто используемый способ для лечения онкологических заболеваний. Выделяют фотонную, корпускулярную и внутритканевую радиотерапию. Воздействие осуществляется с помощью аппарата, концентрированный поток радиоизлучения направлен на область, максимально близкую к простате.
Противопоказания:
• острое воспаление в кишечнике;
• уремия;
• эпизод облучения органов малого таза в анамнезе;
• выраженное ожирение;
• функционирующий уретральный катетер.
При микроцисте (уменьшение объема мочевого пузыря), диарее, язвенном колите в стадии ремиссии и инфравезикальной обструкции вопрос о проведении решается в индивидуальном порядке.
К положительным аспектам относят:
• относительную малотравматичность;
• быструю реабилитацию;
• отсутствие необходимости в длительной госпитализации;
• меньший риск осложнений.
Недостатки:
• длительность (до 2 месяцев);
• невозможность точно установить стадию онкопроцесса;
• возможные осложнения;
• отсутствие эффекта у некоторых пациентов.
3D-конформная радиотерапия
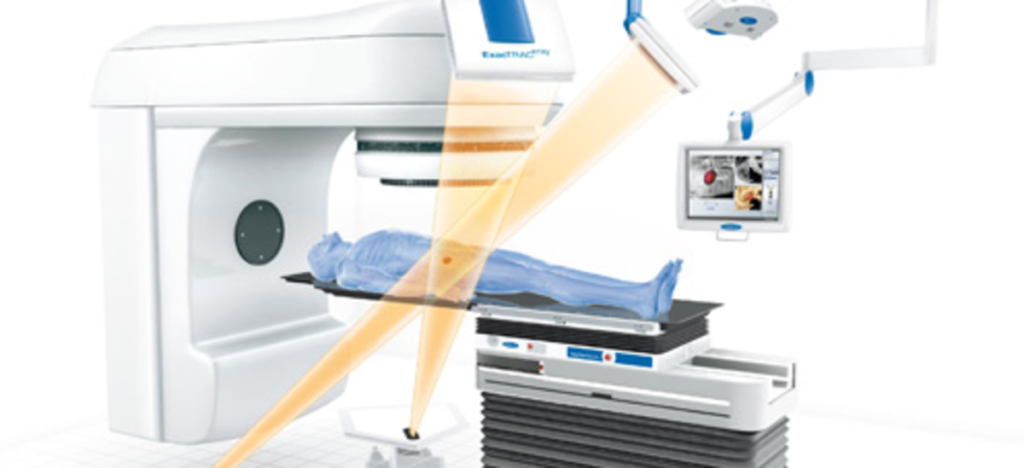
В качестве наружного метода радиологи могут использовать конформную лучевую терапию, с 3-х мерной съемкой простаты, мочевого пузыря и прямой кишки.
Клинический объем излучения соответствует границам и форме простаты.
Лучевая нагрузка при 3D конформном облучении на мочевой пузырь и прямую кишку существенно меньше.
Брахитерапия
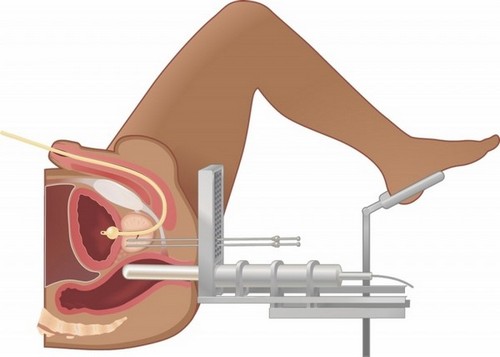
Брахитерапия (контактная терапия, внутренняя лучевая терапия) — одна из новых разработок, негативное воздействие на соседние структуры сведено к минимуму. В предстательную железу внедряют специальные источники радиоизлучения. Для лечения рака простаты применяют низкодозную постоянную и высокодозную временную брахитерапию.
Подходит в качестве альтернативного лечения рака простаты на начальных стадиях, без метастазирования. Кроме этого, уровень ПСА должен не превышать 10 нг/мл, дифференцировка по шкале Глисона менее 7 баллов, а объем простаты – не более 50 см куб.
После прохождения брахитерапии более 80% пациентов живут дольше 10 лет.
К положительным сторонам относят:
• однократность амбулаторной процедуры;
• хорошие результаты;
• меньший риск осложнений;
• возможность сохранения эректильной функции.
У пациентов с местнораспространенным раком простаты перед брахитерапией проводят дистанционное облучение.
Радиотерапия может различаться по форме воздействия:
• с модулированием интенсивности (поток частиц разделяется на несколько разнонаправленных пучков с помощью компьютера);
• протонная терапия с щадящим воздействием (малые дозы) на окружающие ткани, так как облучение атипичных клеток происходит на молекулярном уровне;
• нейтронная терапия — наиболее травматична, ее проводят, если отсутствует эффект от воздействия протонов или гамма-лучей.
В крупных онкологических центрах доступны все виды радиолечения.
Нежелательные последствия лучевой терапии при раке простаты

При облучении страдают не только органы урогенитального тракта, которые граничат с простатой, но и кишечник, кожные покровы.
Пациенты обращаются на прием со следующими жалобами:
• дизурические расстройства: рези, боли при мочеиспускании, ослабление струи мочи, ноктурия; императивные позывы, неудержание/недержание мочи;
• изнурительный зуд в области мочеиспускательного канала, усиленные выделения;
• нарушение эректильной функции;
• запоры или частый жидкий стул при вовлечении в зону облучения части кишечника;
• боли в нижних отделах живота;
• сухость слизистых, жажда;
• обострение геморроя;
• кожные проявления в месте воздействия лучей: покраснение, мацерация, образование язв;
• слабость, астенический синдром;
• тошнота, потеря аппетита;
• депрессия;
• задержка мочеиспускания;
• появление крови в моче, стуле;
• выпадение волос.
У каждого пациента реакции индивидуальны, состояние может улучшиться в течение нескольких дней после окончания курса, но может занять и более длительный период.
Гарантировать, что осложнений после лучевой терапии не будет, не в состоянии ни одна методика.
Самые частые осложнения лучевой терапии:
• язвенный колит;
• простатоцистит;
• кровотечение;
• стриктура уретры;
• недержание мочи;
• эректильная дисфункция;
• уретрит;
• ректит;
• микроцист;
• лучевой фиброз.
Общие рекомендации для пациента, получающего лечение лучами

Иногда негативные последствия от лучевой терапии проходят самостоятельно, но чаще для достижения эффекта необходимы слаженные действия и пациента, и врача.
После облучения организм ослаблен, и ему требуются силы не только на восстановление, но и на борьбу с раковой опухолью. Если следовать простым советам, процессы реабилитации пойдут быстрее.
В первое время стоит отказаться от значительных физических нагрузок, но исключать полностью двигательную активность не стоит: полезны пешие прогулки на свежем воздухе, без прямого воздействия солнечных лучей.
Важно питаться правильно. Согласно рекомендациям по диете при раке предстательной железы, суточную калорийность ограничивают до 2800 кал. Исключение — прохождение химио- или лучевой терапии, средний калораж рациона 3800 кал.
В меню необходимо включить больше овощей и фруктов. Красное мясо (говядина, свинина, баранина) – не лучший выбор, вместо этого полезна рыба, богатая селеном, белком и жирными омега-кислотами.
Вполне допускается диетическое мясо: крольчатина, индюшатина, куриные грудки.
Все вещества, обладающие раздражающим действием, исключают.
Полезны отвары трав с мочегонным эффектом (брусничный лист, хвощ полевой, толокнянка, семена укропа и пр.). Все блюда готовятся с максимально щадящей обработкой.
Отказ от вредных привычек — шаг навстречу к выздоровлению или к ремиссии рака предстательной железы.
Все проблемы необходимо сразу обсуждать с врачом, своевременно сдавать анализы и принимать лекарства. Как правило, для профилактики негативного воздействия на органы мочеиспускания, назначают уросептики, фитопрепараты, усиленный питьевой режим. Данная мера помогает предотвратить воспаление и изменения в анализах мочи: выраженная лейкоцитурия, протеинурия могут потребовать приостановить лучевую терапию.
Для нормализации струи мочи используют альфа-адреноблокаторы.
При лучевом ректите рекомендуют максимально щадящую диету, антигистаминные препараты, при сильном воспалении — антибиотики и гормоны.
Боль и дискомфорт снимают масляные микроклизмы и свечи с Метилурацилом, ванночки с раствором слабо-розовой марганцовки.
Принимать витаминные комплексы можно в разумных количествах, от пищевых добавок с непонятным составом, гарантирующим полное выздоровление, лучше отказаться.
Некоторые последствия лучевой терапии при раке предстательной железы можно уменьшить с помощью народных способов: заживлению лучевого проктита способствуют донник и облепиховое масло, а при постлучевом цистите регулярный прием клюквенного морса способствует уменьшению воспаления.
Автор
Виктория Мишина
Дата публикации
28.04.2018
Источник
Лучевая терапия при раке предстательной железы у мужчин: последствия — Семейная клиника ОПОРА г. Екатеринбург
Как осуществляется лучевая терапия при раке предстательной железы, последствия лечения — такие вопросы находятся в компетенции врача-онколога. Рак предстательной железы, как и все злокачественные опухоли, является довольно серьезным заболеванием. Раковые клетки разрастаются и блокируют работу органа. Болезнь может привести не только к бесплодию, но и к коме, к смерти.
Обычно врачи предлагают удалить пораженную болезнью железу. Многих больных страшит подобное лечение, и они просят докторов назначить лучевую терапию. Но окончательный выбор остается за медиками. До операции или лучевого облучения пациента знакомят со всеми возможными последствиями проведения данных манипуляций.

Как осуществляется лучевая терапия при раке предстательной железы
Лучевая терапия при раке простаты является одним из основных способов лечения болезни. В основе этого метода лежит воздействие ионизирующим излучением частиц и волновым излучением на клетки организма. Облучение при раке предстательной железы назначается на любой из стадий, до или после того как была проведена простатэктомия.
Рак простаты неплохо поддается лечению на 1 и 2 стадиях. На 3 и 4 этапе болезнь лечат оперативным путем, и лишь при невозможности проведения операции проводят лучевую терапию. Иногда лечение проводят сочетая оба метода. Лучевая терапия назначается пациентам после удаления простаты, если высока вероятность рецидива заболевания. В частности, если у больного ПСА равен нулю. Данное лечение не назначается, если опухоль вышла за пределы предстательной железы, при наличии многочисленных метастазов.
С помощью лучевой терапии простату можно лечить внутренне и внешне. После завершения курса клетки опухоли погибают, ее развитие прекращается. Выбор метода воздействия полностью зависит от состояния организма пациента, его индивидуальных особенностей. Дополнительно больному назначается терапия гормонами.
Специалистами рассматривается вопрос о минимизации последствий от воздействия. Врачи пытаются предугадать, какие осложнения могу появиться после процедуры. В результате лучевого воздействия состояние больного может значительно ухудшиться. После всестороннего обследования врачами определяется число сеансов. Если перед облучением проводилось удаление органа, назначают химиотерапию.
Внешняя терапия подразумевает, что излучение попадает на предстательную железу извне. Чтобы не было осложнений после лучевой терапии, необходимо точно рассчитать дозу облучения и направить облучающий поток на простату.
Каковы противопоказания к проведению процедуры

К проведению облучения есть такие противопоказания:
- Наличие истомы в мочевом пузыре.
- Острая форма цистита
- Воспаление прямой кишки.
- Камни в мочевом пузыре.
- Облучение этой же области в недавнем времени.
Перед процедурой необходимо сделать дополнительное обследование, чтобы определить границы расположения простаты. Это осуществляется с помощью рентгена или томографии.
При проведении лечения используют трехмерную конформную лучевую терапию. Ее назначают, если опухоль имеет сложную форму. В этом случае создается компьютерная модель новообразования. С ее помощью учитывается расположение прилегающих органов. Благодаря такому подходу воздействие оказывается именно на опухоль, доза радиации поступает точно в необходимое место.
Особенность данного метода заключается в том, что основной луч разделяется на несколько мелких. Мощность каждого луча определяется компьютером. Подобный подход позволяет минимизировать воздействие на здоровые клетки и ткани. Облучение с модуляцией интенсивности проводится с использованием компьютера, который передвигается вокруг пациента.
Достоинство этого метода заключается в том, что дозу лучевого воздействия можно изменять и не облучать здоровые, не охваченные болезнью клетки. Этот метод — более щадящий по сравнению с другими, его чаще всего используют при лечении рака предстательной железы. Стереотаксическая лучевая терапия проводится специальными устройствами, которые облучают область нахождения опухоли. На проведение облучения уходит несколько дней в отличие от других способов, на которые уходят недели. Во время процедур используется оборудование известных производителей.
В некоторых случаях облучение рентгеновскими лучами заменяют на протонное. В этом случае воздействие на опухоль оказывают протонные пучки. Этот метод на сегодняшний день считается самым современным. Протоны не так опасны для здоровых клеток, как рентгеновские лучи.
Но этот метод лечения еще не получил широкого распространения и назначается лишь при некоторых формах рака предстательной железы. Его используют в том случае, если воздействие традиционными средствами не дало положительного результата.
Второй способ лечения рака простаты — внутреннее лучевое воздействие. Этот метод заключается в использовании радиоактивных гранул размером с рисовое зерно. Они вводятся в простату. Такой способ лечения можно применять только на начальных стадиях болезни, когда опухоль развивается еще очень медленно. У этого способа тоже имеются противопоказания.
Лечение не проводится, если объем простаты превышает 60 см3, а прогнозируемая продолжительность жизни пациента составляет менее 5 лет. При заболеваниях мочевого пузыря также придется отказаться от данного метода.
Каковы последствия лучевой терапии при раке простаты

Облучение при раке простаты для организма не проходит бесследно. Эффективность лечения при одинаковом воздействии у разных пациентов может отличаться.
Последствия лучевой терапии при раке простаты после соответствующего лечения иногда проходят быстро. Но чаще всего подобные состояния требуют серьезного и длительного восстановления. На протяжении первых 14 дней после воздействия обычно никаких изменений нет, они наступают немного позже. Во время проведения облучения больной также ничего не ощущает.
В первую очередь страдает кишечник. Из-за раздражения этого органа начинаются поносы или, наоборот, запоры. Больной жалуется на вздутие. Решением проблемы становится диета. Может наблюдаться выпадение геморроидальных узлов.
Следующим органом, со стороны которого наблюдаются отклонения, является мочевой пузырь. Чаще всего у пациентов, подвергшихся лучевому облучению, в области простаты возникают циститы. У больного появляются жалобы на частое мочеиспускание. Это заболевание может пройти или перейти в хроническую форму. В этом случае последствия являются непоправимыми.
Следующий синдром, возникающий в результате облучения — недержание мочи.
Проблем с эрекцией также сложно избежать. Ухудшение работы этой функции организма происходит очень медленно. В итоге может наступить импотенция. Подобный исход угрожает примерно 50% пациентов.
Сам процесс лечения сопровождается постоянной усталостью, которая проходит после прекращения воздействия.
Еще одно возможное осложнение — сужение мочеиспускательного канала. Но оно встречается редко.
В области воздействия лучей могут наблюдаться аллергические реакции. Не исключен подъем температуры тела.
После проведения лучевой терапии необходимо регулярное посещение врача. Через 3 месяца после воздействия проводится очередной ПСА-тест, который повторяют каждые 4 месяца. В течение первых трех лет после лечения возможны значительные колебания результатов теста. Дополнительно рекомендуется сдавать кровь на общий анализ и биохимию.
Информативное видео
Источник
Недержание мочи и СНМП у больных после лечения рака предстательной железы | Экспериментальная и клиническая урология
Радикальная простатэктомия (РПЭ) – наиболее широко применяемый метод
лечения рака предстательной железы (РПЖ), к сожалению, часто приводящий
к недержанию мочи, которое для многих пациентов становится фактором инвалидизации. Несмотря на то, что инвалидам в нашей стране бесплатно предоставляются средства реабилитации, такие как уропрезервативы, мешки для сбора мочи и так далее, тем не менее, для большой группы пациентов возникшее недержание мочи становится огромной социальной проблемой.
Недержанием мочи считается любая непроизвольная ее потеря.
Статистика недержание мочи после РПЭ
Согласно статистическим данным, только в течение января-февраля 2011 г. в НИИ урологии обратился 21 пациент с недержанием мочи после РПЭ. Таким образом, в среднем число обратившихся пациентов составляет 10 чел./мес.
Причем, обращает на себя внимание факт, что ни методика, ни авторство выполненной радикальной простатэктомии не влияют на частоту возникновения этого осложнения.
В январе 2011 г. журнал Американской медицинской ассоциации опубликовал следующие данные. Во-первых, операции, выполняемые по поводу РПЖ, сопровождаются серьезными побочными эффектами. Во-вторых, примерно 65% мужчин, перенесших РПЭ, имеют недержание мочи.
В настоящее время в Российской Федерации лишь формируется единый онкологический регистр. Поэтому, часто не представляется возможным оценить отдаленные результаты выполненного лечения, так как многие пациенты из регионов РФ не могут по ряду причин приехать на контрольное обследование. В
связи с этим, можно предположить, что процент больных, страдающих недержанием мочи после РПЭ приближается или даже больше 50%.
Поэтому стоит признать факт, что в последнее время недержание мочи после радикальной простатэктомии возрастает. И, что тоже важно, многие пациенты, которым была выполнена данная операция, не хотят оперироваться повторно. То есть, данной группе больных необходимо предложить консервативные методы коррекции развившихся послеоперационных осложнений.
Варианты нарушения уродинамики
Какие же уродинамические варианты нарушения мочеиспускания могут наблюдаться у данной группы больных? Самым частым осложнением является стрессовое недержание мочи. Также диагностируются гиперактивный мочевой пузырь и императивное недержание мочи, зачастую имеющиеся у больного до операции и своевременно не диагностированные. Причем это связано не с дефектами обследования, а с тем, что далеко не всем пациентам перед планируемой РПЭ выполняется уродинамическое исследование.
В НИИ урологии уродинамическое исследование осуществляется пациентам, у которых есть симптомы состоявшейся нейропатии. Часть больных имеют смешанную форму недержания мочи, часть – обструктивное мочеиспускание различного происхождения: функциональная обструкция нейрогенного плана, механическая обструкция в виде формирующейся или уже сформировавшейся стриктуры уретры. Также у ряда больных наблюдаем нейрогенные нарушения
мочеиспускания, а у незначительного числа пациентов – гипотонию
мочевого пузыря (рисунок 1).
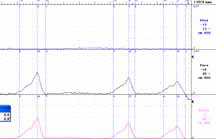
Рисунок 1. Уродинамическиеаспекты: объективизация и контроль
Если после радикальной простатэктомии выявлено недержание мочи и результаты проведенного уродинамического исследования диагностировали нейрогенную дис- функцию, то развившееся послеоперационное состояние у пациента связано не столько с операцией или дефектами техники ее выполнения, а с наличием нейрогенной дисфункции, которую необходимо корригировать именно как нейрогенное нарушение, а не как осложнение радикальной операции.
В данном случае широко применяется определение профильного внутриуретрального давления. Пациентам, перенесшим простатэктомию, очень легко оценить и функциональную длину сфинктерной зоны и потери давления
закрытия. Конечно, специалисты по уродинамике подобные сфинктерные нарушения связывают с самой операцией, так как, несмотря на нервосберегающую методику операции, так или иначе, в ходе ее выполнения пересекаются нервные
пучки, иннервирующие сфинктер мочевого пузыря. Поэтому необходимо, в первую очередь, восстановить давление закрытия сфинктера, чтобы избавить пациента от недержания мочи.
В 2011 г. на конгрессе в Вене «вспомнили» термин нестабильности уретры. Речь идет об уретрогенной императивности (рисунок 2).
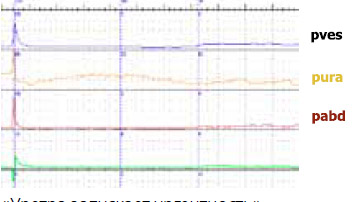
«Уретра запускает ургентность»
Рисунок 2. Уродинамические аспекты
Сначала нестабильные сокращения развиваются в уретре, а далее – в детрузоре. Конечно, уродинамика, оставаясь центральным моментом диагностики недержания мочи, все- таки является не единственным обязательным исследованием. Требованием времени считается выполнение электромиографии. Оно может выполняться как в монорежиме, так и в сочетании с уродинамическими исследованиями (рисунок 3).
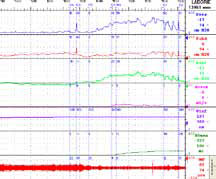
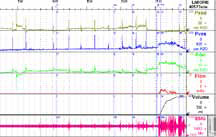
Рисунок 3. Диагностика — I
В НИИ урологии эти исследования выполняются одновременно, благодаря чему возможно оценить скоординированность и силу сокращений мышц тазового дна. К ряду других обязательных диагностических исследований относятся: ультразвуковое исследование; дневник мочеиспускания, который является не только инструментом диагностики, но и важным элементом поведенческой терапии; тест с прокладкой; применение анкетирования и визуальных аналоговых шкал, что является необходимым для объективизации и учета эффектов лечения; проведение оценки тазовогона (рисунок 4). Следует отметить, что необходимым является оценка эректильной функции, осуществляемая при анализе реакции на визуальную стимуляцию.


Рисунок 4. Диагностика — II
Методы неинвазивного лечения недержания мочи и СНМП
В первую очередь это поведенческая терапия, подразумевающая нормализацию питьевого режима, отказ от алкоголя и кофеинсодержащих продуктов, регулярное заполнение дневников мочеиспускания в течение длительного времени. Во-
вторых, это нормализация функции кишечника у пациента. Обязательным элементом консервативного лечения недержания мочи является выполнение упражнений для мышц тазового дна с помощью специальной аппаратуры для биологической обратной связи с электростимуляцией (рисунок 5). Упражнения мо-
гут выполняться как амбулаторно, так и в виде задания, которое пациент получает на дом.
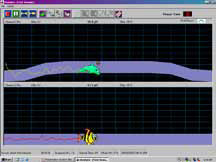
Рисунок 5. Лечебная программа
К лекарственным методам лечения относится применение селективных антагонистов мускариновых рецепторов (холиноблокаторов); трициклических антидепрессантов ввиду их двойного действия: блокирование обратного захвата серотонина оказывает действие на сфинктер мочевого пузыря наряду с холинолитическим влиянием на детрузор.
Применение же альфа1-адреноблокаторов для лечения недержания мочи после радикальной простатэктомии не является в настоящее время оправданным, так как вазодилятирующие свойства этих препаратов весьма сомнительны. И, кроме того, не имеет смысла расслабление гладкой мускулатуры шейки мочевого пузыря, являющейся одной из зон удержания непроизвольного выделения мочи, а излишнее ее расслабление приводит только к усилению данного состояния.
Метод БОС
Метод БОС основан на электростимуляции мышц тазового дна, как для их распознавания, так и для сокращения миофибрилл. Для этого используются достаточно высокие частоты, которые обладают стимулирующим, а не расслабляющим действием. Электростимуляция проводится до достижения порога болевой чувствительности, после чего поочередно тренируются периоды расслабления и сокращения. Дополнительно назначается холинолитическая терапия.
Данный метод лечения имеет определенные уродинамические цели:
- тренировка мышц тазового дна с целью увеличения давления «зоны удержания», т.е. максимальное увеличение внутриуретрального давления в зоне сфинктера;
- применение М-холиноблокаторов для снижения детрузорного давления с целью создания положительной разницы между уретральным и везикальным (за счет
блокады холинорецепторов).
Показания к подобной терапии ограничены при расстройствах чувствительности, когда у пациента нет контроля над тазовым дном. Требуется определенный интеллектуальный уровень пациента (у каждого третьего мужчины нет управляе- мости мышцами тазового дна). Помимо сеансов в клинике назначаем
«домашнее задание», как правило, не менее 500 сокращений в день. Необходим контроль эффективности не ранее, чем через шесть недель.
По данным НИИ урологии 2009 г. из 24 пациентов 83% сочли такое комбинированное лечение эффективным; сокращение эпизо- дов недержания мочи на 50% и более отмечено у 52% пациентов.
Важным моментом является прогнозирование недержания мочи:
- антропометрические данные;
- измерение толщины сфинктера с помощью ЯМРТ;
- изучение функций мышц тазового дна;
- использование метода БОС (рисунки 5, 6).
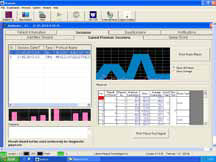
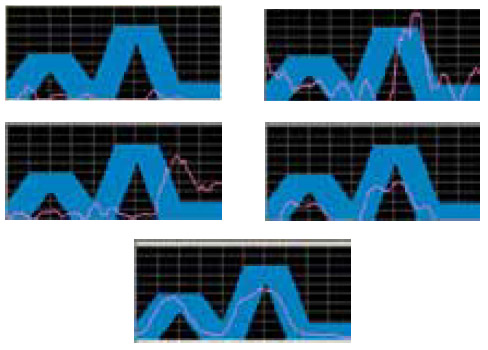
Рисунок 6. Диагностический потенциал БОС
Выводы
Таким образом, тазовые расстройства после радикальной простатэктомии могут быть объективно оценены исключительно с позиций уродинамики. А биологическая обратная связь с электростимуляцией, в сочетании с поведенческой
терапией, домашними тренировками, и, для некоторых групп медикаментозным лечением, является эффективным методом коррекции нарушений мочеиспускания после радикальной простатэктомии.
Ключевые слова: рак предстательной железы, радикальная простатэктомия, недержание мочи, СНМИ, диагностика.
Keywords: prostate cancer, prostatectomy, urinary incontinence.
Источник