Мрт позвоночника недержание мочи
Содержание статьи
Нейрогенные расстройства мочеиспускания при травме позвоночника и спинного мозга: взгляд невролога и уролога
Статья посвящена проблеме нейрогенных расстройств мочеиспускания при травме позвоночника и спинного мозга
Путь пациента с осложненной травмой позвоночника, т. е. сопровождающейся повреждением спинного мозга, начинается с нейрохирургического оперативного вмешательства и продолжается многоэтапной реабилитацией, направленной на коррекцию сопутствующих осложнений и восстановление утраченных функций организма [1]. Для таких больных есть специфический термин — «спинальные».
Одним из тяжелейших последствий травмы спинного мозга является расстройство произвольного мочеиспускания, обусловленное нарушением проводимости спинномозговых путей. По данным М.Р. Касаткина, подобное осложнение встречается в 92,1% случаев закрытых повреждений спинного мозга [2]. Патогенез изменений функции нижних мочевых путей при травме спинного мозга, проявляющийся в утрате рефлекторной деятельности, сложен и многообразен [3].
Механизм нормального мочеиспускания и характер его расстройства у спинальных пациентов напрямую связаны с особенностями физиологии этой области. Периферическую иннервацию нижних мочевых путей осуществляют тазовый нерв, представляющий парасимпатическую нервную систему, гипогастральный нерв, реализующий симпатическую регуляцию, и пудендальный соматический нерв. Афферентную информацию несут волокна всех трех нервов — вегетативных от детрузора (гладкой мышцы мочевого пузыря) и уретры и полового нерва от тканей промежности. Первичным анализатором для парасимпатического тазового нерва являются нейроны сакрального центра мочеиспускания, расположенного на уровне S2‒S4 сегментов спинного мозга. Здесь же, в анатомическом соседстве, находится ядро Онуфа, представляющее собой скопление нервных клеток, аксоны которых образуют пудендальный нерв [4]. Симпатическая афферентная иннервация, опосредованная гипогастральным нервом, являющимся частью подчревного и поясничного сплетения, осуществляется через пограничный симпатический ствол и вставочные интернейроны боковых рогов спинного мозга на уровне его Th20‒L2 сегментов. Эти же нервы несут и эфферентные сигналы к иннервируемым органам. Регулирующие структуры спинного мозга связаны с вышерасположенными центрами иннервации проекционно, а также с помощью нейрогуморальных и рефлекторных механизмов [5]. Однако следует отметить, что концепции регуляции функции нижних мочевых путей в норме и патологии являются в большей степени эмпирическими, и единого понимания этого вопроса на сегодняшний день нет.
Клиническая картина
Врачу-неврологу, курирующему пациента с осложненной травмой позвоночника, необходимо оценить уровень и степень повреждения спинного мозга и учесть посттравматические сроки. Клиническая картина в острый и ранний периоды после получения травмы обусловлена спинальным шоком, что проявляется арефлексией и задержкой мочи. По мере восстановления можно наблюдать активизацию рефлекторной деятельности и формирование «в сухом остатке» нейрогенного расстройства мочеиспускания. При повреждении спинного мозга на уровне сакрального центра мочеиспускания и периферических нервных волокон развивается атония или гипотония детрузора, при этом за счет интактности симпатических структур иннервации внутренний уретральный сфинктер сохраняет сократительную способность. Таким образом, нарушается взаимосвязь симпатических и парасимпатических влияний [6]. Клинически наблюдается нейрогенная задержка мочеиспускания с элементами парадоксальной ишурии (выделения мочи по каплям на фоне переполненного мочевого пузыря). При локализации травмы выше сакрального центра и ядра Онуфа повреждаются проводниковые нервные волокна, осуществляющие взаимосвязь регулирующих структур, однако сами центры иннервации могут быть интактны. В этом случае и детрузор, и внутренний сфинктер уретры способны к циклическому сокращению и расслаблению, но рассогласованность в работе приводит не к нормальному акту мочеиспускания, а к детрузорно-сфинктерной диссинергии. Поражение на уровне нижнегрудного и верхнепоясничного отделов позвоночника, вовлекающее симпатические регулирующие структуры, вызывает нарушение сократительной способности внутреннего сфинктера уретры и недержание мочи. Травма спинного мозга на уровне шейного и верхнегрудного отделов позвоночника ведет к прерыванию взаимосвязи спинальных и стволовых, а также кортикальных структур регуляции. В ситуации, когда центры иннервации спинного мозга и нервные проводники между ними сохраняют свою анатомическую целостность, клинически может сформироваться автономный процесс мочеиспускания, а также гиперактивность мочевого пузыря. В этом случае накопление и выделение мочи происходят рефлекторно, в т. ч. с участием аксон-рефлексов, без контроля центров, отвечающих за произвольную составляющую физиологического процесса [7].
Описанные клинические нарушения достаточно вариабельны и зависят от характера и тяжести повреждения, а также сроков, прошедших с момента травмы, поэтому можно наблюдать переход одной формы нейрогенного расстройства мочеиспускания в другую.
Невролог, понимая обусловленность клинической картины уровнем поражения спинного мозга, определяет тактику ведения спинального пациента и дальнейший прогноз. Осуществление адекватной коррекции урологических осложнений лежит, несомненно, в междисциплинарной плоскости. В связи с этим нейроурологическая практика, а вернее, четкое и скоординированное взаимодействие невролога и уролога способно обеспечить квалифицированную и своевременную помощь. И если врач-невролог сосредоточен на повреждении спинного мозга и нарушении иннервации, то уролог контролирует непосредственное функциональное состояние нижних мочевых путей и коррекцию сопутствующих воспалительных и нефротических осложнений. Отсюда вытекает необходимость тесной взаимосвязи специалистов для полноценной коррекции нейрогенных расстройств мочеиспускания.
В представлении уролога, оказывающего специализированную помощь пациентам с неврологическими расстройствами, процесс мочеиспускания выглядит несколько сложнее, чем простой циклический акт, состоящий из чередования фаз накопления и выведения мочи, обеспеченный двумя основными функциями мочевого пузыря: резервуарной и эвакуаторной. Функционально этот процесс определяется синергией детрузора с гладкомышечным сфинктером уретры и мышцами тазового дна, включающими наружный уретральный сфинктер.
Физиологически мочевой пузырь, природой созданный резервуар для сбора мочи, обладает способностью к полному опорожнению в подходящее время и в удобном для совершения акта мочеиспускания месте согласно социально-поведенческим нормам. Эта крайне важная способность реализуется в результате сложной регуляции с участием центральной и периферической нервных систем. Фундаментально акт мочеиспускания — это спинальный рефлекс, обеспечиваемый работой центров головного мозга, реализация и подавление этого рефлекса находятся под волевым контролем. Возможность произвольного управления делает функцию нижних мочевых путей уникальной по сравнению, например, с сердечно-сосудистой системой, и в то же время более уязвимой при неврологических заболеваниях [8]. Таким образом, основными функциями нижних мочевых путей являются накопление мочи в мочевом пузыре, длящееся относительно продолжительное время, и мочеиспускание, занимающее в норме несколько секунд. Реципрокные отношения — расслабление/напряжение детрузора, закрытие уретрального сфинктера и сокращение/расслабление детрузора, открытие уретрального сфинктера — обеспечивают скоординированность процессов накопления и удаления мочи и находятся под нейромедиаторным контролем [9].
Нейрогенная дисфункция нижних мочевых путей является следствием патологии центральной нервной системы или периферических нервных окончаний ‒ отделов нервной системы, выполняющих контроль над актом мочеиспускания. В этом состоит главное отличие рассматриваемого нарушения от нарушений нижних мочевых путей ненейрогенной этиологии, развивающихся вследствие поражения непосредственно мочеполовой системы.
В урологическом сообществе длительное время основной опорой для определения формы нейрогенного расстройства мочеиспускания являлась классификация, предложенная профессором Г. Мадерсбахером в 1980 г. и рекомендуемая Европейской ассоциацией урологов (рис. 1) [10]. В ней автор выделяет 8 основных форм нейрогенных расстройств мочеиспускания в зависимости от состояния детрузора и внутреннего сфинктера уретры. Подразумевается, что указанные структуры могут быть в гипертонусе, гипотонусе и в нормальном состоянии. Однако сложность в постановке диагноза и категоричность в выборе одной из 8 форм нарушений мочеиспускания сегодня заставляют говорить о пересмотре форм расстройств мочеиспускания. С клинической точки зрения все возможные виды нарушений мочеиспускания рассмотреть в рамках одной из существующих классификаций невозможно. В определении поражения у пациента наиболее часто специалисты основываются на преобладающем нарушении эвакуаторной или резервуарной функции мочевого пузыря, различных видах детрузорно-сфинктерной диссинергии и уродинамических показателях максимального детрузорного давления в точке утечки. При этом важность знания о максимальном детрузорном давлении и максимальном давлении в точке утечки делает необходимым проведение специализированного уродинамического исследования практически каждому пациенту с нарушениями мочеиспускания на фоне неврологического заболевания.
Лечение
Основными задачами урологической помощи на всех этапах нейрореабилитации являются:
1) сохранение и обеспечение функции верхних мочевыводящих путей;
2) независимость регуляции функции нижних мочевыводящих путей;
3) улучшение качества жизни.
С практической точки зрения важны борьба с вторичными осложнениями нейрогенной дисфункции мочеиспускания, а также их профилактика. К таким осложнениям относятся манифестация инфекции мочевыводящих путей (исключая бессимптомную бактериурию), уролитиаз, микроцистис, гидронефротическая трансформация и почечная недостаточность, стриктура уретры и т. д. [11].
Наименьшего риска осложнений со стороны верхних мочевыводящих путей следует ожидать при сохранении резервуарной функции мочевого пузыря с низким внутрипузырным давлением, например при гипотонии детрузора, его достаточной функциональной емкости и нормальном состоянии поперечно-полосатого сфинктера уретры или его гипотонии. В этом случае к хорошим результатам коррекции, в т. ч. улучшению качества жизни спинального пациента, приводит адекватное дренирование нижних мочевых путей, при этом следует руководствоваться международными стандартами и отечественными клиническими рекомендациями. При нарушении функции опорожнения мочевого пузыря вследствие повреждения позвоночника и спинного мозга методом выбора является асептическая периодическая катетеризация. Она подразумевает использование одноразового стерильного лубрицированного катетера. Процедура выполняется самостоятельно или с посторонней помощью каждые 4‒6 ч [12].
Иные методы дренирования мочевого пузыря, такие как приемы Креде или Вальсальвы, длительное использование постоянного мочевого катетера, должны быть строго обоснованы, т. к. несут значительные риски развития вторичных нейрогенных осложнений работы мочевого пузыря, достигающих 34% [13].
Периодическая катетеризация 4‒6 раз в сутки при условии отсутствия выраженных нарушений со стороны верхних мочевыводящих путей, шокового состояния, гнойно-инфекционных процессов в уретре и мочевом пузыре может быть назначена любым специалистом, курирующим пациента. Вопрос о том, когда переводить пациента на периодическую катетеризацию для постоянного уретрального дренажа, находится в стадии обсуждения сообщества специалистов по нейроурологии [14]. Формальных ограничений и четких рекомендаций по срокам нет, однако считается, что при отсутствии противопоказаний и достаточной укомплектованности отделения средним и младшим медицинским персоналом следует избавлять пациента от постоянных дренажей как можно раньше.
Гиперактивный мочевой пузырь, встречающийся на фоне детрузорно-сфинктерной диссинергии и без нее, является другой формой нейрогенного расстройства мочеиспускания вследствие травмы позвоночника и спинного мозга. Если такой тип нарушения клинически проявляется недержанием мочи, то он не несет значительного риска осложнений со стороны верхних мочевыводящих путей. К проблемам нейрогенного гиперактивного мочевого пузыря следует отнести снижение качества жизни.
Детрузорно-сфинктерная диссинергия характеризуется тем, что в момент напряжения мочевого пузыря для его опорожнения происходят различные по силе и продолжительности сокращения внутреннего и наружного сфинктеров уретры, обеспечивающих функцию удержания. В норме сокращения детрузора синхронны с расслаблением этих сфинктеров, что способствует свободному выведению мочи по уретре. Нарушение функции опорожнения в сочетании с высоким внутрипузырным давлением ‒ наиболее опасная форма нейрогенной дисфункции мочеиспускания из-за развития пузырно-мочеточникового рефлюкса, а также возможности структурных повреждений самого мочевого пузыря. В этом случае перед урологом стоят две основные задачи: 1) подавление высокого внутрипузырного давления, 2) обеспечение оттока мочи по уретре.
Для подавления детрузорной гиперактивности в качестве первой линии терапии применяются антихолинергические средства, в дополнение к которым можно назначать препараты из группы бета-3-адреномиметиков [15]. Вторая линия лечения включает инъекционное введение в стенку мочевого пузыря 200 ЕД ботулинического нейропептида. Надо понимать, что терапия направлена на создание низкого внутрипузырного давления в мочевом пузыре, необходимого для нормальной работы верхних мочевых путей. Одним из результатов купирования гиперактивности, особенно при сохранении нормального или повышенного тонуса поперечно-полосатого сфинктера уретры, будет увеличение количества остаточной мочи или отсутствие мочевыделения. Поэтому крайне важно объяснить пациенту необходимость проведения указанной терапии с назначением периодической катетеризации мочевого пузыря.
При своевременной коррекции нарушений мочеиспускания у спинальных пациентов, применении рекомендованного метода отведения мочи, компенсации избыточного внутрипузырного давления вследствие гиперактивности детрузора или детрузорно-сфинктерной диссинергии удается избежать многих вторичных осложнений.
В комплексной программе реабилитационного лечения пациентов с травмой позвоночника и спинного мозга используются методики немедикаментозной коррекции, показавшие различный терапевтический потенциал в ходе исследований. В частности, применение электростимуляции мочевого пузыря с помощью имплантируемых электродов в работе А.В. Лившица и соавт. показало, что создать управляемый акт мочеиспускания невозможно, т. к. возбуждение детрузора распространяется на внутренний сфинктер уретры, моделируя детрузорно-сфинктерную диссинергию [16]. Несмотря на то что исследователи представили некоторые положительные результаты, методика не нашла клинического применения в связи с высокой инвазивностью и риском вторичных осложнений.
Применение электростимуляции переменным пульсирующим током по лонно-сакральной методике и электрофореза с прозерином на передней брюшной стенке в проекции мочевого пузыря в настоящий момент представляется несостоятельным вследствие особенностей физиологии нижних мочевых путей и неучастия мышц живота в акте мочеиспускания.
Перспективно использование современных методик: сакральной инвазивной электронейростимуляции с помощью имплантируемых электродов и ритмической периферической магнитной стимуляции в области сакрального центра мочеиспускания и крестцовых корешков [17, 18]. В настоящее время механизм действия магнитной стимуляции на физиологию нижних мочевых путей остается неясным. Многоступенчатость и сложность нервной регуляции процесса удержания мочи и акта мочеиспускания предполагают возможность вовлечения различных структур в ответ на внешнее воздействие. Клинические и уродинамические эффекты магнитной стимуляции, вероятно, связаны с восстановлением интеграции регуляторных рефлексов, при этом наблюдается эффект нейромодуляции, когда происходит изменение активности (торможение или возбуждение) структур центральной, периферической и вегетативной нервных систем [19, 20].
Нейрогенное нарушение мочеиспускания, обусловленное травмой позвоночника и спинного мозга, клинически чрезвычайно гетерогенно вследствие вариабельности уровня и степени тяжести поражения [21, 22]. Этот аспект диктует необходимость индивидуального диагностического подхода, выбора адекватного метода коррекции работы нижних мочевых путей. Реабилитационный путь спинального пациента в настоящее время невозможно представить без тесного сотрудничества невролога и уролога. Совместный современный подход специалистов к проблеме урологических осложнений травмы спинного мозга обеспечивает пациенту верное понимание собственного состояния и адекватную прогностическую оценку, а также возможность социальной адаптации и повышения качества жизни [23, 24].
Источник
МРТ мочевого пузыря, что показывает
Патологические процессы в мочевом пузыре часто имеют схожие клинические проявления: боль внизу живота, рези при выделении урины, частые позывы, эпизоды недержания, обнаружение лейкоцитов, эритроцитов, бактерий, белка в анализах и пр. Многофакторность возникновения нарушений приводит к затруднениям в диагностике.
МРТ мочевого пузыря — неинвазивное исследование, которое показывает, что способствует появлению вышеперечисленных симптомов: воспаление, опухоль, отклонение в анатомическом положении органов малого таза, камень, травма, инородное тело или иная причина. Проведение магнитно-резонансного сканирования при злокачественных новообразованиях позволяет получить важную информацию, являющуюся основой для выбора терапии: на снимках различима стадия заболевания.
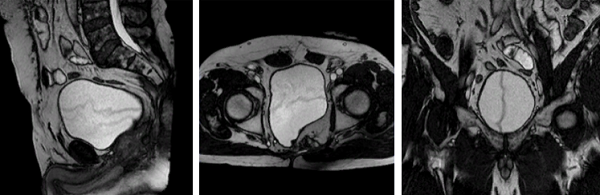
Трехплоскостная визуализация органов малого таза на МРТ
Для улучшения возможностей визуализации используют хелатированный гадолиний, сканирование с контрастом может быть выполнено пациентам с аллергической реакцией на йод и морепродукты, которым недоступна усиленная КТ.
При МРТ мочевого пузыря построение изображений происходит с помощью магнитного резонанса и компьютерной обработки полученных сведений. Ионизирующая лучевая нагрузка отсутствует, изменения в клетках полностью обратимы. Данная особенность делает магнитно-резонансную томографию наиболее подходящей процедурой для динамического наблюдения за патологическим процессом, в том числе, после оперативного лечения или консервативной терапии. МР-исследование может быть выполнено беременным (со второго триместра) и новорожденным, достигшим месячного возраста.
Анатомия мочевого пузыря
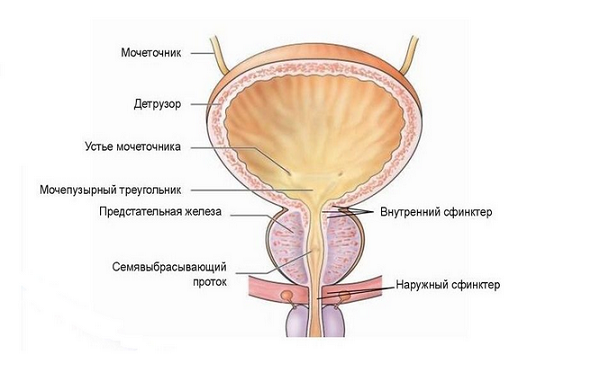
Строение мочевого пузыря
Рассматриваемый орган представляет собой мышечно-мембранозный мешок, расположенный в переднем отделе малого таза, преимущественно экстраперитонеально — покрыт брюшиной с одной стороны. От лобкового симфиза мочевой пузырь отделен рыхлой клетчаткой. В наполненном состоянии орган расправляется и занимает мезоперитонеальное положение (покрыт брюшиной с трех сторон), поднимаясь выше лобка. При острой задержке мочеиспускания может достигать пупка.
От прямой кишки у мужчин пузырь отделен везикулами и конечными отделами семявыносящих протоков, у женщин — влагалищем и маткой. В органе различают переднюю, заднюю и боковые стенки, верхушку и дно. В треугольнике Льето (образован впадающими устьями уретеров и внутренним отверстием мочеиспускательного канала) наиболее часто диагностируют опухолевые новообразования. Мышцы органа образуют детрузор и сфинктер, отвечающие за изгнание и запирание жидкости.
Размер мочевого пузыря зависит от количества содержащейся внутри урины, емкость в среднем составляет 300-350 мл. При патологических процессах, связанных с обструкцией нижних путей урологического тракта, может достигать 1,5л. На фоне длительного искусственного отведения мочи регистрируют атрофию мышц и уменьшение объема до 30-50 мл.
Гистологически пузырь состоит из уротелия, сосудистой пластинки, мышечного и серозного слоев.
Заболевания мочевого пузыря
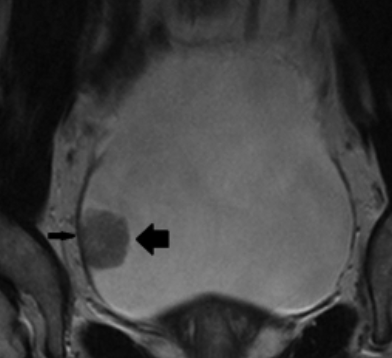
МРТ мочевого пузыря, Т2-взвешенное изображение, аксиальная плоскость. Толстая стрелка указывает на опухоль, тонкая демонстрирует непрерывность детрузорной мышцы, что соответствует стадии опухолевого процесса Т1
Магнитно-резонансную томографию используют преимущественно для диагностики злокачественных новообразований. Более 90% карцином являются переходно-клеточными опухолями, происходящими из уротелия. МРТ мочевого пузыря с контрастным усилением показывает точные размеры и положение опухоли, степень инвазии (прорастания) в окружающие ткани, состояние тазовых, паховых, парааортальных лимфатических узлов, являющихся мишенями при распространении уротелиального рака, костных структур. Возможность применения множества МР-последовательностей повышает точность результата.
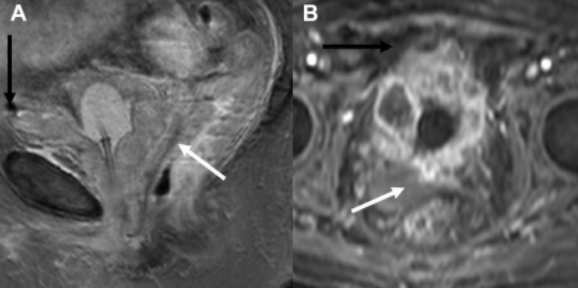
T2-взвешенные (А) сагиттальные и T1-постконтрастные (В) аксиальные изображения, белая стрелка указывает на ректальную инвазию, черная — на вовлечение брюшной стенки, что соответствует стадии рака Т4в
При подозрении на рак мочевого пузыря часто выполняют цистоскопию, к преимуществам которой относят возможность проведения биопсии и определения гистологического типа опухоли. Исследование визуализирует пристеночные изменения в органе, но не дает представления о распространенности патологического процесса в глубокие слои. К эндоскопической диагностике, сопряженной с рядом осложнений (травматизация, присоединение вторичной микрофлоры), есть определенные ограничения.
Ультразвуковая сонография не всегда информативна при образованиях размером менее 1 см. Поэтому нередко пациентов направляют на МРТ.
Магнитно-резонансное сканирование выполняют для определения объема предстоящего хирургического вмешательства. Опухоли прямой кишки, матки, простаты могут распространиться на мочевой пузырь. МРТ помогает в дифференциации внешних и пристеночных процессов.
Метастатические поражения органа диагностируют редко. К первичным опухолям относят меланому, рак молочной железы и желудка. На снимках отсевы напоминают очаговые образования. Метастаз в мочевом пузыре может выглядеть, как диффузное утолщение стенки.
При эндометриозе поражение органа вызвано прямой имплантацией внутреннего слоя матки, что связано с оперативным вмешательством в малом тазу. Картина визуализации патологии неспецифична, МРТ показывает вдавление вдоль задней стенки мочевого пузыря с тупыми углами (картина напоминает другие пристеночные процессы).
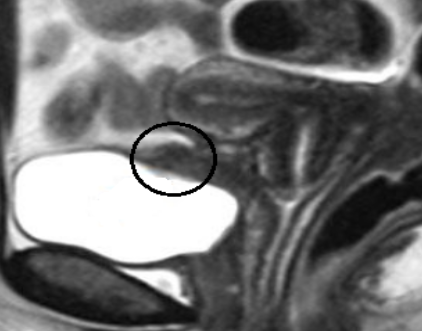
Очаг эндометриоза чаще возникает на задней поверхности мочевого пузыря (область обведена) и не отделим от прилежащей матки
Участки кровоизлияния и фиброза, типичные для процесса, усиленно накапливают контраст.
При приобретенном (ложном) псевдодивертикуле мочевого пузыря формируется выпячивание через мышечную стенку в виде кармана. Встречается множественное поражение органа, характерное для длительной обструкции нижних отделов урогенитального тракта на фоне доброкачественной гиперплазии/рака простаты, нейрогенной дисфункции, сужения уретры.
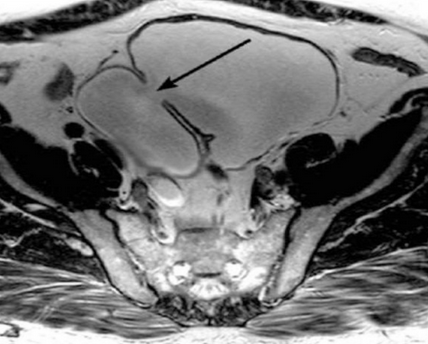
Стрелка на МР-фото показывает шейку выпячивания
При врожденном дивертикуле гистологическое строение такое же, как и у стенки мочевого пузыря. Размер грыжевого мешка зависит от объема урины, внутри могут присутствовать камни, воспалительные элементы. Дивертикул на МР-сканах дает пониженный сигнал Т1 ВИ и гиперинтенсивный на Т2 ВИ. Есть риск возникновения в грыжевом мешке уротелиальной карциномы.
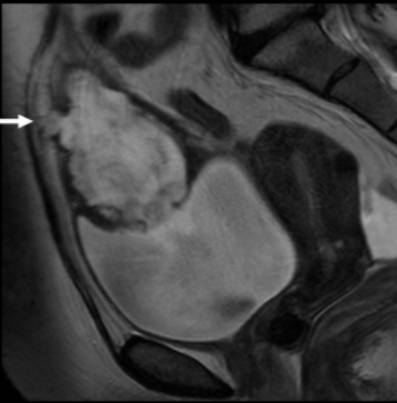
Рак мочевого протока на МРТ с инвазией на переднюю брюшную стенку (стрелка), Т2 ВИ, сагиттальная плоскость
Урахус — эмбриональный придаток, в норме закрывается к рождению или в первые годы жизни. При формировании ограниченной полости с накоплением жидкости говорят о кисте, если есть дренирование наружу — о пузырно-пупочном свище. Магнитно-резонансная томография позволяет уточнить тип порока эмбрионального развития мочевого протока. Исследование проводят при подозрении на рак урахуса.
Что еще покажет МРТ мочевого пузыря:
воспалительные процессы;
инородные тела;
ятрогенные повреждения,
цистолитиаз (камни);
мочеполовой туберкулез и другие инфекционные процессы;
язвенные поражения при интерстициальном цистите;
аномалии расположения устьев мочеточников, уретероцеле;
склероз шейки;
микроцист (уменьшение объема);
неправильное анатомическое положение (опущение органов таза, пролапс), как причину недержания мочи;
сужение уретры и наличие новообразований.
Подготовка к МРТ мочевого пузыря
Для прохождения диагностической процедуры выберете одежду свободного кроя без металлических компонентов
Исследование чаще проводят в плановом порядке. Подготовка к МРТ способствует получению более качественных изображений.
Мочевой пузырь прилегает к кишечнику, поэтому усиленная перистальтика последнего на фоне гнилостно-бродильных процессов будет препятствовать визуализации и приведет к появлению артефактов на пленках. За 2-3 дня до диагностической процедуры необходимо соблюдать особый режим питания. Диета подразумевает ограничение потребления углеводов и отказ от продуктов, содержащих большое количество клетчатки:
кондитерских изделий, шоколада, какао;
черного хлеба, сдобной выпечки;
сырых овощей (картофеля, томатов, капусты, бобовых) и фруктов (абрикосов, бананов, яблок, ананасов, цитрусовых);
семян и орехов;
грибов;
жирного мяса, рыбы;
масла, сметаны;
маринадов, специй копченостей, полуфабрикатов и пр.
Исключают напитки, усиливающие перистальтику:
молоко, простоквашу, сливки;
свежевыжатые соки;
квас, кисель;
лимонад, газированную воду;
алкоголь;
крепкий чай и кофе.

В день перед исследованием предпочтительнее употреблять изделия из рубленных куриных/индюшачьих грудок, крольчатины, овощи на пару, ненаваристые бульоны, сухое печенье, несладкие компоты
Подготовка к МРТ мочевого пузыря подразумевает использование щадящих термических способов обработки продуктов: жарение во фритюре (с большим количеством кипящего жира), на открытых углях недопустимы. На диагностическую процедуру необходимо явиться после 4-6 часового голода.
При нерегулярном опорожнении кишечника и проблемах с пищеварением врач может назначить спазмолитики, сорбенты, средства от вздутия живота, ферменты, слабительные, очищение с помощью клизмы.
Если запланирована МРТ с контрастированием, допустим легкий перекус за 20-30 минут до начала диагностики: мера направлена на предотвращение вегетативных реакций — тошноты, слюнотечения, головокружения и др. Женщинам в период лактации рекомендовано сделать запас молока на 2-3 кормления.
Мочевой пузырь смотрят в наполненном виде, что обеспечивает расправление складок и лучшую визуализацию изменений. Для этого за 2 часа необходимо воздержаться от походов в туалет и за 40 минут дополнительно выпить 350-500 мл воды без газа.
Не забудьте взять направление, паспорт, результаты предыдущих исследований, касающихся заболевания — УЗИ, цистоскопии, внутривенной урографии и пр.
Показания к МРТ мочевого пузыря

МР-сканирование относят к экспертной диагностике, иногда достаточно УЗИ, оценки симптомов и анализов
Проведение магнитно-резонансной процедуры обосновано, если:
данные УЗИ, компьютерной томографии неоднозначны или подозрительны на злокачественное новообразование;
требуется предоперационная оценка анатомических особенностей мочевого пузыря, определение стадии рака;
показано динамическое наблюдение за патологическим процессом;
у пациента диагностирована аллергия на рентгеноконтрастное вещество на основе йода;
изменения в анализах и симптомы (кровь в моче, боли внизу живота, дизурические расстройства, недержание урины и пр.) невозможно объяснить с помощью других способов обследования);
есть противопоказания к цистоскопии.
Магнитно-резонансная томография органов урогенитального тракта — безопасное исследование, не подразумевающее ионизирующей лучевой нагрузки на организм, поэтому больше подходит для беременных и детей. Показания к МРТ мочевого пузыря определяет врач с учетом клинической ситуации. Если цистит носит рецидивирующий характер, эффект от лечения краткосрочный, можно пройти диагностику для выявления заболеваний, поддерживающих воспаление.

Рак мочевого протока с инфильтрацией окружающей клетчатки, стенки пузыря в области верхушки на магнитно-резонансной томограмме
МРТ мочевого пузыря: как делают мужчине
Диагностическую процедуру выполнят после соответствующей подготовки. Кроме мочевого пузыря на МР-сканах оценивают простату, семенные пузырьки, прямую кишку и мочеиспускательный канал.
Исследование не требует сексуального воздержания. Магнитное поле не оказывает негативного влияния на сперматогенез, потенцию, половое влечение. Перед процедурой пациент должен предупредить врача о брахитерапии в анамнезе (лечение по поводу рака простаты, связанное с имплантированием в орган радиоактивных металлических зерен), аллергии на гадолиний, функционирующих устройствах (кардио-, мио-, нейростимуляторах, инсулиновой помпе, слуховом несъемном протезе и пр.), ортопедических конструкциях, клаустрофобии (при использовании оборудования с закрытым контуром).
МРТ мочевого пузыря: как делают женщине
К малоинформативным результатам МР-сканирования у пациенток может привести:
Внутриматочная спираль. Современные контрацептивы изготавливают преимущественно из меди и серебра, не реагирующих на магнитное поле, но встречаются и другие экземпляры. Чтобы убедиться в безопасности, достаточно знать марку установленной ВМС, информация есть в аннотации изделия.
Неподходящий день цикла. Магнитно-резонансную томографию исключительно для осмотра мочевого пузыря выполняют редко. Неспецифичность симптомов при заболеваниях органов малого таза подразумевает более широкую оценку, которая включает осмотр матки с шейкой, яичников, фалоппиевых труб, нижних отделов кишечника. При подозрении на сопутствующую патологию внутренних гениталий важно выбрать оптимальное время для исследования: МРТ при эндометриозе выполняют во второй половине менструального цикла, во всех остальных ситуациях — с 6 по 11 день от начала.
Гестация. МР-сканирование не рекомендуют делать в первом триместре беременности, но доказательства о вреде магнитного поля на развитие плода в мировой литературе отсутствуют. Прочие противопоказания к диагностике аналогичны вышеперечисленным.
КТ или МРТ мочевого пузыря

В сложных случаях алгоритм ведения пациента определяют коллегиально
Выбор в пользу исследования делает лечащий врач, он же на основании анализа всех имеющихся данных выбирает терапию. КТ используют в ургентных ситуациях, связанных с травмой, когда необходимо быстрое получение результатов. Компьютерную томографию назначают при цистолитиазе (показывает плотность камней), для оценки кисты, устьев мочеточников. В онкоурологии предпочтение отдают магнитно-резонансному сканированию. Часто диагноз устанавливают после комбинированного обследования, включающего радиосцинтиграфию костей скелета, позитронно-эмиссионную томографию, морфологическую экспертизу и пр.
В медицинском центре «Магнит» в Санкт-Петербурге МРТ малого таза проводят на высокопольном сканере экспертного класса Siemens (Германия). Записаться в клинику можно по телефону +7 (812) 407-32-31. В ночное время стоимость процедуры дешевле. Мы обслуживаем не только частных клиентов, но и работаем по системе ОМС/ДМС, с оплатой через страховую компанию. Не откладывайте диагностику и приходите — будем рады помочь!
Источник