Может стать причиной осложнения
Содержание статьи
ОСЛОЖНЕНИЕ
ОСЛОЖНЕНИЕ — вторичный по отношению к имеющейся болезни патологический процесс, возникающий в связи с особенностями патогенеза первичного (основного) заболевания у данного больного или как непредвиденное следствие проводившихся диагностических и лечебных мероприятий. Возникновению О. способствует нарушение больными предписанных диеты, режима двигательной активности, правил приема назначенных лекарств.
Клин, значение О. определяется тем, что нередко они развиваются остро и сами по себе могут представлять угрозу жизни больного. В этих случаях возникновение О. требует проведения неотложных леч. мероприятий, к-рые иногда затрудняют лечение основного заболевания.
По отношению к срокам течения основного заболевания различают ранние О., т. е. возникающие на ранних этапах болезни, обычно в остром ее периоде, и поздние О. Напр., к ранним О. после операции по поводу острого аппендицита относятся инфильтрат в области операционной раны, осумкованных гнойник в брюшной полости, кровотечение из брыжейки, каловый свищ; к поздним — спаечный процесс в брюшной полости.
Как О. можно рассматривать в ряде случаев и присоединение к основному заболеванию другой болезни, возникновение к-рой находится в патогенетической зависимости от основного патол, процесса (напр., развитие септического эндокардита при открытом боталловом протоке).
К наиболее частым О., встречающимся при различных заболеваниях, относятся острая сердечно-сосудистая и дыхательная недостаточность, функц, недостаточность почек и печени, кровотечения, тромбоэмболические и инфекционные О., нарушения водно-электролитного и кислотно-щелочного равновесия. Присоединение одного или нескольких из этих грозных расстройств, как правило, резко отягощает течение основного заболевания; иногда О. выступает на первый план, приобретая роль ведущего патол, процесса и определяя непосредственный исход болезни (пневмонии и тромбоэмболии в послеоперационном периоде, особенно у лиц пожилого возраста и ослабленных больных).
Причины и механизмы возникновения О. многообразны и при разных заболеваниях неодинаковы. Нередко особенности развития основного заболевания, ведущие к возникновению О., обусловлены индивидуальными отклонениями в организме больного, наличием у него функциональных или морфол, нарушений — врожденных или приобретенных (связанных, напр., с пожилым возрастом, перенесенными заболеваниями). Часто в основе О. лежат гемодинамические нарушения с резким снижением кровоснабжения органов, их ишемией и гипоксией (нарушение мозгового и коронарного кровообращения, острая почечная недостаточность, острая язва желудка и кишечника); нарушения водно-электролитного обмена (заболевания с выраженной желудочной и кишечной диспепсией, приводящей к резкому дефициту калия, натрия и воды); рассеянное внутрисосудистое свертывание крови (при шоке, массивном кровотечении, гемолитическом и тромбоцитолити-ческом синдромах); нервно-рефлекторные нарушения (коронарный спазм при желчнокаменной болезни, трофические расстройства при тяжелых отравлениях окисью углерода); изменение неспецифической резистентности организма (синдром дефицита антител при ожогах, опухолях, тяжелом нефротическом синдроме и др.). Особое место среди О. занимают лекарственная аллергия (см.), а также аллергические О., возникающие при эндогенной сенсибилизации у больных хрон, колитом, хрон, гастритом с недостаточностью секреторной функции, хрон, гепатитом и холециститом. Из О., связанных с применяемым лечением, наиболее частыми являются О., обусловленные побочным действием лекарственных средств (см.), и О., связанные с хирургической операцией. Последние в зависимости от сроков их появления делят на сопутствующие операции (возникают на операционном столе), О. послеоперационного периода и отдаленные.
О. могут наблюдаться как следствие манипуляций, производимых с диагностическими и леч. целями: кровотечения и нагноения после пункционной биопсии органов и тканей, нарушения функции тазовых органов после пневмомиелографии и др.
Диагноз основывается на правильной интерпретации рассматриваемого патол, процесса и его связи с основным заболеванием.
От О. необходимо отличать закономерные проявления болезни в виде острых, иногда жизненно опасных расстройств, напр, анурии при остром нефрите и токсических поражениях почек; не относятся к осложнениям интеркуррентные заболевания, не связанные с основной болезнью ни по этиологии, ни по механизму развития, напр, внутри-госпитальное заражение дизентерией, гриппом, ОРЗ. Не рассматриваются как О. и патол, процессы, развивающиеся в связи с врачебными ошибками (нарушением техники оперативного вмешательства, переливанием несовместимой крови и др.).
Поздние О. нельзя смешивать с отдаленными последствиями болезни в виде стойких изменений отдельных органов и тканей или заболеваний, обусловленных перенесенным страданием. Так, у перенесших острую лучевую болезнь возможно развитие острых и хрон, лейкозов, опухолей, катаракты, нек-рых эндокринных заболеваний.
Профилактика осложнений является важнейшим элементом леч. процесса. Ее эффективность определяется уровнем организации работы в леч. учреждении и подготовки медперсонала. Успех профилактики О. определяется своевременностью, адекватностью и полноценностью лечения основного заболевания, дифференцированным подходом к назначению диагностических исследований, рационального двигательного режима, леч. питания, а также тщательным уходом за больным.
Профилактика послеоперационных О. включает проведение леч.-проф, мероприятий в предоперационном периоде (см.), в т. ч. предупреждение внутрибольничной инфекции в хирургических отделениях, психологическую подготовку больных к операции, устранение активных очагов инфекции, повышение неспецифической резистентности организма, назначение сердечных гликозидов больным с изменениями миокарда и др., а в послеоперационном периоде (см.) — леч. гимнастики, массажа, коррекции нарушений в свертывающей системе крови и др.
См. также Болезнь
Г. И. Алексеев.
Источник
ÐÐ°Ð·Ð²Ð°Ð½Ñ Ð²Ñе оÑÐ»Ð¾Ð¶Ð½ÐµÐ½Ð¸Ñ Ð¿Ð¾Ñле коÑонавиÑÑÑа
Раньше врачи любили повторять: не так страшен грипп, как его последствия. Коронавирусная инфекция и сама по себе нередко протекает тяжело, да еще и оставляет за собой внушительный шлейф проблем. Даже люди, перенесшие COVID-19 в легкой или бессимптомной форме, не застрахованы от осложнений, который вирус может нанести по самым разным органам и системам. Мы выделили самые распространенные осложнения коронавирусной инфекции у пациентов, с которыми сталкиваются сегодня врачи.
Легочный фиброз
Медики во всем мире отмечают, что поражения легких, развивающиеся при COVID , сложно назвать термином «пневмония»: речь идет о сосудистых поражениях альвеол, которые грамотнее назвать пневмонитами или альвеолитами, при которых воспаляется и нарушается структура альвеолярных стенок и эндотелия лёгочных капилляров.
В отличие от истинных пневмоний, при таких состояниях легочная ткань уплотняется, в связи с чем ухудшается функция дыхания. Поэтому у пациентов, которые перенесли COVID-19 с поражением легочной системы, существует угроза развития такого серьезного состояния, как легочный фиброз. Ткани легких начинают замещаться грубой соединительной тканью, которая не пропускает кислород и не дышит, и, если запустить это состояние, начнутся проблемы с работой сердца и сосудов. При печальном раскладе человек не сможет обходиться без кислородного баллона.
Академик РАН, известный хирург и реабилиатолог, Константин Викторович Лядов советует всем пациентам, перенесшим коронавирусную инфекцию, в течение года после болезни сделать компьютерную томограмму легких минимум трижды: через три месяца, погода и год. Во время исследования также необходимо провести измерение плотности легочной ткани – и следить за этим показателем в динамике.
«Если по итогам обследования выяснится, что участки уплотнений сохраняются или расширяются, нужно действовать. У таких пациентов нужно подключать не только дыхательную гимнастику, но и физиотерапию, например, процедуры фореза, позволяющие с помощью электричества или ультразвука доставлять лекарственные вещества к легкому. Если уплотнения находятся ближе к центру легких, нужна небулайзерная терапия и специальные ингаляции. Ну и, разумеется, нужна умеренная двигательная активность и комплекс специальных упражнений», — говорит Лядов.
Вирусный миокардит
Вирус SARS-CoV-2, как сегодня известно, поражает не только и не сколько легкие, сколько сердце и сосуды. Ученые установили, что он связывается с так называемым ангиотензинпревращающим ферментом 2 (АПФ2), который обнаруживается в клетках легочной ткани, сердца, эндотелия, почках, мочевого пузыря, эпителия кишечника.
Воспаление сердечной мышцы или вирусный миокардит – давно известное медикам осложнение целого ряда вирусных инфекций – нередко вызывается и вирусом SARS-CoV-2. Проявиться это осложнение может не сразу, а через месяц, два, полгода с момента инфицирования.
Главным симптомом миокардита считается необъяснимая слабость. У многих пациентов слегка поднимается температура тела, падает артериальное давление, начинается тахикардия или сердечная аритмия (сердце то «замирает», то «бежит»). «Симптомы не очень выраженные, на них многие и внимания-то не обращают, не то что «скорую» вызывают. Многие думают: ну, поднялась температура до 37,1; ну, немотивированная слабость; ну, снижение работоспособности. Поэтому если у человека была подтвержденная коронавирусная инфекция, минимум год надо наблюдать за своим здоровьем», — подчеркивает Константин Лядов.
Главный научный сотрудник МНОЦ МГУ имени М.В. Ломоносова, профессор факультета фундаментальной медицины МГУ Вячеслав Мареев рассказывает, что важно следить за уровнем тропонина: «Клиническая картина может быть похожа на инфаркт, но, по сути, вирусный миокардит это острое поражение сердца».
Хроническая сердечная недостаточность
. Известно, что особенно тяжело коронавирусная инфекция протекает на фоне разного рода сердечно-сосудистых заболеваний. И многим из таких пациентов в дальнейшем грозит развитие хронической сердечной недостаточности.
«Сердечную недостаточность очень трудно определить в период коронавирусной инфекции, поскольку нехватка воздуха при дыхании в этом случае происходит по двум причинам: поражаются альвеолы легких и плохо работает сердце. И разделить эти факторы в остром периоде трудно. Но если убрать период коронавирусной инфекции, то это очень просто: если человек поднимается на второй этаж и понимает, что недавно делать это было легко, а сейчас у него появляется одышка, он сразу должен задуматься, почему это произошло. Если нет никакого кровотечения и анемии, а одышка вдруг появляется – это первый признак того, что сердце работает плохо. Поэтому главное — вовремя обратить на это внимание и принять меры», — говорит Вячеслав Мареев.
Поражения почек
На фоне этой инфекции, даже те, у кого раньше не было особых жалоб, в 30% случаев могут приобрести болезнь почек, причем достаточно тяжелую. «В некоторых случаях нам приходится проводить острый гемодиализ и другие экстренные процедуры», — отмечает Вячеслав Мареев.
Константин Лядов советует всем переболевшим пройти простейшую диагностику – сдать общий анализ мочи и сделать ультразвуковое исследование почек, даже если никакого ухудшения состояния они не чувствуют. А уж если они заметят у себя отеки, задержку жидкости, если у человека держится субфебрильная температура, эти симптомы могут указывать и на почечные патологии, и на начинающийся миокардит.
Если держится слабость – это тоже повод обратиться к врачу для более подробного обследования. Поражение почек – коварная вещь, которая долгое время может не давать знать о себе никакими симптомами, а потом вылиться в острое состояние.
Поражения печени
Печень тоже находится под прицелом нового вируса. Как рассказа «МК» профессор кафедры поликлинической терапии Лечебного факультета Московского государственного медико-стоматологического университета им. А.И. Евдокимова Леонид Лазебник, именно в печени, особенно в клетках желчных протоков, холангиоцитах, есть рецепторы, известные сейчас всему миру, — те самые АПФ-2 рецепторы, с которыми могут связываться белки вируса при заражении: «Эти рецепторы присутствуют не только в холангиоцитах, но и в клетках печени, гепатоцитах, и в кишечнике. В Китае сейчас есть данные о том, что примерно 50% больных, госпитализированных с коронавирусом, имели признаки поражения печени. Вызвано ли это поражение вирусом – вопрос, поскольку китайская популяция особая: многие китайцы перенесли или переносят хронический гепатит В. В России ситуация с этим заболеванием обстоит лучше».
У людей с хроническими заболеваниями печени коронавирусная инфекция протекает гораздо тяжелее, чем у здоровых с этой точки зрения пациентов. Нельзя сбрасывать со счетов и тот факт, что все препараты, которые применяются для лечения COVID-19, обладают гепатотоксическим действием, то есть угнетают функцию печени.
Псевдомембранозный колит
Пациенты с этим острым состоянием все чаще поступают сегодня в стационары. Причина – последствия лечения коронавирусной инфекции. При псевдомембранозном колите происходит воспаление слизистой кишечника в результате специфического дисбактериоза.
Заболевание считается одним из серьезнейших осложнений антибиотикотерапии. Иными словами, стенка кишечника на фоне лечения ударными дозами препаратов истощается. Врачи отмечают, что заранее сложно предугадать, как организм отреагирует на такое лечение, и иногда флора кишечника не может справиться с нагрузкой. Поэтому надо быть внимательными к мельчайшим изменениям в своем состоянии и сразу обращаться к врачу.
Аносмия
Пропажу запахов при отсутствии насморка и даже заложенности носа сегодня называют одним из главным симптомов COVID. Сначала это казалось вполне безобидным сопровождением вирусной инфекции, а теперь появляется все больше данных, что причина его появления может быть весьма серьезна. Например, американцы сообщили, что у некоторых пациентов запахи и вкус так и не вернулись по прошествии трех месяцев с начала болезни. Американские врачи уже напугали пациентов, столкнувшихся с аносмией, тем, что запахи после перенесенного заболевания могут быть утрачены… навсегда.
Кроме того, у некоторых пациентов запахи восстанавливаются не в полной мере, а иногда путаются или воспринимаются в извращенной форме. Ряд врачей предполагает, что в основе этого клинического проявления — нарушения ЦНС, которые могут отразиться на здоровье в будущем. Есть также версия, что вирус уничтожает функцию обонятельных рецепторов,
Доцент кафедры инфекционных болезней ПФ РНИМУ им. Н.И. Пирогова Иван Коновалов рассказал «МК» про появляющуюся информацию о результатах нейровизуализации при аносмиях: «В настоящее время идет накопление информации об обследованиях, в том числе с помощью МРТ, головного мозга при COVID-19. Так, в ряде научных публикаций указывается на изменения в области прямой извилины (нижней части лобной доли) головного мозга – там находится обонятельная борозда, участвующая в передаче информации о восприятии запахов.
При этом поражения не связаны с тяжестью болезни: они отмечены и у лиц с легкой формой COVID-19. Конечно, пока это описание отдельных клинических случаев. В настоящее время исследователи разных стран, в том числе в России, предпринимают попытки анализа патогенеза заболевания, в том числе, его последствий с точки зрения поражения головного мозга. Ведущий механизм поражения центральной нервной системы пока сложно установить. Ученые все больше склоняются к сосудистому нарушению».
Воспаление нервных окончаний
Поражение иммунной системы на фоне коронавирусной инфекции может запустить патологический процесс, при котором разрушается миелиновая оболочка нервных волокон – демиелинизацию. Симптомы могут быть самыми разными, но главным является нарушение чувствительности в различных частях тела организма. Кроме того, люди могут жаловаться на хроническую усталость, повышенную утомляемость, головные боли, головокружения, снижение остроты зрения; затруднения глотания, смазанную речь и прочая.
Ухудшение зрения
Премьер-министр Великобритании Борис Джонсон, который победил коронавирусную инфекцию, признался, что стал хуже видеть. А 18 мая в одном из самых авторитетных медицинских изданий мира, журнале The Lancet вышла публикация о том, что офтальмологические изменения на фоне COVID связаны с внешними заболеваниями глаз, такими, как конъюнктивит.
В ходе проведенного исследования 12 взрослых (шесть мужчин и шесть женщин в возрасте 25–69 лет) были обследованы на предмет изменений на глазной сетчатке через 11–33 дня после появления симптомов COVID-19. У всех пациентов была лихорадка, астения и одышка, и у 11 пациентов также была аносмия. Оптическая когерентная томография глазной сетчатки выявила у всех пациентов «гиперрефлексивные поражения на уровне ганглиозных клеток и внутренних плексиформных слоев». При этом острота зрения и зрачковые рефлексы были нормальными во всех глазах. Вероятнее всего, эти пациенты требуют дальнейшего наблюдения.
Ослабление иммунитета
Как и после всех тяжелых вирусных инфекций, после короны придется долго восстанавливать иммунитет. А многие пациенты будут «ловить» все вирусы подряд на протяжении минимум полугода. Как заявил директор НИИ пульмонологии академик РАН Александр Чучалин » в результате иммунодефицита, образовавшегося у людей из-за затяжной инфекции, восприимчивость человека к другим заболеваниям, вирусным или бактериальным, будет достаточно высокая». Поэтому следующий осенне-зимний период инфекций для страны будет непростым. В связи с этим Чучалин намерен инициировать созыв специального заседания ученых, чтобы на нем четко сформировать рекомендации, как нужно подготовить россиян к осени после коронавируса и снизить заболеваемость инфекциями — как вирусными, так и бактериальными и грибковыми.
Врачи предупреждают, что исчезновением видимых симптомов COVID для большинства пациентов не заканчивается: им нужно тщательно следить за здоровьем, потому что «корона» способна оставить после себя немало последствий. Об этом сегодня заявила и вице-премьер Татьяна Голикова.
Какие обследования надо пройти вылечившимся
КТ с функцией измерения плотности легочной ткани – при выписке; через 3, 6 и 12 месяцев после инфицирования
ЭКГ
Общий анализ мочи – раз в 3 месяца в течение года
Спирометрию с оценкой эластичности легочной ткани — через 3, 6 и 12 месяцев после инфицирования
Оценку иммунологического статуса: общий анализ крови, уровень интерлейкинов 6 и 8, уровень С-реактивного белка.
Источник
Какие осложнения возможны после замены хрусталика при катаракте?
Операция по замене хрусталика, помутневшего при катаракте, является единственным возможным способом лечения заболевания. Такие оперативные вмешательства проводятся часто и во многих клиниках. Тем не менее осложнения после замены хрусталика глаза возможны. Какими они бывают и можно ли их избежать?
Почему возникают негативные последствия после замены хрусталика?
Если операция по замене хрусталика при катаракте выполнена опытным офтальмохирургом, то она не влечет за собой особых проблем. Для профессионалов, которые провели не одно оперативное вмешательство, удаление хрусталика и размещение на его месте импланта — интраокулярной линзы — простая и быстрая операция. Процесс выздоровления проходит спокойно у большинства пациентов. Вероятность осложнений возникает нечасто. Но все же их нельзя исключать, хоть они и являются достаточно редкими явлениями.
Любой из видов осложнений имеет конкретные причины происхождения. После проведения оперативного вмешательства часто возникает отек глаза. С такой неприятностью сталкиваются многие пациенты в послеоперационный период. Обычно она связана с ослабленным состоянием роговицы. Еще одна причина — особенность реакции организма на ультразвук. Он применяется в тех случаях, когда пациент слишком поздно обратился за медицинской помощью. Если катаракта была запущена, то офтальмохирургам требуется использовать более мощные ультразвуковые волны. Часто это оказывает повышенное воздействие на глазное яблоко.
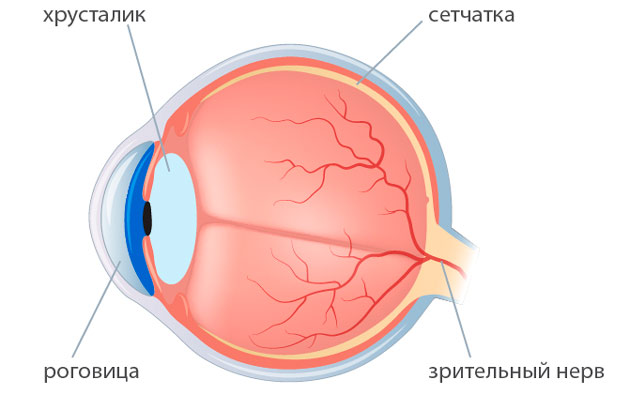
Возможной причиной возникновения осложнений после замены хрусталика при катаракте может стать и врачебная ошибка. Такие ситуации не так часто встречаются в медицинской практике, но исключать их нельзя. Проблемы могут возникнуть из-за технических или тактических ошибок врача, который проводил операцию. Обычно врачебные ошибки совершаются случайно. Потому и предугадать их риск сложно. Проведение операции при катаракте — единственный возможный метод лечения и офтальмохирурги имеют достаточный опыт в ее выполнении. Но это не отменяет вероятности осложнений, возникших по вине врача.
Какие бывают интраоперационные осложнения при замене хрусталика?
Замена хрусталика при катаракте считается хорошо отлаженной процедурой. Но даже при проведении этой высокотехнологичной операции возможны осложнения. Одним из них является разрыв стенки капсулы, внутри которой прежде располагался помутневший хрусталик глаза, и выпадение его раздробленных частиц в область стекловидного тела. Это осложнение часто влечет за собой развитие глаукомы и поражение сетчатки. Исправить ситуацию может помочь проведение повторной операции. Обычно окулисты наблюдают за пациентом в течение 2-3 недель. После этого хирургическим способом происходит удаление засоренного стекловидного тела.
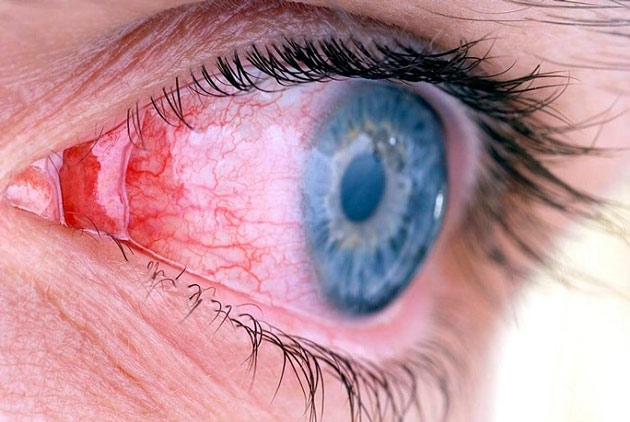
Смещение интраокулярной линзы в сторону сетчатки — еще один вид осложнений, возможных после замены хрусталика при катаракте. Происходит это из-за неправильного расположения импланта. Это и провоцирует отек макулы — самого центра сетчатой оболочки глаза, в которой фокусируются световые лучи. В этом случае единственным возможным способом устранения этой проблемы является проведение повторной операции и замена «неправильного» хрусталика новым.
Особым видом осложнения является супрахориоидальное кровоизлияние. Это скопление геморрагического содержимого в пространстве между склерой — белковой оболочкой глаза и сосудистой. В большинстве случаев кровоизлияние при катаракте возникает у пациентов преклонного возраста или сопутствующих заболеваниях: глаукоме или гипертонии. Опасность такого осложнения в том, что оно может привести к стремительному снижению зрения и потере глаза.
Воспалительные процессы как осложнения после замены хрусталика
Применять их следует на протяжении 2-3 недель. Регулярность использования подбирается индивидуально.
Если иммунитет пациента был ослаблен еще до постановки диагноза «катаракта», то обычные признаки воспаления могут сопровождаться симптомами увеита или иридоциклита. При увеите воспаляются различные части сосудистой оболочки глаза:
- радужка;
- цилиарное тело;
- хориоидеа.
Проявляется это заболевание покраснением, болезненными ощущениями в области зрительных органов, светочувствительностью, затуманенностью зрения, повышенной слезливостью. В некоторых случаях перед глазами могут возникать мушки, плавающие пятна. Основа лечения увеита заключается в применение мидриатиков, стероидных, иммуносупрессивных препаратов.
Другим офтальмологическим заболеванием, которое может стать последствием воспалительного процесса является иридоциклит. Эта патология затрагивает собой радужную оболочку глаза и цилиарное тело. Болезнь «дает о себе знать» отеком, покраснением, болевыми ощущениями. В особо сложных случаях и при запущенной катаракте радужка может изменять окраску, зрачок — сужаться и деформироваться.
Консервативное лечение иридоциклита включает в себя следующие виды терапии:
- антибактериальную;
- противовоспалительную;
- противовирусную.
Виды осложнений, которые можно лечить консервативно
Гифема — негативное последствие, которое может возникать после операции по удалению катаракты. Это кровоизлияние в переднюю камеру глазного яблока, заполненную внутриглазной жидкостью. То есть, возникает скопление крови между хрусталиком и радужкой. Гифема возникает из-за того, что при проведении операции офтальмохирург нечаянно повредил сосуды цилиарного тела или радужной оболочки глаза. Такое состояние не представляет серьезной опасности для пациента, хотя может сохраняться несколько месяцев. Гифема не вызывает болевых ощущений и не нарушает зрение. Лечится она с помощью дополнительных промываний. Врачи чаще всего назначают гормональные капли, например, «Дексаметазон», и мидриатики, например, «Атропин».
Неудачно проведенная операция по удалению катаракты может стать причиной повышения внутриглазного давления. Такое состояние часто называют «послеоперационной глаукомой».

К причинам, которые вызывают повышение внутриглазного давление, относятся:
- воспалительные процессы или кровоизлияния внутри глаза;
- недостаточно хорошо смытые гелеобразные суспензии, применяемые при операции;
- смещение искусственного хрусталика ближе к радужке и его давление на зрачок;
- попадание влаги в прооперированный глаз в течение недели после операции;
- воздействие слишком яркого освещения на радужную оболочку глаза.
Пациенты с послеоперационной глаукомой отмечают возникновение болевых ощущений в глазах, повышенное слезотечение, затуманенную видимость. Давление нормализуется после использования специальных капель, например: «Тимолол», «Бринзопт», «Пилокарпин». Если лечение при помощи капель не помогает, то окулист назначает проведение пункции с промыванием засоренных протоков глазного яблока.
Послеоперационный астигматизм — еще одно возможное осложнение, которое может возникнуть после удаления катаракты. При замене хрусталика изменяется форма роговицы. Из-за этого нарушается рефракция глаза и зрение становится нечетким. Корректируется послеоперационный астигматизм контактными линзами, которые имеют торический дизайн, цилиндрическими или сфероцилиндрическими очками.
Очень важно различать симптомы астигматизма, который может развиться спустя несколько месяцев после установки импланта, и диплопию, которая является побочным эффектом хирургического вмешательства. При диплопии нарушаются функции мышц глаза, из-за чего изображение раздваивается. Это состояние проходит через несколько дней и не требует лечения.
Какие осложнения после замены хрусталика требуют проведения операции?
После удаления катаракты возможно возникновение серьезных осложнений. Они требуют проведения повторного оперативного вмешательства. При неправильной фиксации интраокулярной линзы, которая размещается внутри капсульного мешка вместо помутневшего хрусталика, ИОЛ может самостоятельно смещаться назад, вперед или в сторону. В таких ситуациях пациент жалуется на двоящееся изображение отдаленных предметов, быструю усталость зрительных органов. Этот вид осложнения считается довольно тяжелым. Его опасность в том, что при отсутствии принятых мер у пациента может развиться глаукома или отслоиться сетчатка. Консервативное лечение в этом случае будет бесполезно. Исправить ситуацию сможет только повторное проведение операции. Во время нее офтальмохирург скорректирует положение искусственного хрусталика.
Одним из возникающих после удаления катаракты осложнений является регматогенная отслойка сетчатки. Это довольно серьезная патология, которая требует хирургического вмешательства. Регматогенная отслойка происходит из-за того, что слой сетчатки при отделении от стенки глазного яблока, утрачивает доступ к питательным веществам и начинает отмирать. Опасно это состояние тем, что оно может привести к полной потере зрения. Выявить его можно по жалобам пациента на возникновение пелены перед глазами. Лечение осуществляется с помощью проведения:
- лазерной коагуляции — лечебной процедуры, при помощи которой офтальмохирурги устраняют дистрофические и дегенеративные изменения сетчатки;
- витрэктомии — хирургической операции, применяющейся при кровоизлияниях в стекловидное тело, отслоении сетчатки, травмах зрительного анализатора;
- экстрасклерального пломбирования — метода лечения патологий сетчатки путем сдавливания ее специальной пломбой, зафиксированной с наружной стороны склеры.
Редким, но весьма опасным осложнением после удаления катаракты глаза, является эндофтальмит. Это тяжелый воспалительный процесс, при котором происходит скопление гноя в стекловидном теле. Он возникает из-за попадания внутрь глаза инфекции во время операции, при инфицировании слезных протоков. Эндофтальмит часто развивается у людей с ослабленным иммунитетом и у тех, кто перенес другие офтальмологические патологии, например: блефарит, конъюнктивит и т. д. Симптомы заболевания:
- резкая боль в глазах;
- отечность в области век;
- существенное снижение зрения;
- покраснение склеры.

При эндофтальмите необходима экстренная госпитализация в офтальмологическое отделение. Если необходимые меры по лечению заболевания не будут своевременно приняты, это может привести к потере глаза или развитию менингита.
Могут ли осложнения возникнуть спустя несколько месяцев?
Некоторые виды осложнений могут «дать о себе знать» через несколько месяцев после операции. Основным из них является развитие вторичной катаракты. Обычно это состояние возникает спустя от 6 месяцев до года. В таком случае помутнение образуется не на хрусталике. Страдает капсула, внутри которой располагается интраокулярная линза. Пациенты отмечают симптомы, присущие катаракте. Осложнение характеризуется:
- размытостью очертаний изображения;
- ослабленной цветопередачей предметов;
- возникновением «мушек» перед глазами.
Лечение вторичной катаракты осуществляется двумя методами. Первый — хирургическая капсулотомия. Эта операция позволяет удалить засоренную пленку капсульного мешка. Второй способ — очистка задней стенки капсулы при помощи лазера.
Другой вид осложнения, который может возникнуть после замены хрусталика, помутневшего при катаракте, это кистоидный макулярный отек. Воспалительный процесс развивается в центральной части сетчатки. Его причиной является разрыв капсулы хрусталика или инфекций в стекловидном теле. При кистоидном макулярном отеке происходит поражение желтого тела — самой важной части сетчатки, в которой фокусируются лучи света.
Опасность этого состояния еще и в том, что ранняя диагностика затруднена. Симптомы выражены нечетко. Поставить точный диагноз возможно только при проведении оптической томографии глаза и ангиографии сетчатки. В лечении заболевания важную роль играет прием противовоспалительных препаратов.
Как избежать осложнений после замены хрусталика?

Для того, чтобы избежать осложнений после удаления катаракты, следует соблюдать рекомендации окулиста. Это позволит ускорить процесс реабилитации и избежать осложнений.
- Не следует резко наклонять голову.
- Спать лучше на том боку, где находится здоровый глаз.
- Следить за тем, чтобы во время гигиенических процедур в прооперированный глаз не попадала вода.
- Избегать зрительных нагрузок. Меньше читать, смотреть телевизор, работать за компьютером.
- Принимать витамины, употреблять больше фруктов и овощей.
- Отказаться от вредных привычек, особенно от курения.
- Не поднимать тяжести, вес которых более 10 кг.
- Отказаться от управления автомобилем.
При соблюдении рекомендаций, данных врачом после замены хрусталика, осложнений удастся избежать.
Источник