Матка проросла в мочевой пузырь
Содержание статьи
Рак тела матки (рак эндометрия)
Как возникает рак матки?
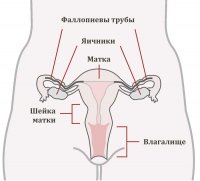
Рак всегда начинается с клеток — основы для формирования тканей. Из тканей состоят все органы тела человека, в том числе и матка. Здоровые клетки растут и делятся, чтобы появились новые клетки. Когда здоровые клетки стареют или повреждаются, они умирают, а их место занимают новые клетки. Но иногда этот процесс нарушается. Новые клетки начинают расти даже когда организм в них не нуждается, или же например старые и поврежденные клетки перестают умирать. Когда новых лишних клеток становится слишком много, формируется образование из ткани, которое и называется опухолью.
Доброкачественные опухоли матки, например, миомы, полипы, эндометриоз:
- не представляют угрозу для жизни;
- обычно могут быть удалены и не вырастают снова;
- не врастают в соседние органы и ткани;
- не распространяются в другие части тела
Злокачественные опухоли матки:
- представляют угрозу для жизни;
- обычно могут быть удалены и не вырастают снова;
- могут врастать и повреждать соседние ткани и органы, например, влагалище;
- могут распространяться в другие части тела.
Раковые клетки могут распространяться в другие части тела от самой опухоли матки. Они могут добираться до соседних лимфоузлов по лимфатическим сосудам. По кровеносным сосудам клетки переносятся к легким, печени, костям или головному мозгу. Клетки опухоли могут прикрепляться к другим тканям и начинать расти уже там, образовывать новые опухоли, которые точно также могут повреждать ткани. В разделе «Стадии» подробно написано о распространенном раке эндометрия.
Факторы риска рака эндометрия
Если у вас или ваших близких диагностирован рак эндометрия, совершенно естественно интересоваться и беспокоиться: что могло вызвать такое заболевание? Очень часто врачи просто не могут объяснить, почему у одной женщины появляется рак эндометрия, а у другой нет.

Но врачи знают, что существуют определенные факторы риска, которые могут с большей вероятностью привести к развитию рака матки. Среди них:
- Чрезмерный рост ткани эндометрия (гиперплазия эндометрия: патологическое увеличение числа клеток, которыми выстлана поверхность матки является фактором риска развития рака эндометрия. Гиперплазия сама по себе не является раком, но иногда может перерождаться в злокачественную опухоль. Частыми симптомами этого состояния являются: тяжелые и обильные менструации, кровянистые выделения между менструациями и кровотечения после менопаузы. Гиперплазия эндометрия — нередкое состояние у женщин старше 40 лет.
- Ожирение: Женщины с увеличенной массой тела больше подвержены риску развития рака эндометрия.
- Репродуктивный и менструальный анамнез: женщины, у которых никогда не было детей, женщины, у которых менструации начались до 12 лет, женщины, у которых менструации продолжались после 55 лет.
- Прием ТОЛЬКО эстрогена в анамнезе: риск рака эндометрия выше у женщин, которые принимали только эстроген (без прогестерона) много лет в качестве гормональной заместительной терапии при менопаузе.
- Прием тамоксифена в анамнезе: женщины, которые принимали тамоксифен для лечения или профилактики рака молочное железы.
- Лучевая терапия органов малого таза в анамнезе.
- Семейный анамнез: женщины, у которых у матери, сестры или дочери были случаи рака эндометрия находятся в зоне риска по возникновению этого заболевания, а также женщины с наследственной формой рака толстой кишки (синдром Линча).
Нужно помнить, что не у всех женщин с раком эндометрия присутствуют вышеперечисленные факторы риска. Совершенно не у всех женщин, у которых имеются эти факторы риска, возникнет рак эндометрия.
Онкология матки: симптомы по стадиям
- Первая стадия. Как правило, симптомов нет, либо могут иметься незначительные патологическое отделяемое из влагалища, например, коричневатые выделения, наличие прожилок крови на белье или общее увеличение объема влагалищных выделений.
- Вторая стадия. Симптомы более выражены. У женщин фертильного возраста это может быть увеличение продолжительности менструации, увеличение объема теряемой крови, ациклические кровотечения. У пациенток в менопаузе могут возникать скудные или обильные маточные кровотечения. Также может быть лейкорея — обильные водянистые выделения. Таким образом, распознать рак матки на ранней стадии по симптомам сложно, поскольку признаки сходны с другими заболеваниями, например, с менструальной дисфункцией.
- На третьей стадии, когда в процесс вовлекаются окружающие ткани, может наблюдаться болевой синдром (боли могут носить как постоянный, так и схваткообразный характер), выделения могут быть гнилостные (цвет мясных помоев) с неприятным запахом. При сдавлении опухолевыми массами мочеточников может развиваться гидронефроз, который характеризуется болью в пояснице и развитием азотемии — отравлением организма азотистыми продуктами обмена веществ, которые в норме должны выводиться почками.
- На четвертой стадии усиливается боль. В процесс может вовлекаться толстая кишка, что сопровождается развитием симптомов кишечной непроходимости (запоры, вздутие живота). Если опухоль проросла в стенку мочевого пузыря, в моче могут быть примеси крови. Довольно часто возникает асцит — скопление свободной жидкости в брюшной полости. При наличии отдаленных метастазов симптоматика будет определяться пораженным органом. Чаще всего рак тела матки метастазирует в печень и легкие. Также на 4 стадии отмечается общее воздействие опухоли на организм — кахексия, общая слабость и др.
Диагностика рака эндометрия
Для диагностики рака эндометрия используют следующие методики:
- Физикальное обследование органов малого таза: ваш врач будет исследовать вашу матку, влагалище и близлежащие органы, чтобы исключить наличие образований или изменений в форме и размере.
- Ультразвуковое исследование: аппарат для ультразвукового исследования использует звуковые волны, которые не слышны человеку. Эти волны отражаются от участков разной плотности. Таким образом создается изображение матки и близко расположенных органов. Такая картинка может показать опухоль эндометрия. Для получения более четкого изображения, ультразвуковое исследование может проводиться и трансвагинально (когда ультразвуковой датчик помещается во влагалище).
- Гистероскопия: использование тонкой, гибкой трубки, которая помещается во влагалище. На конце этой трубки располагается камера, которая выводит на экран изображение матки. Таким образом врач может детально рассмотреть состояние матки и эндометрия.
- Биопсия: это удаление ткани и ее дальнейшее исследование в поисках раковых клеток. Обычно используется тонкая трубка, которая помещается в матку через влагалище. Тонкий слой ткани соскабливается со стенки матки, а затем врач-патолог исследует эту ткань под микроскопом. Часто биопсия это единственный способ точной диагностики злокачественной опухоли матки.
Степень дифференциации опухоли
Если обнаружена опухоль, врач исследует образец ткани под микроскопом, чтобы определить тип и степень дифференциации опухоли. Эта степень говорит о том, насколько тип раковых клеток отличается от нормальных клеток эндометрия. По степени дифференциации опухоли можно определить как быстро она будет расти. Высоко дифференцированные опухоли часто растут быстрее и чаще распространяются. Степень дифференциации также помогает определить дальнейший протокол лечения.
При диагностике рака эндометрия очень важно определить стадию заболевания. Это самая важная информация для определения тактики лечения. Стадии заболевания определяются на основании того вросла ли опухоль в соседние органы или распространилась в другие части тела.
Когда опухоль распространяется в другие органы, то она состоит из точно таких же патологических клеток как и первичная опухоль и называется точно также. Например, рак эндометрия может распространяться в легкие; при этом в легком будут присутствовать клетки опухоли эндометрия. Это называется метастатический рак эндометрия, а не рак легкого. Лечится такое осложнение по протоколам лечения рака эндометрия, а не рака легкого.
Чтобы определить распространилась ли опухоль, врач может назначить один из следующих видов исследований:
- Лабораторные анализы. Pap-тест может показать распространился ли опухолевый процесс на шейку матки, а анализы крови могут выявить нарушения функции печени и почек. Также ваш врач может назначить анализ на субстанцию CA-125, которая часто повышается при различных видах рака.
- Рентген грудной клетки: рентген грудной клетки может помочь выявить опухоль в легком.
- Компьютерная томография: Компьютерная томография делает много последовательных рентгеновских снимков-срезов, охватывая большое количество органов, и позволяет получить высоко точную картину, найти опухоль в отдаленных участках тела: лимфоузлах, легких и др. Иногда компьютерная томография проводится с введением контрастного вещества.
- МРТ работает как большой магнит, который подключен к компьютеру и помогает получить очень точные изображения матки, других внутренних органов и лимфоузлов. Иногда МРТ также проводится с введением контрастного вещества.

Часто, чтобы точно определить стадию заболевания, необходима операция. Хирург удаляет матку и берет образцы ткани из органов малого таза и живота. Когда матка удалена, препарат исследуют и оценивают, насколько глубоко вросла опухоль. Хирург также проверяет повреждены ли соседние органы и лимфоузлы.
Стадии рака эндометрия
Стадия 0 — Патологические раковые клетки найдены ТОЛЬКО на слизистой оболочки внутреннего слоя матки такая опухоль называется карцинома матки in situ.
Стадия I — Опухоль проросла через слизистую в эндометрий. Иногда опухоль прорастает и в миометрий.
Стадия II — Опухоль проросла в шейку матки.
Стадия III — Опухоль проросла через все слои матки и внедрилась в соседние органы: влагалище и лимфоузлы.
Стадия IV — Опухоль проросла в мочевой пузырь или кишечник. Или клетки опухоли распространились в отдаленные части тела: печень, легкие или кости.
В лечении рака матки используют хирургию, химиотерапию и гормональную терапию. Часто используют комбинацию этих методов.
Прогноз выживаемости при раке тела матки
Прогноз выживаемости будет определяться стадией заболевания, возрастом пациентки и патогенетическими особенностями опухоли. Наиболее благоприятно протекают гормонально зависимые опухоли без метастазов у пациенток младше 50 лет. У них удается добиться 5-летней выживаемости у 90% пациенток. Наиболее неблагоприятный прогноз у женщин старше 70 лет с автономным типом опухоли. При отсутствии отдаленных метастазов у них удается добиться пятилетней выживаемости в 60% случаев.
Цены в Европейской клинике на лечение рака матки
- Консультация онколога — 5100 руб.
- Консультация химиотерапевта — 6900 руб.
- Пангистерэктомия (экстирпация матки) с придатками — 172700 руб.
- Влагалищная экстирпация матки — 154600 руб.
- Проведение химиотерапии (инфузия, без стоимости лекарственных препаратов) — 15000 руб.
- Проведение иммунотерапии (без стоимости лекарственных препаратов) — 15000 руб.
Источник
Рак шейки матки — симптомы и лечение
Над статьей доктора Барковской А. Ю. работали литературный редактор Вера Васильева, научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Дата публикации 1 июля 2020Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Рак шейки матки — это онкологическое заболевание, которое поражает слизистую оболочку шейки матки.
По распространённости среди онкологических заболеваний патология занимает пятое место в популяции и четвёртое место — среди женщин. Ежегодно выявляется около 600 000 новых случаев и регистрируется около 300 000 смертей от рака шейки матки [9]. В России ежегодно выявляется около 20 000 случаев, смертность от заболевания в возрастной группе от 15 до 39 лет составляет 21,1 % [1].
Возникновение рака шейки матки носит спорадический характер. Это значит, что данная патология не имеет наследственной природы, а возникает под влиянием факторов внешней среды. Основной причиной развития рака шейки матки является вирус папилломы человека. В большинстве случаев выявляют ВПЧ 16 и 18 типа. Инфицированность ВПЧ в популяции, по данным различных исследований, составляет от 80 до 95 % [8]. Важно понимать, что решающее значение имеет не факт выявления папилломавирусной инфекции, а длительность её нахождения в организме. Онкологическому заболеванию предшествует возникновение предраковых заболеваний, называемых интраэпителиальной неоплазией или дисплазией шейки матки. Это предраковое заболевание, которое без лечения часто переходит в рак. Развитие онкопатологии от стадии дисплазии до рака занимает 7-10 лет. В течение этого периода заболевание клинически никак себя не проявляет
Дисплазия шейки матки успешно диагностируется и лечение чаще всего несложное, органосохраняющее, не нарушающее репродуктивную функцию и в большинстве случаев гарантирующее полное выздоровление. Поэтому возникновение рака является апофеозом упущенных возможностей, что делает отсутствие своевременного скрининга дисплазии и рака шейки матки актуальной проблемой для современной медицины и общества.
К факторам риска развития рака шейки матки относят:
- раннее начало половой жизни;
- частую смену половых партнеров;
- отказ от барьерного метода контрацепции;
- использование оральных контрацептивов;
- курение;
- наличие инфекций, передающихся половым путем;
- приём иммуносупрессивной терапии при аутоиммунных заболеваниях и лечении онкологических заболеваний других локализаций) [2].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы рака шейки матки
Заболевание чаще всего протекает без симптомов. Клиническая картина проявляется только в случае возникновения осложнений, которые выражаются следующими симптомами:
- кровянистые выделения из половых путей после полового контакта или гинекологического осмотра;
- кровянистые выделения из половых путей в период постменопаузы;
- межменструальные кровянистые выделения из половых путей;
- изменение характера менструальных выделений;
- обильные кровотечения, которые сложно остановить;
- выделения из половых путей с гнилостным запахом;
- хронические боли малого таза и поясницы;
- нарушение мочеиспускания и дефекации;
- отёки нижних конечностей [1][2].
Патогенез рака шейки матки
Вирус папилломы человека проникает внутрь эпителиальной клетки, встраивается в её геном и начинает использовать её ресурсы для того, чтобы синтезировать свои белки и размножаться. При этом ВПЧ может повредить участки генов, которые отвечают за апоптоз (запрограммированную гибель клетки). При длительном пребывании вируса в организме риск повреждения участков генов и возникновения мутаций растёт. Мутации могут приводить к бесконтрольному делению клетки, которым свойственен инвазивный рост, способность проникать в лимфатические и кровеносные сосуды и метастазировать — образовывать вторичные очаги опухолевого роста в других тканях.
Классификация и стадии развития рака шейки матки
Гистологически (по структуре тканей) выделяют следующие типы рака шейки матки:
- плоскоклетоный рак, возникающий из клеток эпителия цервикального канала и экзоцервикса (внешней части шейки матки, которая доступна для осмотра в зеркалах), доля его составляет около 70-80 % от всех случаев;
- аденокарцинома или железистый рак, возникающий из эпителия желёз шейки матки, составляет около 10-20 % от всех случаев;
- низкодифференцированный рак — 10 % всех случаев;
- другие гистологические типы злокачественных опухолей — менее 1 % (стекловидноклеточный рак, нейроэндокринные опухоли, аденобазальный рак и др.) [1][2][3].
Как и для любого другого злокачественного заболевания, для рака шейки матки разработана классификация TMN — международная классификация стадий злокачественных новообразований. С её помощью определяют распространённость опухолевого процесса. Выделяют клиническую стадию и патоморфологическую. Клиническую стадию выставляют до начала лечения на основании данных осмотра, пальпации, кольпоскопии, биопсии шейки матки, выскабливания цервикального канала, урографии, цистоскопии, ректороманоскопии, компьютерной томографии грудной клетки, данных УЗИ, КТ и МРТ малого таза. От клинического стадирования зависит тактика лечения. Патоморфологическое стадирование проводят после оперативного вмешательства на основании гистологического исследования, оно является наиболее точным и определяет дальнейшую тактику лечения и прогноз заболевания.
Также в клинической практике для определения стадии онкологического процесса используется классификация FIGO. Ниже представлена классификация по стадиям развития рака шейки матки (по FIGO, 2009 г.) и по распространённости опухолевого процесса (TMN, 2010 г.):
- Тх — недостаточно данных для оценки распространённости опухоли.
- Tis — рак на месте, это значит, что опухолевый процесс не проник через базальную мембрану, многие специалисты приравнивают к данной стадии дисплазию шейки матки тяжёлой степени (CIN III). По FIGO стадия 0.
- Т1 — распространение опухолевого процесса в пределах шейки матки. Стадия по FIGO 1.
- Т1а — инвазивная опухоль, не визуализируется, определяется только при гистологическом исследовании. Стадия по FIGO 1а.
- Т1а1 — инвазия в строму шейки не превышает 3 мм в глубину, горизонтальное распространение не более 7 мм. Стадия по FIGO 1а1.
- Т1а2 — инвазия в строму шейки от 3 до 5 мм, горизонтальное распространение не более 7 мм. Стадия по FIGO 1а2.
- T1b — клинически определяемое поражение большего размера, чем Т1а и Т1а2, то есть глубина инвазии более 5 мм или горизонтальное распространение более 7 мм. Стадия по FIGO 1b.
- T1b1 — опухоль менее 4 см. Стадия по FIGO 1b1.
- T1b2 — опухоль более 4 см. Стадия по FIGO 1b1.
- Т2 — распространение опухоли за пределы шейки матки, но без вовлечения параметрия (клетчатки, окружающей матку ). Стадия по FIGO 2.
- T2a — опухоль менее 4 см. Стадия по FIGO 2a.
- T2b — опухоль более 4 см. Стадия по FIGO 2b.
- Т3 — распространённость опухолевого процесса за пределы шейки матки с вовлечением стенок малого таза и нижней трети влагалища, а также случаи, сопровождаемые гидронефрозом (расширением почечных лоханок и чашечек, приводящих к нарушению функции почек). Стадия по FIGO 3.
- Т3а — опухоль, поражающая нижнюю треть влагалища. Стадия по FIGO 3a.
- T3b — опухоль, которая поражает стенку таза и/или приводит к гидронефрозу и нефункционирующей почке. Стадия по FIGO 3b.
- Т4 — опухоль, прорастающая в мочевой пузырь и прямую кишку. Стадия по FIGO 4а.
- MX — данных для оценки наличия отдалённых метастазов недостаточно.
- M1 — наличие отдалённых метастазов. Стадия по FIGO 4b.
- NX — данных для оценки распространённости опухолевого процесса в лимфатической системе недостаточно.
- N0 — нет признаков вовлечения регионарных лимфатических узлов (группа лимфоузлов, к которым идут лимфатические сосуды от поражённых органов).
- N1 — метастазы в регионарных лимфатических узлах [1][2].
Осложнения рака шейки матки
Осложнениями рака шейки матки являются:
- болевой синдром;
- синдром сдавления органов малого таза;
- кровотечения.
Болевой синдром появляется на поздних стадиях болезни, когда опухоль прорастает в тазовые нервные сплетения, тазовую брюшину и сдавливает соседние органы. Как правило, боли характеризуются как постоянные, ноющие и зачастую плохо поддающиеся терапии.
Синдром сдавления органов малого таза заключается в нарушении работы мочевыводящей системы и прямой кишки. Опухоль может приводить к ухудшению проходимости мочеточников, что приводит к гидронефрозу и нарушению функций почек. При сдавлении мочевого пузыря возникают боли внизу живота при мочеиспускании и учащаются позывы к мочеиспусканию. Нарушение функции прямой кишки проявляется болью при дефекации, изменениями формы стула и запорами. Сдавление вен и лимфатических сосудов может приводить к отёкам нижних конечностей.
Кровянистые выделения из половых путей могут появиться и на ранних стадиях. На поздних стадиях кровотечения становятся обильными, сложно купируются и часто становятся причиной смерти больных с раком шейки матки.
На поздних стадиях возможно формирование свищей между влагалищем и мочевым пузырем или влагалищем и прямой кишкой, которые проявляются в виде выделения мочи или каловых масс из половых путей [1][2][6].
Диагностика рака шейки матки
Диагноз «Рак шейки матки» ставят только на основании гистологического исследования ткани. Как правило, этому предшествуют:
- взятие мазка на простую или жидкостную онкоцитологию;
- анализ на вирус папилломы человека, проводимый методом ПЦР;
- расширенная кольпоскопия (обычная «кольпоскопия» означает просто осмотр влагалища и шейки матки, а окраска йодом и уксусом — это уже расширенная кольпоскопия, сейчас под термином «кольпоскопия» всегда подразумевают «расширенную кольпоскопию»);
- взятие биопсии шейки матки и/или выскабливание цервикального канала.
Далее для определения стадии рака шейки матки, оценки распространённости опухоли и выбора оптимальной тактики лечения проводятся:
- УЗИ органов малого таза, брюшной полости, забрюшинного пространства;
- рентгенограмма органов грудной клетки;
- определение уровня онкомаркера SCC в сыворотке крови (при плоскоклеточном раке);
- МРТ малого таза с внутривенным контрастированием;
- КТ малого таза, брюшной полости, забрюшинного пространства.
В качестве дополнительных методов исследования используются:
- гистероскопия — эндоскопическое исследование полости матки и цервикального канала;
- цистоскопия — эндоскопическое исследование мочевого пузыря и уретры, рекомендовано выполнять при наличии жалоб, а также при распространении опухоли на переднюю стенку влагалища и при опухоли более 4 см;
- ректороманоскопия — эндоскопическое исследование прямой и сигмовидной кишки, проводят при наличии жалоб, при распространении опухоли на заднюю стенку влагалища, при опухоли более 4 см;
- экскреторная урография — рентгенологическое исследование, при котором контрастируются мочевыводящие пути (лоханки почек, мочеточники, мочевой пузырь, уретра);
- сцинтиграфия костей — рентгенологический метод, направленный на выявление метастазов в костях, выполняется при наличии жалоб;
- лапароскопия с лимфаденэктомией — оперативное вмешательство, направленное на взятие эксцизинной биопсии (орган удаляется целиком) лимфатических узлов для определения метастазов;
- ПЭТ-КТ — рентгенологическое исследование, направленное на выявление отдалённых метастазов и поражения лимфатических узлов, чаще используется для оценки эффективности терапии;
- МРТ головного мозга для определения метастазов в головном мозге, выполняется при наличии жалоб [1][2][6].
Лечение рака шейки матки
Объём лечебных мероприятий зависит от степени распространённости опухоли и стадии заболевания. Гарантировать полное излечение может только хирургический метод. Лучевая и химиотерапия применяется в тех случаях, когда радикальное лечение невозможно.
Возможные виды хирургического вмешательства:
- конизация шейки матки — удаление части шейки матки в виде конуса, основание которого приходится на наружный зев, в пределах здоровой ткани;
- операция I типа — удаление матки с шейкой;
- операция II типа — удаление матки с шейкой, частью связок и региональных лимфатических узлов;
- операция III типа — удаление матки с шейкой, связками матки, лимфатическими узлами и верхней третью влагалища;
- трахелэктомия — удаление шейки матки с клетчаткой, верхней третью влагалища, регионарными лимфатическими узлами с наложением анастомоза (сообщения) между телом матки и влагалищем; целью такого рода вмешательства является попытка сохранить способность женщины к вынашиванию плода.
Рассмотрим лечение рака шейки матки в зависимости от стадии заболевания.
Рак на месте или дисплазия тяжёлой степени (CIN III) — конизация шейки матки с возможным выскабливанием цервикального канала. Далее производится оценка краёв резекции, в случае отсутствия в них раковых клеток лечение считается достаточным.
Т1а, микроинвазивная карцинома — конизация шейки матки с выскабливанием цервикального канала с последующей гистологической оценкой краёв резекции [1][2].
Т1а1 — конизация шейки матки с выскабливанием цервикального канала с последующей гистологической оценкой краев резекции. При наличии сопутствующей гинекологической патологии (миома матки, аденомиоз, и др.) и при отсутствии необходимости сохранения фертильности проводят операцию первого типа (удаление матки). При наличии «положительного» края резекции конизацию шейки матки проводят повторно. При отсутствии возможности реконизации, пациентка ведётся как Т1В1 [1][2].
Т1а2 — модифицированное расширенное удаления матки (операция второго типа). При наличии противопоказаний к оперативному вмешательству возможно применение лучевой терапии. Для сохранения фертильности выполняют широкую конизацию шейки матки с лимфоадэнэктомией (лапароскопическим или влагалищным доступом) или трахелэктомию [1][2].
T1b1, T1b2 — расширенная экстирпация матки (операция третьего типа). В качестве альтернативного метода лечения может быть рассмотрена лучевая терапия с сохранением органа. Для сохранения фертильности может быть выполнена трахелэктомия. Далее оценивается риск развития рака: при высоком и промежуточном риске после операции проводится химиолучевая терапия [1][2].
T2a, T2b — возможны следующие варианты лечения:
- расширенная экстирпация матки (операция третьего типа);
- химиолучевое лечение;
- химиотерапия с последующей расширенной экстирпацией матки [1][2].
IIB-IVB — проводят химиолучевую терапию. При отсутствии поражения стенки таза одним из вариантов лечения является экзентерация малого таза (удаление мочевого пузыря, прямой кишки, матки с шейкой и придатками), особенно при наличии свищей. При наличии асимметричного отёка нижней конечности, болей в ноге, блокирования оттока мочи в мочеточнике, поражения стенки малого таза пациентке может быть предложена лишь паллиативная помощь (направленная не на излечение, а на облегчение симптомов)[1][2].
Прогноз. Профилактика
Прогноз при раке шейки матки зависит от стадии заболевания. В онкологии принято оценивать пятилетнюю выживаемость:
- при I стадии она составляет 88,8 %
- при II стадии — 74 %;
- при III стадии — 51,4 %;
- при IV стадии — 7,8 % [10].
Профилактика направлена на выявление проблемы на стадии предракового заболевания, когда возможно полное излечение и низкий риск рецидивирования.
Для этого рекомендовано проходить следующие обследования:
- мазок на онкоцитологию — один раз в год;
- кольпоскопия — также один раз в год;
- ПЦР-диагностика на ВПЧ — при каждой смене полового партнера или один раз в пять лет.
Кроме того, к методам специфической профилактики относится вакцинирование против ВПЧ детей в возрасте от 12 до 14 лет до начала половой жизни. Делать вакцину взрослым нецелесообразно, так как при начале половой жизни каждый взрослый сталкивается в ВПЧ с вероятностью в 87-97 %.
Разработаны различные типы вакцин, отличающиеся друг от друга количеством штаммов, от которых они защищают. На данный момент максимально эффективная вакцина действует против 6, 11, 16, 31, 33, 45, 52, 58 типов ВПЧ. Препарат вводится в дельтовидную мышцу три раза с интервалом в два месяца, а затем повторно через шесть месяцев. Однако, необходимо помнить, что вакцинация снижает риски возникновения рака шейки матки, но не является полной альтернативой скринингу.
Источник