Кардиосклероз сердца может быть причиной смерти
Содержание статьи
Почему мелкоочаговый кардиосклероз может стать причиной смерти?
Функционирование сердца может существенно ухудшаться из-за появления на определенных участках миокарда небольших узелков соединительной ткани. Подобное явление представляет собой мелкоочаговый кардиосклероз, и это причина смерти пациентов, которые допустили прогрессирование болезни. На начальных стадиях некроз тканей можно замедлить и остановить с помощью консервативных методов.
Кардиосклероз мелкоочаговый и крупноочаговый
Когда возникает поражение сердечной мышцы, сопровождающееся равномерным разрастанием соединительной ткани, говорят о диффузном кардиосклерозе. Рубцевание на участках с некрозом вызывается различными причинами и ведет к деформации клапанов органа.
В зависимости от площади разрушения различают кардиосклероз:
- мелкоочаговый;
- крупноочаговый.
В первом случае, присутствуют расположенные равномерно на поверхности сердца очаги мелких участков погибших тканей, размер которых не превышает 2 мм. Второй тип патологии свидетельствует о том, что некрозом поражены зоны значительных размеров.

Мелкоочаговый тип кардиосклероза лечат комплексом медикаментов, так как нужно одновременно лечить сопутствующие болезни.
Причины заболевания
Мелкоочаговый кардиосклероз обладает вторичным характером, то есть развивается на фоне прочих заболеваний. Зачастую нарушение появляется у больных, страдающих от ишемии (ИБС).
Также патология провоцируется:
- пороками сердца;
- аритмией;
- стенокардией;
- миокардитом;
- ревматизмом;
- атеросклерозом сосудов;
- интоксикацией тяжелыми металлами.
Список причин можно дополнить сахарным диабетом, лишним весом, алкоголизмом, хирургическими вмешательствами на сердце, постоянными стрессами, злоупотреблением лекарствами, возрастными изменениями.
Необходимая диагностика
Чтобы выявить диффузный мелкоочаговый или крупноочаговый кардиосклероз, врач направляет пациента на прохождения ряда исследований. В первую очередь, он собирает информацию о существующих признаках заболевания путем опроса больного, снимает показатели артериального давления и осуществляет аускультацию сердца.
Для точного подтверждения диагноза требуется проведение:
- Биохимического анализа крови.
- Эхокардиографии. Помогает обнаружить участки, которые не сокращаются.
- Электрокардиографии. Указывает на области, подвергшиеся некрозу, и выявляет нарушения в сердечном ритме.
- МРТ. Показывает даже незначительные по размеру патологические очаги.
- Сцинтиграфии. Нужна для определения первопричины кардиосклероза.
При необходимости пациент должен проконсультироваться с несколькими специалистами (гастроэнтерологом, терапевтом, хирургом).
Симптоматика и лечение
На начальном этапе мелкоочаговый кардиосклероз практически не распознается из-за отсутствия выраженных признаков, но стоит помнить, что причина смерти некоторых больных — откладывание визита к врачу и значительное прогрессирование болезни.
Основные проявления
По мере развития патология сопровождается:
- сильной одышкой, беспокоящей даже при небольших нагрузках;
- покашливанием без видимых причин, которое изначально бывает сухим, а позже дополняется выделением мокроты;
- болезненным дискомфортом в районе сердца;
- отечностью нижних конечностей в вечерний период, при этом поначалу опухает область лодыжек, а в дальнейшем ноги становятся одутловатыми полностью;
- мышечной слабостью из-за недостаточного кровоснабжения тканей;
- ломкостью ногтей, выпадением волос и пигментацией кожи.
Изредка пациенты жалуются на боли в области печени, что является следствием нарушения гемодинамики.
Интенсивность симптоматики обуславливается стадией заболевания. Если человек медлит с обращением за квалифицированной помощью, смерть может вызвать, к примеру, сочетание аритмии с аневризмой.
Эффективная терапия
При мелкоочаговом кардиосклерозе предусматривается комплексный подход в лечении нарушения.
Медикаментозная терапия осуществляется при помощи:
- бета-адреноблокаторов, устраняющих сбои в сердечном ритме и выравнивающих давление (Анаприлин, Индерал);
- нитратов, улучшающих циркуляцию крови по коронарным артериям и снижающих нагрузку на миокард (Нитроглицерин, Нитросорбид);
- антагонистов кальция, нормализующих высокое АД и ликвидирующих спазматические явления в сосудах миокарда (Нифедипин, Верошпирон).
В случае необходимости прописывается прием:
- ингибиторов АПФ (Эналаприл, Каптоприл);
- диуретиков (Бритомар, Трифас);
- антиагрегантных средств (Аспирин, Кардиомагнил).
Применение лекарств обязательно дополняется соблюдением диеты и отказом от вредных привычек. В меню не должно быть продуктов, повышающих уровень холестерина.

Важно обратиться к врачу как можно быстрее, чтобы не упустить время.
При малоэффективности консервативных методик рекомендуется хирургическое вмешательство, что позволит снизить риск осложнений и летального исхода.
Наличие мелкоочагового кардиосклероза предполагает проведение:
- Аортокоронарного шунтирования. Благодаря размещению шунта в месте сужения сосуда кровь начинает двигаться обходными путями.
- Стентирования. Внутрь сосуда, который оказался пораженным, вставляется протез в виде сетчатой трубки (стент). В зависимости от количества суженных участков их может быть от одного до четырех.
- Операции по установке электрокардиостимулятора. Проводится в крайних случаях, если жизнь пациента находиться под угрозой.
Развитие патологии можно предупредить, уделяя внимание профилактическим мерам. В частности, следует пересмотреть питательный рацион, достаточно отдыхать и двигаться, вовремя посещать доктора и не заниматься самолечением. Особенно актуальной будет профилактика по окончании лечебного курса.
Необходимо понимать, какую опасность несет болезнь. Когда пациент с запущенной формой мелкоочагового кардиосклероза попадает на операционный стол, никто не сможет гарантировать успешного исхода. Поэтому вовремя начатое лечение позволит избежать нежелательных последствий.
Источник
Постинфарктный кардиосклероз причина смерти
Как лечится постинфарктный кардиосклероз — причины смерти
Постинфарктный кардиосклероз — это опаснейшее заболевание, причина смерти от которого может быть вполне объяснимой, так как заболевание довольно серьезное.
Когда человек находится в зрелом возрасте, то очень часто болеют различными заболеваниями сердца, после чего наступает постинфарктный кардиосклероз, который может привести к скоропостижной смерти. Чаще всего постинфарктный кардиосклерозсвязан с тем, что сердце больного попросту не выдерживает нагрузки. При наличии диагноза постинфарктный кардиосклероз, сердце полностью обволакивается новой соединительной тканью, после чего в нем происходят различные нарушения, вплоть до того, что сердце не может справиться с тем количеством крови, которое ему нужно ежедневно перегонять.
Причины смерти при постинфарктном кардиосклерозе
Когда человек страдает такими заболеваниями, как постинфарктный кардиосклероз, то его родственники должны знать о том, что в период обострения данного заболевания, в любое время больной может скоропостижно скончаться. Постинфарктный кардиосклероз так же может служить тем, что у человека может во время обострений произойти кардигенный шок, который является так же причиной внезапной и быстрой смерти.
Еще одной из причин смерти после перенесенного заболевания является нарушение нормального сердечного ритма, в частности происходит фибрилляция желудочков сердца. Такое состояние обусловлено тем, что происходит обострение заболевания сердца. Именно поэтому при постинфарктном кардиосклерозе необходимо тщательно следить за своими привычками, чтобы болезнь не стала смертельной.
Врачи констатируют те показатели, когда внезапная смерть после перенесенного постинфарктного кардиосклероза происходит в течении 2-5 часов и не имеет никаких предшествующих вестников. Именно поэтому для многих такая резкая смерть является настоящим шоком и неожиданностью.
Еще одной из причин смерти после перенесенного постинфарктного кардиосклероза является нарушение нормального сердечного ритма, в частности происходит фибрилляция желудочков сердца. Такое состояние обусловлено тем, что происходит обострение заболевания сердца.
Для того чтобы избежать скоропостижной смерти, необходимо постоянно следить за артериальным давлением, а так же вести здоровый образ жизни и отказаться от употребления алкогольных напитков и от курения сигарет.
Заболевание постинфарктный кардиосклероз
Постинфарктный кардиосклероз — это самостоятельная форма ишемической болезни сердца, при которой рубцовое замещение мышечной ткани происходит в результате инфаркта миокарда. Такой диагноз выставляется спустя 2-4 месяца после инфаркта, т.е. процесс рубцевания завершится полностью.
Причины постинфарктного кардиосклероза
Как не трудно догадаться из названия, основной причиной постинфарктного кардиосклероза является инфаркт миокарда. Но это не единственная причина, такая форма кардиосклероза также развивается в результате травмы сердца и миокардиодистроии. Но это не единственная причина, постинфарктный кардиосклероз также развивается в результате травмы сердца и миокардиодистрофии. Но такие случаи встречаются намного реже.
Патогенез
Инфаркт миокарда — это острое нарушение кровоснабжения участка сердечной мышцы. Если вовремя не предпринять никаких мер, то на этом месте образуется очаговый некроз. В последствие он замещается соединительной тканью, которая заполняет имеющийся дефект. Величина таких участков и их положение будут определять тяжесть постинфарктного кардиосклероза.
Соединительная ткань не способна сокращаться и не может проводить электрические импульсы, поэтому нарушается внутрисердечная проводимость, могут возникать аритмии, уменьшении фракции сердечного выброса. В процессе компенсации этих недостатков происходит гипертрофия миокарда, расширение камер сердца, может возникать сердечная недостаточность.
Симптомы постинфарктного кардиосклероза
Клиника постинфарктного кардиосклероза будет зависеть от места локализации некроза и его размером и глубиной распространения в сердечную мышцу. Другими словами, чем больше участок рубцовой ткани, тем хуже функциональная активность миокарда и тем выше вероятность развития сердечной недостаточности или аритмии.
Одним из наиболее часто встречающихся симптомов постинфарктного кардиосклероза является одышка. Сначала она беспокоит больных только при физической нагрузке, но по мере нарастания сердечной недостаточности она появляется и в покое. Одышка может возникать и в положении лежа, такое состояние носит название ортопоноэ, оно возникает из-за перераспределения крови вен брюшной полости и нижних конечностей.
Также пациентов может беспокоить приступы сердечной астмы — приступы удушья, длящиеся от нескольких минут до нескольких часов. Они возникают в результате острой левожелудочковой недостаточности, и застоя крови в малом круге кровообращения. В начале такое состояние проходит самостоятельно при принятии больным вертикального положения тела, но при тяжелой сердечной недостаточности может возникнуть такое грозное осложнение, как отек легких, который требует немедленного оказания медицинской помощи.
Если очаги соединительной ткани располагаются в проводящей системе сердца, то возникают различного рода нарушения сердечного ритма, причем размер кардиосклероза здесь практически не имеет значения. Крупноочаговый кардиосклероз в этом случае будет иметь сходную симптоматику с незначительным по размеру повреждением ткани миокарда.
Диагностика постинфарктного кардиосклероза
При диагностике постинфарктного кардиосклероза врач опирается на анамнез пациента, а также назначает ряд диагностических исследований. Как правило это ЭКГ, УЗИ сердца, при необходимости проводят ритмокардиографию, коронарографию, нагрузочные пробы, холтеровское мониторирование.
Лечение постинфарктного кардиосклероза
Целями лечения постинфарктного кардиосклероза является замедление нарастания сердечной недостаточности, устранение нарушения проводимости сердца и аритмий, предотвращение дальнейшего разрастания соединительной ткани.
Для этого могут назначаться следующие препараты:
- Ингибиторы АПФ.
- Нитраты.
- В-адреноблокаторы.
- Дезагреганты.
- Препараты, направленные на нормализацию метаболизма.
Лечение может проходить как консервативно, когда пациент принимает назначенные препараты в виде таблеток дома, и инфузионно, когда пациент получает назначенные препараты в виде внутривенных капельных вливаний .
Пациенты с постинфарктным кардиосклерозом должны осознавать, что всю дальнейшую жизнь им придется придерживаться строгих правил:
- Ограничение физической и эмоциональной нагрузки.
- Постоянный прием лекарств, которые им назначил врач.
- Соблюдение определенной диеты.
- Отказ от курения и чрезмерного употребления алкоголя.
Тяжелое течение постинфарктного кардиосклероза решается вопрос об операции. В медицинском центре ГарантКлиник лечением пациентов, имеющих заболевания сердца занимается главный врач, кардиолог, терапевт Георгий Карапетович Антанян. Его обширная практика, большой опыт, а также диагностические возможности центра позволяют проводить максимально эффективное лечение, насколько это позволяет ситуация. В любом случае, мы сделаем все возможное, чтобы сохранить здоровье каждого нашего пациента.
О стоимости наших услуг Вы можете узнать в разделе Цены
Постинфарктный кардиосклероз
Постинфарктный кардиосклероз — это болезнь, которая может развиваться после перенесенного инфаркта. Врачи рассматривают его как отдельное заболевание и чаще диагностируют уже после завершения процесса рубцевания.
Признаки постинфарктного кардиосклероза
Это заболевание может развиваться некоторое время бессимптомно. При диффузном кардиосклерозе происходит равномерное отмирание поверхности сердечной мышцы. Различают несколько постинфарктного кардиосклероза форм:
- мелкоочаговый;
- крупноочаговый.
К основным признакам недуга можно отнести следующее:
- снижение активности и работоспособности;
- увеличение сердцебиения;
- затрудненное дыхание;
- боль в области сердца;
- отек легких;
- сердечный ритм прослушивается со значительными перебоями;
- признаки сердечной недостаточности ;
- отеки конечностей.
Очень важно обращать внимание на такое проявление организма, как одышка. Именно ее появление может стать первым звонком, говорящим о появлении и развитии заболевания. На начальной стадии она появляется только при физических нагрузках, но впоследствии может присутствовать и в состоянии покоя. Могут возникать и отеки, которые приводят к набуханию вен на верхней части шеи. Стоит запомнить, что при появлении постоянных болей в груди следует немедленно обратиться к врачу.
Лечение постинфарктного кардиосклероза
Перед тем как приступить к лечению, врач должен назначить диагностику. Очень часто постинфарктный кардиосклероз выявляют на ЭКГ. Хотя в идеале диагноз могут поставить только после полного осмотра и сдачи анализов. Диагностика включает в себя:
- электрокардиограмму;
- эхокардиографию;
- исследование коронарных сосудов;
- МРТ сердца.
Постинфарктный кардиосклероз может стать причиной смерти без должного и квалифицированного лечения. Оно должно быть направлено на:
- ликвидацию недостаточности кровообращения;
- нарушения ритма и проводимости;
- улучшение и нормализацию свертываемости крови и липидного обмена.
В связи с тем, что лекарственные препараты могут вызывать привыкание, а также снижение иммунитета и появление других заболеваний, они используются в комплексе с поддерживающими витаминными средствами и физиотерапией. А вот прием лекарственных трав может снижать токсичность синтетических препаратов, что является очень важным в период реабилитации. Поэтому многие специалисты рекомендуют использовать как медикаментозные препараты, так и народные средства. Последним пунктом в тактике лечения является хирургическое вмешательство.
Причина смерти (18+)
Источник
Крупноочаговый кардиосклероз причина смерти
Причины смерти.
Хроническая ишемическая болезнь сердца
Осложнения инфаркта и причины смерти.
· Кардиогенный шок.
· Фибрилляция желудочков.
· Асистолия.
· Острая сердечная недостаточность.
· Миомаляция и разрыв сердца.
· Острая аневризма.
· Пристеночный тромбоз с тромбоэмболическими осложнениями.
· Перикардит.
· Аритмии — наиболее частая причина смерти в первые несколько часов после развития инфаркта.
Смерть от разрыва сердца (нередко в области острой аневризмы) и тампонады полости сердечной сорочки чаще наступает на 4 — 10-й день.
1. Крупноочаговый кардиосклероз развивается в исходе перенесенного инфаркта, характеризуется образованием рубца. Иногда осложняется развитием хронической аневризмы сердца, в полости которойвозникают пристеночные тромбы.
2. Диффузный мелкоочаговый кардиосклероз.
Развивается вследствие относительной коронарной недостаточности с развитием мелких фокусов ишемии. Клинически сопровождается приступами стенокардии. Часто протекает с нарушениями ритма.
· Хроническая сердечная недостаточность.
· Тромбоэмболические осложнения.
ЦЕРЕБРОВАСКУЛЯРНЫЕ БОЛЕЗНИ (ЦВБ)
ЦВБ выделены в самостоятельную группу в 1977 г. Они характеризуются острыми нарушениями мозгового кровообращения, фоном для которых являются атеросклероз и гипертоническая болезнь.
Классификация.
1. Болезни головного мозга, связанные с ишемическими повреждениями: ишемическая энцефалопатия, ишемический и геморрагический инфаркты головного мозга.
2. Внутричерепные кровоизлияния.
3. Гипертензионные цереброваскулярные болезни.
В клинике используют термины «инсульт», или «мозговой удар».
Инсульт — это острое нарушение мозгового кровообращения с повреждением ткани мозга. Различают:
1. Геморрагический инсульт (кровоизлияние в мозг по типу гематомы или по типу геморрагической инфильтрации).
2. Ишемический инсульт — инфаркт мозга, чаще всего белый инфаркт или очаг серого размягчения.
Геморрагический инсульт по типу гематомы локализуются в области подкорковых ядер и выглядят как очаг красного размягчения. Гематома — это кровоизлияние с разрушением ткани мозга Большие гематомы заканчиваются смертью. Если больной выживает, то на месте гематомы образуется киста с ржавыми стенками, а у больных — параличи.
Геморрагический инсульт по типу геморрагической инфильтрации происходит кровоизлияние, но без разрушения ткани. Локализация — зрительные бугры, мост мозга.
Ишемический инсульт. то есть белый инфаркт мозга образуется при тромбозе мозговых артерий, которые имеют атеросклеротические бляшки. Макроскопически — это очаг серого размягчения. Исход — киста с серыми стенками. Обнаруживается у больных параличами.
Ишемическая энцефалопатия связана с хронической ишемией, приводящей к дистрофии и атрофии нейроцитов с образованием мелких кист и разрастанию глии. При длительном существовании может развиться атрофия коры.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Вопросы клинической патологической анатомии: Учебное пособие. страница 6
— наличием и степенью тяжести фоновых заболеваний (гипертоническая болезнь, сахарный диабет и др.)
Морфогенез ИМ складывается из двух последовательных стадий: некротической, когда идет собственно некроз и наблюдаются наиболее яркие клинические проявления в виде многочасовых, интенсивных, не снимающихся нитроглицерином, а иногда и повторным введением наркотических средств болей за грудиной и во всей передней части грудной клетки. Уже через 4-8 часов появляются ЭКГ признаки ИМ в виде изменений зубца R и смещения интервала ST, возникновения патологического Q. К концу первых суток отмечаются первые параклинические признаки (лейкоцитоз, изменения аминотрасфераз и т.д.). Начало ферментемии совпадает по времени с моментом формирования отчетливо определяющегося участка ИМ в виде серо-желтого участка с геморрагическим венчиком (обнаруживаемого на аутопсии в случае летального исхода). Следующая стадия — организации, начинается сразу же вслед за появлением некроза. На месте ИМ формируется грануляционная ткань, которая затем созревает в грубоволокнистую рубцовую. Таким образом, при организации ИМ на его месте образуется плотный рубец (четвертая форма ИБС — крупноочаговый постинфарктный кардиосклероз ). Осложнения ИМ многочисленны и зачастую являются причинами летального исхода. Подробно останавливаться на этом вопросе не представляется целесообразным так как он хорошо изложен в многочисленных монографиях. Упомянем лишь тот факт, что наиболее частыми осложнениями (и причинами смерти) пациентов в остром периоде являются фибрилляция желудочков и кардиогенный шок, а в подостром — разрывы сердечной мышцы с последующей гемотампонадой перикарда.
ИМ, который развивается позднее 8 недель от начала первого ИМ считается повторным. Как правило изменения локализуются по периферии сформированного рубца. Во многом именно поэтому диагностика повторного ИМ крайне сложна, для нее необходимы тщательный учет клинических, динамических ЭКГ и биохимических исследований. Однако процент диагностических ошибок все еще достаточно высок, так как ЭКГ данные в 30% случаев несостоятельны, а клинически повторный ИМ может протекать атипично (так называемые безболевой, астматический, гастралгический и цереброваскулярный варианты течения повторного ИМ).
Крупноочаговый постинфарктный кардиосклероз — благоприятный исход инфаркта миокарда, морфологический субстрат хронической прогрессирующей недостаточности кровообращения. В большинстве случаев формирования обширных рубцов после крупноочаговых (трансмуральных) инфарктов, субкомпенсированная недостаточность кровообращения несмотря на лекарственную коррекцию в ближайшие пять лет после перенесенного ИМ все более приобретает признаки декомпенсации. Кроме того, при расположении инфаркта в области проводящих путей ситуация усугубляется аритмическими нарушениями. Маркером перехода субкомпенсированной недостаточности кровообращения в декомпенсированную служит чаще всего накопление жидкости (транссудата) в полостях тела. Гидроперикард, гидроторакс, гидроперитонеум, одышка инспираторного и смешанного характера, цианоз — грозные предвестники неблагоприятного исхода заболевания. Все эти изменения, как правило, хорошо выявляются клинически. Венозный застой прежде всего возникает во внутренних органах и проявляется: увеличением печени («мускатная» печень), с возможным последующим уменьшением на терминальной стадии (застойный фиброз); венозным полнокровием почек и селезенки (цианотическая индурация почек и селезенки); застойными явлениями в легких в виде беззвучных влажных хрипов при аускультации и иногда, кровохарканья (бурая индурация легких). Характерны так же периферические отеки на голенях. Перкуторное и рентгенологическое определение жидкости в полостях не вызывает затруднений. Смерть больных наступает от хронической прогрессирующей недостаточности кровообращения на фоне анасарки и невозможности сердца выполнять свою функцию. Реже непосредственной причиной смерти являются нарушения проводимости и ритма сердечной деятельности. В качестве самостоятельной формы ИБС может рассматриваться обширный рубец после трансмурального инфаркта миокарда, вызывающий истончение и выбухание стенки сердца на участке, замещенном фиброзной тканью — хроническая аневризма сердца. Для хронической аневризмы характерны все указанные выше признаки крупноочагового кардиосклероза в крайних его проявлениях.
Аритмии (так же как и стенокардия) чаще всего наблюдаются при атеросклеротическом или постинфарктном кардиосклерозе в результате расположения очагов рубцовой ткани в местах прохождения пучка Гиса и его ветвей. Соответственно характер аритмии определяется локализацией рубцовых изменений. Наиболее грозными формами аритмии являются мерцание и фибрилляция желудочков сердца.
Острая сердечная недостаточность развивается, как правило, после относительно кратковременных эпизодов коронарного криза, вызывающих ишемическую дистрофию миокарда в результате освобождения катехоламинов, потери магния, калия и фосфора, накопления натрия, кальция и воды ультраструктурами миокарда. У умерших пациентов на секции сердце дряблое. Очаг некроза не определяется, однако миокард в участках ишемии пестрый, отечный. Нередко в коронарной артерии обнаруживается свежий тромб.
Краткая клинико-морфологическая характеристика форм ишемической болезни сердца помогает понять суть трактовки данной нозологии МКБ и принципы формулирования диагноза при ИБС. Огромная социальная значимость данной патологии заставляет в большинстве случаев острой, а часто и хронической ИБС рассматривать ее в качестве основного заболевания. Лишь в единичных случаях хронической ИБС, как правило, в форме мелкоочагового диффузного кардиосклероза (аритмии, стенокардии) она выставляется в качестве сопутствующего страдания.
Например:
ОСНОВНОЙ: Аденокарцинома антрального отдела желудка с множественными метастазами в печень.
Кардиосклероз: виды, симптомы, лечение
Как много в последнее время мы слышим о таком коварном заболевании, приводящем человека к инфаркту миокарда, а затем и к смерти, как атеросклеротический кардиосклероз. Что это за болезнь? И почему мы допускаем ее развитие?
Причины и симптоматика
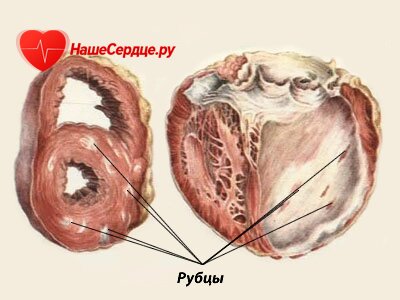 Если мышечный слой сердца, в силу разных причин, заменяется рубцовой или соединительной тканью, развивается кардиосклероз. Степень развития болезни зависит от того, насколько эта мышечная часть поражена рубцовой, и чем ее больше, тем выраженной становится сердечная недостаточность.
Если мышечный слой сердца, в силу разных причин, заменяется рубцовой или соединительной тканью, развивается кардиосклероз. Степень развития болезни зависит от того, насколько эта мышечная часть поражена рубцовой, и чем ее больше, тем выраженной становится сердечная недостаточность.
Такие изменения в сердце можно диагностировать после проведения электрокардиографии. Симптомами кардиосклероза является наличие одышки, аритмий (экстрасистолии) и отеков (особенно нижних конечностей).
Это может быть постинфарктный кардиосклероз или следствие атеросклероза, развития миокардита и разного рода миокардиострофий. Болезнь всегда имеет место при малоподвижном образе жизни, неправильном питании, постоянных стрессах, курении и излишнем потреблении алкогольных напитков.
Виды и характерные особенности болезни
В зависимости от причин возникновения различают такие разновидности и формы кардиосклероза сердца, как атеросклеротический, постинфарктный и постмиокардический, а от участка поражения — диффузный и очаговый.
Симптомы атеросклеротического кардиосклероза (или ИБС) появляются после долгих лет формирования и развития болезни, когда процесс рубцевания миокардового слоя в сочетании с кислородным голоданием разрушает полноценную работу сердца. Со временем появляется одышка, тахикардия, отеки, аритмия.
После перенесенного острого инфаркта миокарда на месте некротических тканей сердца образуются рубцы, которых после рецидивов становится все больше и больше. Если рубцевание прошло неправильно, то на месте утончения мышечной ткани появляется аневризма, которая при очередной нагрузке может разорваться, что и является частой причиной смерти при постинфарктном кардиосклерозе.
При воспалении миокарда сердца (миокардиты, ревматизм), которое может вызвать хронический тонзиллит, гайморит, другие гнойные инфекции (что может поражать как детей, так и взрослых), то на фоне этих патологий развивается миокардический кардиосклероз.
Если сделана коронарография, которая показала, что атеросклеротических изменений в сосудах не выявлено, кроме того, биохимические показатели крови в норме, то ставится диагноз постмиокардический кардиосклероз.
В случае аппаратного диагностирования равномерного поражения всей поверхности мышцы сердца, констатируется наличие диффузного кардиосклероза. При этом происходит постепенное отмирание самого миокарда органа. Если размер поврежденных участков диаметром не более 2мм, то это мелкоочаговая форма, но если больше — диагностируют крупноочаговый кардиосклероз.
Самым распространенным видом недуга является миокардический кардиосклероз с нарушением ритма, который заставляет пациентов постоянно следить за своим пульсом, а слабость и головокружение, быстрая утомляемость и одышка даже в состоянии покоя — постоянные спутники больного.
Методы лечения кардиосклероза
К сожалению, восстановить поврежденную сердечную мышцу невозможно, поэтому вся терапия направлена на недопущение дальнейшего отмирания миокарда, а также купирование симптоматических проявлений болезни и профилактики рецидивов.
Медикаментозное лечение кардиосклероза является идентичным терапии ишемической болезни и недостаточности сердечной деятельности.
Для облегчения работы кровеносной системы и нагрузки на главный ее орган назначаются диуретики (мочегонные препараты), которые не допускают скопления жидкости в организме.
В качестве лекарств, замедляющих процессы перестройки миокарда, врач назначает ингибиторы АПФ в комплексе с верошпироном, а для предупреждения образования тромбов в расширенных сердечных полостях применяется варфарин из группы антикоагулянтов.
Кроме этого, проводят терапию мескикором, АТФ для ускорения метаболических процессов и интенсификации клеточного питания, а для недопущения аритмии применяют средства из группы бета-блокаторов, который назначает врач индивидуально.
Лечение атеросклеротического кардиосклероза заключается в симптоматической терапии сердечной недостаточности, предупреждения аритмии, проведение лечения, направленного на уменьшение уровня холестерина в крови .
Если же возникла аневризма на каком-либо участке миокарда, проводится хирургическая операция по ее удалению и параллельно выполняется аортокоронарное шунтирование.
Страдающим кардиосклерозом любого вида и формы необходимо пожизненно и регулярно принимать предписанные кардиологом лекарственные препараты, не меняя их дозировки и не пропуская прием в назначенное время.
Больные должны избегать любых физических нагрузок, бросить вредные привычки. Ежедневно гулять по 2-3 часа в несколько приемов, ведь сердечная мышца имеет постоянный кислородный дефицит.
Диета должна быть насыщена продуктами, богатыми микроэлементами, минералами и витаминами: зелень всех видов, овощи, фрукты, злаковые, кисломолочные продукты. Категорически исключить из рациона соленья, пряности, маринады, копчености, сдобные изделия.
Рекомендуется санаторно-курортное лечение и бальнеологические процедуры, оздоровительные программы. И постоянное наблюдение специалистом-кардиологом.
Источник