Эписпадия мочевого пузыря фото
Содержание статьи
Эписпадия
Эписпадия – это порок развития уретры, характеризующийся частичным или полным расщеплением ее верхней стенки. Эписпадия встречается у мальчиков и девочек и кроме анатомического дефекта проявляется нарушением мочеиспускания (разбрызгиванием, недержанием мочи), половой функции (болезненностью эрекции, затруднением полового акта), инфекциями мочевыводящих путей. Комплекс диагностических мероприятий при эписпадии включает полное урологическое обследование: УЗИ, экскреторную урографию, цистографию, рентгенографию лонного сочленения, уродинамические исследования. Лечение эписпадии – хирургическое, зависит от формы и степени выраженности порока.
Общие сведения
Эписпадия – врожденная аномалия мочеиспускательного канала, при которой имеет место незаращение (расщелина) дорсальной стенки уретры на различном протяжении. В детской урологии эписпадия встречается значительно реже, чем гипоспадия, примерно в 1 случае на 50 000 новорожденных. Соотношение мужской и женской эписпадии составляет 5:1.
Примерно в половине случаев эписпадия сочетается с другими аномалиями: экстрофией мочевого пузыря, крипторхизмом, паховыми грыжами, экстрофо-эписпадийным комплексом – целым рядом пороков развития мочеполовой системы. При эписпадии может значительно нарушаться мочеиспускание и половая функция, что требует поиска эффективных путей ее ранней хирургической коррекции путем интеграции усилий детской хирургии, гинекологии, урологии и андрологии.

Эписпадия
Причины эписпадии
Точные причины развития эписпадии неизвестны. Предполагается, что аномалии развития уретры возникают вследствие нарушения эмбриогенеза между 7 и 14 неделями внутриутробного развития. В случае эписпадии первичный половой бугорок смещается в каудальном направлении, что приводит к нарушению закладки мезодермальной пластинки и последующему несмыканию передней стенки уретры. В числе непосредственных факторов, вызывающих эмбриональные нарушения, называются:
- вирусные инфекции беременной;
- вредные привычки, ранние токсикозы;
- эндокринные нарушения;
- воздействие на плод профессиональных вредностей.
Патанатомия
При эписпадии меатус имеет форму желоба, расположенного на дорсальной поверхности полового члена (при гипоспадии – на вентральной, задней поверхности) между недоразвитыми, расщепленными, кавернозными телами. При женской эписпадии отмечается расщепление клитора.
Классификация
Прежде всего, различают мужскую и женскую эписпадию. Кроме этого, все формы эписпадии у мужчин и женщин делятся на 2 группы: с изолированным расщеплением уретры и с расщеплением сфинктера мочевого пузыря.
В основу классификации клинических форм эписпадии положен критерий степени расщепления уретры. В соответствии с этим у мальчиков выделяют:
- головчатую эписпадию – уретра расщеплена до венечной борозды полового члена
- стволовую эписпадию – уретра расщеплена по всей длине тела полового члена
- лобково-стволовую эписпадию — расщеплен весь мочеиспускательный канал и частично сфинктер мочевого пузыря.
- тотальную эписпадию — расщеплена уретра, шейка и передняя стенка мочевого пузыря.
У девочек принято различать:
- клиторную эписпадию – расщепление клитора на два тела, разделенных поперечной щелью наружного отверстия мочеиспускательного канала
- субтотальную (субсимфизарную) эписпадию — расщепление клитора и половых губ
- тотальную (ретросимфизарную) эписпадию — расщепление клитора, половых губ, лонного сочленения, сфинктера мочевого пузыря.
Примерно в 90% случаев встречаются субтотальные и тотальные формы эписпадии.
Симптомы эписпадии
Эписпадия у мальчиков
Клиническая картина эписпадии определяется ее формой. Так, головчатая эписпадия при отсутствии расщепления крайней плоти может оставаться нераспознанной. Мочеиспускание при этом не нарушается или сопровождается незначительным разбрызгиванием струи мочи. В более выраженных случаях может иметь место небольшое искривление полового члена, однако эрекция и половая функция при головчатой эписпадии не нарушаются.
При стволовой эписпадии наружное отверстие уретры располагается вблизи корня полового члена. Произвольная регуляция мочеиспускания сохранена, однако из-за разбрызгивания мочи больные вынуждены мочиться сидя. При напряжении (смехе, кашле, физическом усилии) может возникать недержание мочи. Имеется выраженная деформация полового члена: его укорочение и подтягивание к передней брюшной стенке из-за расхождения ножек пещеристых тел. Половой акт затруднен, но в большинстве случаев возможен.
Лобково-стволовая эписпадия сопровождается выраженным укорочением и деформацией полового члена, делающим половой акт невозможным. Наружное отверстие уретры расположено под лонным сочленением; вследствие частичного расщепления сфинктера мочеиспускательного канала возникает недержанием мочи, выраженное в той или иной степени.
При полной форме эписпадии отмечается выраженное недоразвитие и крючкообразная деформация полового члена. Эрекции болезненны, половой акт невозможен. Имеет место расщепление кавернозных тел и шейки мочевого пузыря, постоянное вытекание мочи наружу. Диастаз лобковых костей приводит к формированию «утиной походки», а расхождение мышц передней брюшной стенки – «лягушачьего» живота. У трети пациентов выявляются мегауретер, пузырно-мочеточниковый рефлюкс, гидронефроз, крипторхизм, гипоплазия яичек, мошонки и предстательной железы, пиелонефрит.
Эписпадия у девочек
Клиторная эписпадия не приводит к нарушению мочеиспускания и не имеет клинического значения. Субсимфизарная эписпадия сопровождается недержанием мочи при чихании, кашле, физическом напряжении. При тотальной эписпадии у девочек отмечается полное расщепление половых губ и лонного сочленения расхождение прямых мышц живота, что сопровождается постоянным истечением мочи, мацерацией кожи наружных половых органов и внутренних поверхностей бедер, рецидивирующим пеленочным дерматитом, вульвовагинитами и инфекциями мочевыводящих путей. Эписпадия у девочек может сочетаться с гипоплазией клитора и малых половых губ, удвоением влагалища.
Диагностика
Лечение эписпадии
Головчатая эписпадия у мальчиков и клиторная эписпадия у девочек обычно не нуждаются в лечении. Основными показаниями к хирургическому лечению эписпадии служат функциональные (недержание мочи) и косметические дефекты, нарушающие психофизическое развитие ребенка. Оптимальным возрастом для хирургической коррекции эписпадии у детей является возраст 4-6 лет (по мнению некоторых авторов, 2-4 года).
При мужской эписпадии главными задачами лечения выступают устранение деформации полового члена, формирование целостного мочеиспускательного канала и восстановление сфинктера мочевого пузыря. В связи с обозначенными задачами основные этапы оперативного вмешательства включают:
- коррекцию искривления полового члена;
- уретропластику;
- сфинктеропластику мочевого пузыря.
Выбор конкретной методики (Кантвелла, Митчелла, Рэнсли и др.) определяется индивидуальной клинической ситуацией. У девочек с клинически значимой эписпадией выполняется пластика клитора, по показаниям — пластика шейки мочевого пузыря.
В послеоперационном периоде осуществляется длительная катетеризация и промывание мочевого пузыря. Осложнениями хирургической коррекции эписпадии могут явиться свищи мочевого пузыря и мочеиспускательного канала, стриктуры уретры, недержание мочи, сужение влагалища. В будущем у мужчин возможно сохранение искривления полового члена, развитие эректильной дисфункции, бесплодия.
Прогноз
Ранняя хирургическая коррекция эписпадии в большинстве случаев позволяет добиться хороших функциональных результатов, выработки произвольного контроля за мочеиспусканием, предотвратить развитие психологических нарушений. Прогноз в отношении сексуальной функции и фертильности во многом зависит от сопутствующих аномалий развития и их коррекции.
Дети, перенесшие в раннем возрасте оперативную коррекцию эписпадии, нуждаются в постоянном наблюдении детского уролога. В некоторых случаях в подростковом возрасте у них выявляются скрытые деформации полового члена.
Источник
Экстрофия мочевого пузыря

УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Введение
Экстрофия мочевого пузыря (ЭМП) — редкий тяжелый врожденный порок развития нижних мочевых путей, характеризующийся отсутствием передней брюшной стенки и передней стенки мочевого пузыря, а также расхождением лонного сочленения (диастаз). Через дефект передней брюшной стенки пролабирует слизистая оболочка. В нижней части обнаженной слизистой оболочки расположены устья мочеточников, из которых постоянно выделяется моча. Пуповина впадает низко в верхний край дефекта передней брюшной стенки.
Экстрофийные пороки нижних мочевых путей делят на классическую экстрофию мочевого пузыря и экстрофию клоаки. У мальчиков экстрофия мочевого пузыря сочетается с расщеплением мочеиспускательного канала (эписпадия). Экстрофия мочевого пузыря у девочек сопровождается расщеплением клитора, расщеплением или отсутствием мочеиспускательного канала, а также спайками больших и малых половых губ [1, 2].
В литературе экстрофия мочевого пузыря чаще всего описывается в комплексе с эписпадией, хотя имеются сообщения об изолированном поражении стенки мочевого пузыря, когда его шейка и мочеиспускательный канал сформированы. Такая патология называется неполной экстрофией, или переднепузырным свищом. При неполной экстрофии патология половых органов отсутствует [3, 4]. Наиболее тяжелой и редкой формой порока является экстрофия клоаки, при которой расщепление распространяется не только на урогенитальную область, но и на терминальный отдел кишечника [5, 6].
Впервые экстрофию мочевого пузыря, как врожденный порок развития, описал Schenk von Grafenberg в 1597 г. В 1780 г. Chaussier впервые использовал термин «экстрофия». Упоминания об экстрофии мочевого пузыря обнаружены на ассирийских табличках, сделанных 2000 лет до н. э. [7]. Частота экстрофии мочевого пузыря составляет 0,25-0,5 на 10 тыс. новорожденных. Соотношение классической экстрофии мочевого пузыря у мальчиков и девочек 3:1 [1, 8]. При экстрофии мочевого пузыря встречаются сопутствующие врожденные аномалии — паховые грыжи (у 56 % мальчиков, у 15 % девочек), крипторхизм (20 %), колоректальные аномалии (1,8 %) и др. [1, 2]. Экстрофия мочевого пузыря может входить в состав комплекса OEIS (omphalocele, extrophy, imperforate anus, spinal defects), OMIM 258040.
Пренатальная диагностика экстрофии мочевого пузыря возможна уже при первом скрининговом обследовании в 11-14 нед беременности, когда в норме полость мочевого пузыря начинает наполняться мочой. Визуализация мочевого пузыря обязательно входит в стандартные протоколы исследования пренатального скрининга.
Эмбриопатогенез
Экстрофия мочевого пузыря формируется на 4-5-й неделе эмбриогенеза, когда на 28-32-й день происходит каудальная миграция мембраны клоаки. В то же время формируется передняя брюшная стенка, однако если мезенхима не переходит из одного клеточного слоя нижней брюшной стенки в другой, то это приводит к нестабильности клоакальной мембраны. Преждевременный разрыв мембраны клоаки приводит к комплексу «подпупочных» аномалий. Разрыв клоакальной мембраны после полного разделения «урогенитальной» части от пищеварительного тракта приводит к формированию классической экстрофии мочевого пузыря.
Если повреждение мембраны происходит до того, как спускается уроректальная перегородка, тогда это приводит к вывороту нижнего уретрального тракта и части пищеварительного тракта с формированием клоакальной экстрофии. Генетические факторы, связанные с экстрофией мочевого пузыря, на сегодняшний день не выявлены, однако существует гипотеза, что потеря экспрессии р63 из-за полиморфизмов очередности у промотера является фактором риска развития экстрофии мочевого пузыря [1, 9].
Ниже представлен случай диагностики экстрофии мочевого пузыря в III триместре беременности.
Материал и методы
Пациентка С.,18 лет, настоящая беременность первая, от первого брака, супруги соматически здоровы, профессиональных вредностей не имеют, наследственность не отягощена. На учете в женской консультации пациентка состояла с 9 нед беременности. Беременность протекала без осложнений. При скрининговом УЗ-исследовании в I и II триместрах по месту жительства ВПР и УЗ-маркеров хромосомных перестроек у плода не обнаружено.
При УЗ-обследовании в 34 нед беременности в женской консультации по месту жительства было обнаружено образование средней эхогенности размером 28x23x25 мм в области нижних отделов передней брюшной стенки. Женщина была направлена в медикогенетическое отделение МОНИИАГ с диагнозом: «ВПР плода, экстрофия мочевого пузыря?».
УЗ-исследование проводилось на сканере WS80A (компании Samsung Medison) с использованием объемного датчика CV1-8A.
Результаты
При УЗ-исследовании обнаружен один живой плод женского пола в головном предлежании. Гестационный срок составил 34,4 нед. Фетометрические показатели плода соответствовали данному сроку. Патологических изменений плаценты и околоплодных вод не выявлено. При исследовании мочевой пузырь в типичном месте не визуализировался.
В нижних отделах передней брюшной стенки в надлобковой области визуализировалось эхогенное образование размером 30x28x25 мм (рис. 1, 2). Определялось низкое впадение пуповины. Почки плода визуализировались в типичном месте, без структурных изменений. Патологических изменений других органов не было выявлено.
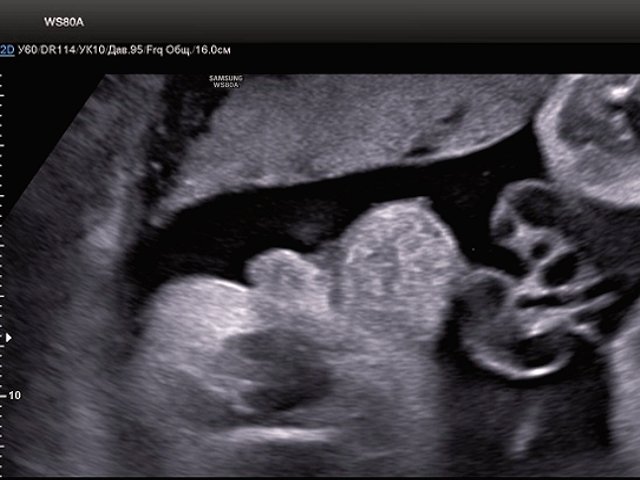
Рис. 1. Эхогенное образование в нижнем отделе передней брюшной стенки (экстрофированный мочевой пузырь).
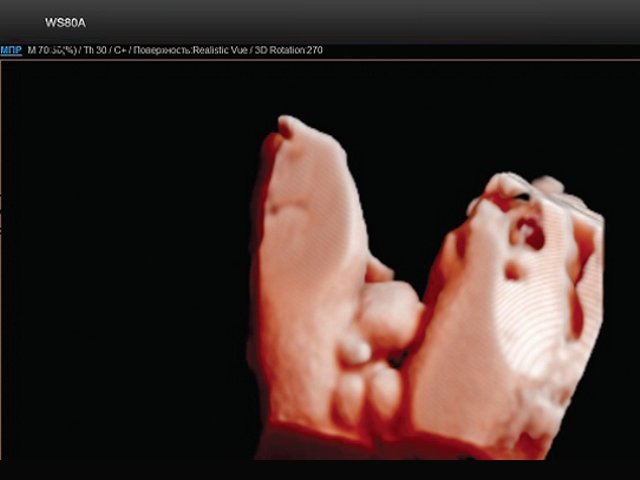
Рис. 2. Экстрофия мочевого пузыря в сочетании с отсутствием видимой патологии наружных половых органов (режим трехмерной реконструкции).
Поставлен диагноз: «Беременность 34,4 нед. ВПР плода — экстрофия мочевого пузыря».
Обсуждение
Пренатальными УЗ-признаками экстрофии мочевого пузыря являются: отсутствие визуализации мочевого пузыря при нормальном количестве околоплодных вод, структурно неизмененные почки, визуализация эхогенного образования в надлобковой области, аномалии строения половых органов. Использование ЦДК является дополнительным инструментом для диагностики экстрофии мочевого пузыря. В норме пупочные артерии проходят вдоль стенки мочевого пузыря при поперечном сканировании нижней части живота. Для экстрофии мочевого пузыря характерно низкое впадение пуповины, при котором артерии охватывают образование в надлобковой области. При отсутствии визуализации мочевого пузыря в типичном месте необходимо провести повторное сканирование через 30-40 мин для адекватной оценки его расположения и степени наполнения.
Изолированная экстрофия мочевого пузыря, как правило, не сочетается с хромосомными перестройками у плода и не требует пренатального кариотипирования.
В данном клиническом наблюдении экстрофия мочевого пузыря была диагностирована у плода женского пола, что встречается значительно реже, чем у плодов мужского пола. Кроме того, отсутствие выраженной деформации наружных половых органов позволяет предположить неполную форму экстрофии. Оценка анатомии мочевого пузыря включена в протокол обязательного скринингового обследования во всех триместрах беременности. Отсутствие визуализации мочевого пузыря в типичном месте должно насторожить врачей УЗ-диагностики. Однако часто экстрофия мочевого пузыря диагностируют лишь в III триместре беременности.
После рождения детям с экстрофией мочевого пузыря требуется многоэтапная сложная хирургическая коррекция. Процент неудовлетворительных отдаленных результатов, к сожалению, остается на сегодняшний день очень высоким, как правило, вследствие присоединения таких осложнений, как нарушение функции тазовых органов: недержание мочи, рубцовая деформация половых органов, половая дисфункция, выраженная деформация передней брюшной стенки, уретерогидронефроз III-IV степени, непрерывно рецидивирующий пиелонефрит со снижением функции почек, хроническая почечная недостаточность и др. [4, 7]. Огромной и сложной проблемой остается медико-социальная реабилитация больных с экстрофией мочевого пузыря.
Заключение
Сложности ранней диагностики связаны с невыраженными УЗ-проявлениями достаточно тяжелой патологии. Четкое соблюдение алгоритма скрининговых УЗ-исследований анатомии плода в 11-14 и 20-22 нед беременности позволяет диагностировать экстрофию мочевого пузыря. При выявлении экстрофии мочевого пузыря у плода необходимо проведение медико-генетического консультирования с оформлением пренатального консилиума. Требуется тщательное разъяснение родителям сути выявленной патологии, а также информация о частых послеоперационных отдаленных последствиях и осложнениях как физического, так и психогенного генеза.
Литература
- Лопаткин Н.А., Пугачев А.Г. Пороки развития мочевого пузыря и уретры. В кн. Детская урология. Руководство. М.: Медицина, 1986. С. 207-242.
- Gearhart J.P. Criteria for the prenatal diagnosis of classic bladder exstrophy / J.P. Gearhart, J. Ben-Chaim, R.D. Jeffs // Obstet. Gynecol. 1995. Jun. 1. V. 85. № 6. P. 961-964.
- Михельсон А.И. Оперативное лечение недержания мочи на почве врожденных аномалий мочевой системы. Минск, Госсиздат БССР. 1957.
- Осипов И.Б. Реконструктивно-пластические операции при экстрофии мочевого пузыря у детей: автореф. дисс. докт. мед. наук. СПб, 1996.
- Ахунзянов А.А. Диагностика и лечение врожденной клоаки у детей // Хирургия. 1976. № 9. С. 98-101.
- Захаров Н.Л. Дефекты передней брюшной стенки у новорожденных // Хирургия. 1986. № 6.
- Hollowell J.G., Ransley P.G. Surgical management of Incontinence in bladder exstrophy // Brit. J. Urol. 1991. V. 68. № 5. P. 543-548.
- Kockum C.C., Hansson E.E., Stenberg A.et. al. Bladder exstrophy in Sweden-a long-term follow-up study // Eur. J. Pediatr. Surg. 1996. V. 6. P. 208-211.
- Баиров Г.А., Ахметджанов И.А., Осипов И.Б. Реконструктивно-пластические операции при экстрофии мочевого пузыря у детей // Вестник хирургии. 1986. Т. 136. № 6. С. 105-108.

УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Источник