Эктопия мочевого пузыря у новорожденного
Содержание статьи
ЭКТОПИЯ МОЧЕВОГО ПУЗЫРЯ
ЭКТОПИЯ МОЧЕВОГО ПУЗЫРЯ — (ectopia vesicae urinariae; греческий ektopios отдаленный, удаленный от своего места; синоним экстрофия мочевого пузыря) — сложный врожденный порок развития — отсутствие нижнесрединной части передней брюшной стенки и передней стенки мочевого пузыря. Эктопия мочевого пузыря может сочетаться с крипторхизмом (см.), гипоплазией или аплазией предстательной железы (см.), удвоением влагалища (см.), двурогой маткой (см.).
Эктопия мочевого пузыря встречается примерно в 1 случае на 30 тысяч родов, чаще у мальчиков. Она возникает у зародыша в первые 4-7 недель беременности и обусловлена каудальным смещением подовых бугорков.
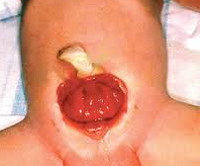
Эктопия мочевого пузыря проявляется как дефект передней брюшной стенки, располагающийся над лобком, через который пролабируют задняя стенка мочевого пузыря и область мочепузырного треугольника с устьями мочеточников. Из устий мочеточников (мочеточниковых отверстий, Т.) постоянно выделяется моча. Слизистая оболочка мочевого пузыря в области краев дефекта переходит в кожу живота; мышечные слои стенки мочевого пузыря отграничены от мышц передней брюшной стенки апоневротическим кольцом. Мышцы передней брюшной стенки выше дефекта недоразвиты и замещены апоневротической мембраной, пупок отсутствует или расположен на границе кожи и слизистой оболочки пузырной стенки. Слизистая оболочка мочевого пузыря, обычно гладкая, бледно-розового цвета, вскоре после рождения ребенка становится рыхлой, отечной, легко кровоточащей; ее поверхность покрывается полипозными разрастаниями, в глубине которых скрыты устья мочеточников. В последующем слизистая оболочка мочевого пузыря постепенно уплощается, становится гладкой, а мышечный слой склерозируется и утрачивает сократительную функцию. У мальчиков половой член недоразвит, втянут, его передняя поверхность лишена кожи и выстлана слизистой оболочкой, переходящей со стенки мочевого пузыря. У девочек клитор и передняя спайка половых губ расщеплены. Эктопия мочевого пузыря всегда сопровождается расхождением костей лонного сочленения, при котором диастаз может достигать нескольких сантиметров.
Лечение только оперативное и показано в раннем возрасте (у новорожденных и грудных детей) до развития тяжелых осложнений, обусловленных гл. обр. восходящей инфекцией мочевых путей. Существуют 3 группы оперативных вмешательств при эктопии мочевого пузыря: 1) пластика мочевого пузыря из местных тканей; 2) создание изолированного мочевого пузыря из сегмента кишки; 3) отведение мочи в кишечник.
Реконструктивно-пластические операции с использованием местных тканей наиболее физиологичны, но с их помощью редко удается устранить недержание мочи. Среди этих вмешательств наибольшее распространение получила операция, предложенная Г. А. Баировым (1966). После введения полиэтиленовых катетеров в мочеточники мобилизуют края мочевого пузыря, отделяя их от влагалища прямых мышц живота и брюшины. Шейку мочевого пузыря выделяют вместе со сфинктером, отсекая от краев лобковых костей. Для создания полости мочевого пузыря сшивают мобилизованные края мочевого пузыря хромированным кетгутом, не захватывая слизистую оболочку, и накладывают надлобковый свищ (см. Цистостомия). Через прокол стенки мочевого пузыря и кожи правый мочеточниковый катетер выводят наружу, рядом с ним помещают дренажную трубку надлобкового свища. Левый мочеточниковый катетер укладывают по средней линии и сшивают на нем тонким кетгутом края уретральной пластинки и сфинктера мочевого пузыря. Созданную уретральную трубку погружают между пещеристыми телами полового члена, которые сближают редкими кетгутовыми швами. Лонные кости сближают, сдавливая таз с боков, и сшивают. Паравезикальные пространства дренируют трубками, выведенными наружу на кожу промежности. Дефект брюшной стенки послойно ушивают.
Операция противопоказана при выраженной недоношенности, тяжелых сочетанных пороках развития, значительных полипозных изменениях слизистой оболочки мочевого пузыря.
К. В. Константинова (1955) при небольших размерах мочепузырной площадки предложила создавать переднюю стенку мочевого пузыря с использованием свободного мышечно-апоневротического лоскута, который выкраивают из прямой мышцы живота и окутывают участком сальника на ножке.
Один из наиболее перспективных путей оперативного лечения эктопии мочевого пузыря — создание мочевого пузыря из сегмента кишки. Однако при использовании этого метода часто наблюдаются тяжелые послеоперационные осложнения и не всегда удается устранить недержание мочи и восстановить регулируемый акт мочеиспускания. Предложено много методов операций с использованием сегментов тонкой, слепой, сигмовидной и прямой кишок. В частности, методы М. С. Субботина (1901),
А. В. Мельникова (1924) основаны на создании изолированного мочевого пузыря из прямой кишки, которую после пересечения на границе с сигмовидной кишкой ушивают наглухо и имплантируют в нее мочеточники. Через тоннель между прямой кишкой и крестцом выводят наружу дистальный конец мобилизованной сигмовидной кишки, фиксируя его в области разреза на границе слизистой оболочки и кожи заднего прохода. В результате вмешательства достигается удержание мочи и кала наружным сфинктером заднего прохода. Операция травматична, часто осложняется частичным рубцовым сморщиванием дистального отдела перегородки, разделяющей созданный мочевой пузырь и низведенную сигмовидную кишку.
Наиболее результативной считают операцию, предложенную Хендреном (W. H. Hendren, 1976), хотя опыт ее выполнения еще не велик. Изолированный мочевой пузырь создают из сегмента сигмовидной кишки длиной около 10 см. Его проксимальный конец ушивают наглухо и фиксируют к мысу (ntorium), дистальный — выводят на переднюю брюшную стенку в надлобковой области в виде свища. Предварительно в просвет сегмента кишки имплантируют мочеточники. Операцию выполняют после предварительного (за 2-3 недели) выключения толстой кишки путем наложения свища на восходящую ободочную кишку. Второй этап операции производят спустя 6 месяцев. Сформировавшийся в надлобковой области свищ кишечного сегмента выделяют из окружающих тканей на протяжении 6-7 см; выделенный конец свища анастомозируют изоперистальтически с прямой кишкой.
Операции, направленные на отведение мочи в кишечник, производят в случае невозможности создания мочевого пузыря с использованием местных тканей или изолированного сегмента кишки; при недержании мочи после неудавшихся попыток его устранения оперативным путем. Такие вмешательства противопоказаны при недержании кала в связи с нарушением функции наружного сфинктера заднего прохода и при его слабости (неудержание жидкого кала). Однако в ряде случаев удается восстановить функцию наружного сфинктера путем электростимуляции (см.). Отведение мочи в кишечник производят путем пересадки мочеточников в кишку (см. Уретеропластика).
Прогноз в значительной мере определяется своевременностью оперативного лечения. Наиболее благоприятных результатов удается достичь с помощью пластики мочевого пузыря и создания изолированного мочевого пузыря из сегмента кишки. Операции, направленные на отведение мочи в кишечник, прогностически наименее благоприятны, так как у таких больных нередко развиваются явления стойкого гиперхлоремического ацидоза, восходящая инфекция приводит к частым обострениям хронического пиелонефрита и хронической почечной недостаточности (см.).
Библиогр.: Баиров Г. А. Реконструктивно-пластическая операция при экстрофии мочевого пузыря у новорожденных. Вестн. хир. т. 97, № 12, с. 85, 1966; Долецкий С. Я., Гаврюшов В. В. и Акопян В. Г. Хи рургия новорожденных, с. 218, М., 1976; Константинова К. В. К оперативному лечению больных экстрофией мочевого пузыря, Урология, №2, с. 71, 1955; Руководство по клинической урологии, под ред. А. Я. Пытели, с. 5, М., 1970; Суубботин М. С. Образование мочевого пузыря и уретры с жомом из прямой кишки при эктопиях, эписпадиях и вообще при недержании мочи, Первый съезд российск. хир., с. 155, М., 1901; Hendren W. Н. Exstrophy of the bladder — in alternative method of management, J. Crol. (Baltimore), v. 115, p. 195, 1976.
В. М. Державин, И. В. Казанская.
Источник
Экстрофия мочевого пузыря (Выворот мочевого пузыря, Эктопия мочевого пузыря)
Экстрофия мочевого пузыря — это порок развития мочеполовой системы, при котором формирование мочевого пузыря и передней брюшной стенки в его проекции остается незавершенным. С рождения наблюдается открытая и вывернутая наружу слизистая оболочка задней стенки мочевого пузыря, а также постоянное отделение и стекание мочи из открывающихся в нижней части органа протоков мочеточников. Экстрофия мочевого пузыря часто сочетается с пороками наружных и внутренних половых органов, мочеточников и почек. Диагностируется по характерным внешним признакам, дополнительно проводится рентгенологическое и УЗИ-обследование. Лечение оперативное, выполняются реконструктивно-пластические и заместительные операции.
Общие сведения
Экстрофия мочевого пузыря — одна из наиболее часто встречаемых аномалий развития мочеполовой системы. Частота в популяции — 1 случай на 30-50 тысяч новорожденных, примерно 1/5 часть пациентов имеет сочетанные пороки развития. В большей степени страдают мальчики, по данным разных авторов распространенность патологии среди них в 2-6 раз выше, чем среди девочек.
Специалисты в сфере педиатрии и хирургии сталкиваются с большими трудностями в лечении экстрофии мочевого пузыря, хотя первые операции для коррекции этой аномалии были предложены еще в 1960-х годах. Реконструкция и пластика не приводят к излечению. Сохраняющееся недержание мочи значительно ухудшает качество жизни ребенка, а частые восходящие инфекции становятся причиной хронической почечной недостаточности, представляющей серьезную опасность для жизни.
Экстрофия мочевого пузыря
Причины
Конкретной причины данной аномалии развития не выявлено, патология считается мультифакториальной. Доказана генетическая предрасположенность к некоторым сочетанным порокам органов брюшной полости, в числе которых присутствует и экстрофия мочевого пузыря. Кроме того, повышает риск развития аномалии воздействие различных токсических и инфекционных агентов во время беременности, в частности, курение, внутриутробные инфекции, некоторые медикаменты и т. д. Травмы плода также могут способствовать нарушению правильного эмбриогенеза с развитием пороков.
Патогенез
Основной патогенетический момент экстрофии мочевого пузыря — задержка обратного развития клоакальной перегородки, которая препятствует внедрению мезодермального листка между наружным и внутренним эмбриональными слоями. Это приводит к тому, что процесс формирования стенок мочевого пузыря оказывается незавершенным, и орган остается открытым и вывернутым наружу. Описанные процессы в норме протекают на 4-6 неделе эмбрионального развития, поэтому воздействие тератогенных факторов наиболее опасно в самом начале беременности. Впрочем, это касается не только экстрофии мочевого пузыря, но и большинства пороков развития.
Симптомы
Проявления порока визуально заметны сразу после рождения. Неонатолог при осмотре новорожденного обращает внимание на ярко-красную слизистую оболочку мочевого пузыря, которая замещает отсутствующую часть передней брюшной стенки. Слизистая, как правило, имеет обычную морфологию, но возможно и псевдопапилломатозное изменение. В нижней части заметны отверстия мочеточников, из которых постоянно выделяется моча.
С течением времени основной проблемой при экстрофии мочевого пузыря становится раздражение окружающих тканей мочевыми солями, постоянная мацерация вокруг открытого участка и в области бедер. Инфицирование слизистой оболочки мочевого пузыря является причиной восходящей инфекции мочеточников и почек.
Экстрофия мочевого пузыря часто сочетается с аномалиями верхних мочевыводящих путей. Кроме того, экстрофии всегда сопутствует расхождение лобкового симфиза. Вследствие анатомических различий у мальчиков и девочек наблюдаются разные изменения в соседних органах. У мальчиков встречается расщепление пещеристых тел или их редукция, у девочек — расщепление клитора, аномалии развития влагалища.
Диагностика
В последние годы активно развиваются методы антенатальной диагностики данного порока. Экстрофия мочевого пузыря может быть заметна уже на втором УЗИ-скрининге, однако такое случается не всегда. Часто аномалия развития обнаруживается только после рождения. Поскольку симптоматика специфична, диагноз не вызывает сомнений.
Обязательно проведение рентгенографии брюшной полости для выявления сочетанных пороков, в первую очередь, в мочевыделительной системе, но также в кишечнике и спинном мозге (наиболее характерные сочетания с экстрофией мочевого пузыря). С этой же целью проводится УЗИ. Рекомендована экскреторная урография, которая позволяет убедиться в целостности и правильном развитии мочеточников и почек.
Лечение экстрофии мочевого пузыря
Лечение оперативное. Тип операции зависит от степени экстрофии мочевого пузыря, а именно — от размеров вывернутой части органа и, соответственно, отсутствующего сегмента передней брюшной стенки, а также от сопутствующих пороков развития. Если размер дефекта не превышает 4 см, проводится реконструктивно-пластическое вмешательство, цель которого — закрытие дефекта с помощью близлежащих тканей и восстановление целостности мочевого пузыря. Этого достаточно, поскольку гистологически орган развит правильно, несмотря на патологию в анатомии.
В случае больших размеров дефекта создается искусственный мочевой пузырь, который может выполнять функцию резервуара и опорожняться по желанию. Также часто мочеточники выводятся в сигмовидную кишку (уретеросигмостомия) — это обязательная мера в случае их расщепления.
Большую проблему для детских хирургов представляет расхождение костей таза при экстрофии мочевого пузыря. Накопленный врачебный опыт говорит о высокой частоте неудовлетворительных результатов операций, что связано с большим количеством сочетанных пороков и значительным дефектом передней брюшной стенки.
Прогноз и профилактика
Прогноз для выздоровления сомнительный. Неоперированные пациенты редко доживают до 10 лет. Что касается успеха оперативного лечения, то 20-80% проведенных вмешательств приводят лишь к незначительному улучшению. Нарушения уродинамики продолжают прогрессировать, сохраняется недержание. Риск развития восходящей инфекции остается высоким.
Профилактика экстрофии мочевого пузыря возможна в антенатальном периоде, еще лучше — на этапе планирования беременности, чтобы максимально исключить воздействие тератогенных факторов, особенно на этапе закладки основных органов и систем, то есть в первые 4-8 недель внутриутробного развития.
Источник
Малоинвазивное лечение уретероцеле у новорожденных
И.Б. Осипов, Р.А. Ти, Д.А. Лебедев, А.И. Осипов
ФГБОУ ВО «Санкт-Петербургский государственный педиатрический медицинский университет» Минздрава РФ (Санкт-Петербург)
Уретероцеле — это патологическое внутрипузырное образование, представляющее собой расширенный в виде кисты интрамуральный отдел мочеточника, который, как правило, вызван обструкцией устья и сопровождается уретерогидронефрозом. Ортотопическое уретероцеле возникает в неудвоенном мочеточнике, устье которого расположено на обычном месте, эктопическое уретероцеле всегда соответствует добавочному мочеточнику удвоенной почки. В зависимости от уродинамических нарушений верхних мочевых путей выделяют три степени эктопического уретероцеле. В зависимости от степени эктопии добавочного устья уретероцеле может быть пузырным, уретральным и выпадающим. Последнее часто служит причиной инфравезикальной обструкции. Частота встречаемости составляет 1 : 3500 новорожденных, соотношение мальчиков и девочек составляет 1 : 4.
Антенатальная диагностика уретероцеле основана на использовании метода сонографии. Чувствительность метода составляет от 60 до 80 %, диагностика возможна с 16-й недели гестации. Диагностическими маркерами являются наличие кистозного образования в просвете мочевого пузыря, дилатация мочеточника и собирательной системы почки, а также маловодие в случае осложнения инфравезикальной обструкцией. После рождения ребенка выявить патологию можно на УЗ-скрининге, при котором визуализируется внутрипузырное анэхогенное образование. Среди рентгеноконтрастных методов исследования ведущая роль отводится экскреторной урографии, которая позволяет определить дефект наполнения мочевого пузыря, соответствующий уретероцеле, а также дилатированный мочеточник и расширенную чашечно-лоханочную систему пораженной почки или ее добавочного сегмента.
Показанием к хирургическому лечению уретероцеле в ранние сроки является наличие обструктивного синдрома. Выполняют рассечение уретероцеле у основания с формированием свободного оттока мочи из мочеточника. Операции могут проводиться открытым методом с дополнительной антирефлюксной защитой по Грегуару. Операцией выбора, на наш взгляд, вне зависимости от возрастной группы, является эндоскопическая коррекция. Последнюю выполняют с использованием диатермокоагуляции или высокоэнергетического лазера на фоне наполнения мочевого пузыря раствором 5 % глюкозы. Критерием эффективности неоустья при этом считается возможность проведения сквозь него цистоскопа 9 Ch. В случае сохранной функции почки рассечение уретероцеле является методом радикальной коррекции. При отсутствии функции сегмента почки данная операция расценивается как первый этап хирургической коррекции порока развития с целью декомпрессии мочевыводящих путей и профилактики рецидивирующей инфекции. Если в течение 6-12 месяцев функция пораженного сегмента не улучшается, вторым этапом выполняют геминефруретерэктомию.
За период с 2016 по 2018 г. в отделении патологии новорожденных Перинатального центра СПбГПМУ оперировано 13 детей с данным пороком развития. Из них 8 детей оперировано в неонатальном периоде и 5 детей в возрасте от 2 до 3 месяцев. Средний возраст на момент операции составил 31 сутки жизни. По характеру уретероцеле 9 было эктопическими и 4 ортотопическими. Во всех случаях эндоскопическая коррекция порока была эффективна.
Дети с врожденным уретероцеле подлежат раннему оперативному лечению с целью разгрузки собирательной системы почек и предупреждения их дальнейшего прогрессирующего повреждения. Малоинвазивное вмешательство является операцией выбора у новорожденных вне зависимости от вида, характера и степени уретероцеле. В дальнейшем все дети после коррекции порока в раннем периоде подлежат обязательному динамическому наблюдению и контрольному обследованию.
Источник