Экстрофия мочевого пузыря картинки
Содержание статьи
Что такое экстрофия мочевого пузыря, фото болезни у детей
Информация носит справочный характер. Не занимайтесь самодиагностикой и самолечением. Обращайтесь ко врачу.
 Экстрофия мочевого пузыря — тяжелая врожденная патология формирования нижних мочевыводящих путей у детей.
Экстрофия мочевого пузыря — тяжелая врожденная патология формирования нижних мочевыводящих путей у детей.
Заболевание характеризуется частичным отсутствием брюшной стенки, передней стенки мочевого пузыря, расхождением лонного сочленения.
Из-за данного дефекта слизистая оболочка мочевика выпячивает наружу, то есть, орган находится не внутри, а снаружи тела.
Данная патология довольно редкая, может встречаться у обоих полов. По статистике у мальчиков болезнь наблюдается чаще, чем у девочек. В прошлом медицина относила экстрофию в категорию заболеваний несовместимых с жизнью, но в настоящее время разработаны специальные методики для ее успешного лечения.
Виды и степени тяжести заболевания
Экстрофия делится на 2 вида:
- частичная;
- клоакальная.
Помимо этого, выделяют маленькую аномалию, достигающую размера 4 см и большую — от 4 см и более.
Выделяют 3 степени патологии мочевого пузыря. В зависимости от степени тяжести врачом определяется наиболее подходящая схема лечения.
Степени тяжести экстрофии мочевого пузыря:
- 1 степень. Участок расщепления стенки живота до 4 см, костей (лобковых) до 4 см, незначительный сбой в работе анального отверстия, мочеточников.
- 2 степень. Внешний дефект составляет 5-7 см, лобковые кости 5-8 см, нарушения в функционировании мочевыделительных путей, органов половой системы.
- 3 степень. Характеризуется осложненными пороками мочеполовой системы, расщепление костей лобка достигает 9 см и больше, отмечаются явные нарушения в работе анального сфинктера и отверстий мочеточников, ведущих к расширению почечных лоханок (пиелоэктазия) и почек (гидронефроз).
Причины, ведущие к развитию патологии
По нынешнее время врачами проводятся исследования данной патологии, причины ее развития остаются неизвестны. Однако выявлены факторы, которые могут привести к данному заболеванию:
- Наследственность. Учеными было выявлено, что у детей, страдающих врожденным пороком мочевика, присутствует сбой в структуре определенных генов.
- Употребление спиртных напитков, сигарет, наркотических веществ до зачатия ребенка, а также в первые 3 месяца беременности.
- Неблагоприятная экология, например, радиация, ядовитые выбросы в воздушное пространство.
- Облучение рентгеновскими лучами в первый триместр беременности.
- Прием препаратов во время вынашивания ребенка, способных вызвать сбои в развитии, формировать пороки, например, некоторые разновидности антибиотиков.
- Прием гормона прогестерона в первые 3 месяца беременности в дозировках выше положенного.
Развитие экстрофии формируется, начиная с 4-6 недели беременности, в результате негативных внешних факторов, либо вследствие наследственности. На этом этапе происходит сбой в обратном развитии клоакальной перегородки. Такое нарушение не позволяет сформировать замкнутый пузырь, а также переднюю стенку брюшины.
Симптомы болезни
Заболевание экстрофии мочевика можно распознать при рождении по следующим симптомам, которые можно увидеть на фото:
-
 В нижней области живота присутствует явный дефект брюшины, за счет этого явно просматривается красная поверхность мочевыводящего органа.
В нижней области живота присутствует явный дефект брюшины, за счет этого явно просматривается красная поверхность мочевыводящего органа. - Из мочевыводящих путей, расположенных в нижней области мочевика, не прекращаясь, выделяется моча. В результате таких выделений появляются опрелости, размягчение и набухание кожи в зоне бедер, интимных мест.
- Отсутствие пупочного рубца (чаще всего).
- Анальное отверстие расположено близко к мочевыводящему органу.
- Недостаточная обеспеченность мочевика, близлежащих тканей нервными клетками (иннервация). В результате нарушается работа данного органа после операции.
- Возникновение просвета (до 12 см) между лонных костей.
Диагностика заболевания
Обнаружить первые признаки описываемого заболевания можно в период развития ребенка в утробе матери. Заподозрить болезнь на ультразвуковом исследовании возможно, если:
- мочевик виден при исследовании, начиная с 13 недель беременности.
- распознается явственный изъян передней стенки брюшины по средней линии под пупком.
После родов заключение ставят, основываясь на визуальном осмотре, выясняют состояние прочих систем организма и внутренних органов. Поскольку патология характеризуется конкретными симптомами, то постановка диагноза не составляет труда.
 Дополнительное исследование назначается в случае, если требуется подтвердить, что патологическое состояние выходит не в полость брюшины, а в мочевик. Диагностика дает возможность увидеть полную клиническую картину с параллельными нарушениями.
Дополнительное исследование назначается в случае, если требуется подтвердить, что патологическое состояние выходит не в полость брюшины, а в мочевик. Диагностика дает возможность увидеть полную клиническую картину с параллельными нарушениями.
Вначале для анализа берут выделения из дефектной части. При экстрофии в результатах анализа будет обнаружена урина.
Наиболее результативным методом диагностирования является цистоскопия мочевого пузыря. Такой метод позволяет обнаружить величину аномалии и другие дефекты мочевыделительной системы, гениталий.
Также могут быть назначены в качестве диагностики следующие процедуры:
- УЗИ. С его помощью можно детально внутренние органы.
- Компьютерная томография — определение степени тяжести заболевания.
- Анализы на генетические заболевания.
Как проводится лечение патологии?
Как правило, ребенку необходимо несколько оперативных вмешательств во время первых лет его жизни. План лечение будет зависеть от общего состояния организма и степени серьезности экстрофии. Главная задача лечения — сформировать орган мочевыделительной системы необходимого объема, пластика стенки брюшины, восстановить уродинамику.
 При экстрофии легкой формы можно реанимировать стенки пузыря и брюшное пространство тканями больного.
При экстрофии легкой формы можно реанимировать стенки пузыря и брюшное пространство тканями больного.
Если такая операция невозможна, то недостающую оболочку пузыря заменяют частью стенки кишечного тракта, а стенку брюшной полости создают с помощью синтетического материала.
По прошествии времени вживляемый материал (имплантат) из брюшины извлекают и заращивают просвет кожными, мышечными тканями пациента.
При создании полости пузыря посредством специальных катетеров мочеточники выводятся в верное положение, чтоб не дать нарушиться оттоку урины. После комплексного оперативного вмешательства проводится пластика половых органов.
Лечение заболевания возможно лишь хирургическим способом в условиях специальной клиники. Родителям будущего малыша лучше заранее подыскать больницу, договориться об операции и приехать сразу же после выписки из родильного дома.
Реабилитационный период после болезни
Человек, родившийся с описываемым пороком, должен регулярно проходить профилактическую терапию мочевыделительной системы в течение всей жизни. Полезным будет каждый год посещать курорты, специализирующиеся на лечении болезней минеральными источниками. Время от времени пациенту необходимо обследоваться у врача уролога, поскольку после хирургического вмешательства могут развиться осложнения.
Образ жизни при наличии патологии
 Людям с экстрофией необходимо придерживаться некоторых правил в повседневном образе жизни. Касаемо питания:
Людям с экстрофией необходимо придерживаться некоторых правил в повседневном образе жизни. Касаемо питания:
- Исключить из меню соленую, острую, перченую, жирную пищу и слишком горячую.
- Умеренное питье, так как излишняя жидкость может спровоцировать осложнение почек.
Касаемо повседневной жизни:
- После установления имплантов ребенку необходимо быть очень аккуратным, не травмировать себя, избегать физических нагрузок на тело.
- Родителям надо научить ребенка заменять катетер самому, каждый день проводить осмотр брюшной полости, обращать внимание на общее самочувствие ребенка, при любых отклонениях идти на прием к врачу.
Возможные осложнения
Порой пациенты могут подвергнуться следующим осложнениям:
- Воспаление брюшины (перитонит). Незащищенный орган подвержен проникновению болезнетворных микроорганизмов, вызывающих инфекцию.
- Заражение крови вредоносными бактериями, проникнувшими в кровоток.
- Энурез, недержание каловых масс. Данные процессы могут появиться вследствие деформирования мочевика, расположения кишечного тракта.
- Спаечная болезнь — появляется после операционного вмешательства, сопровождается болевым синдромом, нарушением процессов в кишечнике (кишечной непроходимостью).
- Потеря тепла (гипотермия).
- Болезни желудочно-кишечного тракта — проявляют себя в будущем из-за неправильного расположения кишечника, аномального состояния мочевого пузыря.
Меры предосторожности
В целях профилактических мер для предотвращения заболевания необходимо придерживаться некоторых рекомендаций:
- Во время вынашивания ребенка исключить курение, наркотические вещества, спиртное.
- Регулярно проверяться на наличие токсоплазмоза, вирусов, инфекций, особенно перед зачатием ребенка.
- Проконсультироваться у квалифицированного врача, если имеется генетическая предрасположенность к данному заболеванию.
Во время протекания беременности патологию можно распознать при прохождении УЗИ. Такая возможность позволит женщине принять серьезное решение, оставить ребенка либо нет.
Родившись с экстрофией мочевика, человек должен регулярно посещать уролога для наблюдения за заболеванием. Помимо этого, необходимо соблюдать специальную диету, предусматривающую исключение острой пищи, соленой, перченое, алкогольных напитков, а также ограничить потребление жидкости в слишком большом количестве.
Источник
Экстрофия мочевого пузыря (Выворот мочевого пузыря, Эктопия мочевого пузыря)
Экстрофия мочевого пузыря — это порок развития мочеполовой системы, при котором формирование мочевого пузыря и передней брюшной стенки в его проекции остается незавершенным. С рождения наблюдается открытая и вывернутая наружу слизистая оболочка задней стенки мочевого пузыря, а также постоянное отделение и стекание мочи из открывающихся в нижней части органа протоков мочеточников. Экстрофия мочевого пузыря часто сочетается с пороками наружных и внутренних половых органов, мочеточников и почек. Диагностируется по характерным внешним признакам, дополнительно проводится рентгенологическое и УЗИ-обследование. Лечение оперативное, выполняются реконструктивно-пластические и заместительные операции.
Общие сведения
Экстрофия мочевого пузыря — одна из наиболее часто встречаемых аномалий развития мочеполовой системы. Частота в популяции — 1 случай на 30-50 тысяч новорожденных, примерно 1/5 часть пациентов имеет сочетанные пороки развития. В большей степени страдают мальчики, по данным разных авторов распространенность патологии среди них в 2-6 раз выше, чем среди девочек.
Специалисты в сфере педиатрии и хирургии сталкиваются с большими трудностями в лечении экстрофии мочевого пузыря, хотя первые операции для коррекции этой аномалии были предложены еще в 1960-х годах. Реконструкция и пластика не приводят к излечению. Сохраняющееся недержание мочи значительно ухудшает качество жизни ребенка, а частые восходящие инфекции становятся причиной хронической почечной недостаточности, представляющей серьезную опасность для жизни.
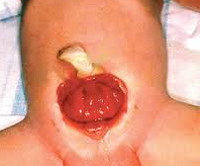
Экстрофия мочевого пузыря
Причины
Конкретной причины данной аномалии развития не выявлено, патология считается мультифакториальной. Доказана генетическая предрасположенность к некоторым сочетанным порокам органов брюшной полости, в числе которых присутствует и экстрофия мочевого пузыря. Кроме того, повышает риск развития аномалии воздействие различных токсических и инфекционных агентов во время беременности, в частности, курение, внутриутробные инфекции, некоторые медикаменты и т. д. Травмы плода также могут способствовать нарушению правильного эмбриогенеза с развитием пороков.
Патогенез
Основной патогенетический момент экстрофии мочевого пузыря — задержка обратного развития клоакальной перегородки, которая препятствует внедрению мезодермального листка между наружным и внутренним эмбриональными слоями. Это приводит к тому, что процесс формирования стенок мочевого пузыря оказывается незавершенным, и орган остается открытым и вывернутым наружу. Описанные процессы в норме протекают на 4-6 неделе эмбрионального развития, поэтому воздействие тератогенных факторов наиболее опасно в самом начале беременности. Впрочем, это касается не только экстрофии мочевого пузыря, но и большинства пороков развития.
Симптомы
Проявления порока визуально заметны сразу после рождения. Неонатолог при осмотре новорожденного обращает внимание на ярко-красную слизистую оболочку мочевого пузыря, которая замещает отсутствующую часть передней брюшной стенки. Слизистая, как правило, имеет обычную морфологию, но возможно и псевдопапилломатозное изменение. В нижней части заметны отверстия мочеточников, из которых постоянно выделяется моча.
С течением времени основной проблемой при экстрофии мочевого пузыря становится раздражение окружающих тканей мочевыми солями, постоянная мацерация вокруг открытого участка и в области бедер. Инфицирование слизистой оболочки мочевого пузыря является причиной восходящей инфекции мочеточников и почек.
Экстрофия мочевого пузыря часто сочетается с аномалиями верхних мочевыводящих путей. Кроме того, экстрофии всегда сопутствует расхождение лобкового симфиза. Вследствие анатомических различий у мальчиков и девочек наблюдаются разные изменения в соседних органах. У мальчиков встречается расщепление пещеристых тел или их редукция, у девочек — расщепление клитора, аномалии развития влагалища.
Диагностика
В последние годы активно развиваются методы антенатальной диагностики данного порока. Экстрофия мочевого пузыря может быть заметна уже на втором УЗИ-скрининге, однако такое случается не всегда. Часто аномалия развития обнаруживается только после рождения. Поскольку симптоматика специфична, диагноз не вызывает сомнений.
Обязательно проведение рентгенографии брюшной полости для выявления сочетанных пороков, в первую очередь, в мочевыделительной системе, но также в кишечнике и спинном мозге (наиболее характерные сочетания с экстрофией мочевого пузыря). С этой же целью проводится УЗИ. Рекомендована экскреторная урография, которая позволяет убедиться в целостности и правильном развитии мочеточников и почек.
Лечение экстрофии мочевого пузыря
Лечение оперативное. Тип операции зависит от степени экстрофии мочевого пузыря, а именно — от размеров вывернутой части органа и, соответственно, отсутствующего сегмента передней брюшной стенки, а также от сопутствующих пороков развития. Если размер дефекта не превышает 4 см, проводится реконструктивно-пластическое вмешательство, цель которого — закрытие дефекта с помощью близлежащих тканей и восстановление целостности мочевого пузыря. Этого достаточно, поскольку гистологически орган развит правильно, несмотря на патологию в анатомии.
В случае больших размеров дефекта создается искусственный мочевой пузырь, который может выполнять функцию резервуара и опорожняться по желанию. Также часто мочеточники выводятся в сигмовидную кишку (уретеросигмостомия) — это обязательная мера в случае их расщепления.
Большую проблему для детских хирургов представляет расхождение костей таза при экстрофии мочевого пузыря. Накопленный врачебный опыт говорит о высокой частоте неудовлетворительных результатов операций, что связано с большим количеством сочетанных пороков и значительным дефектом передней брюшной стенки.
Прогноз и профилактика
Прогноз для выздоровления сомнительный. Неоперированные пациенты редко доживают до 10 лет. Что касается успеха оперативного лечения, то 20-80% проведенных вмешательств приводят лишь к незначительному улучшению. Нарушения уродинамики продолжают прогрессировать, сохраняется недержание. Риск развития восходящей инфекции остается высоким.
Профилактика экстрофии мочевого пузыря возможна в антенатальном периоде, еще лучше — на этапе планирования беременности, чтобы максимально исключить воздействие тератогенных факторов, особенно на этапе закладки основных органов и систем, то есть в первые 4-8 недель внутриутробного развития.
Источник
Экстрофия мочевого пузыря
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 2 июня 2017; проверки требует 21 правка.
Экстрофия (от греч. εκστροφη — выворот) — это врождённый порок развития , при котором мочевой пузырь оказывается не внутри организма, а вывернут наружу и представлен моче-пузырной пластинкой которая заполняет дефект передней брюшной стенки и сращена с его краями. Мочеиспускательный канал (уретра) также не сформирована и имеет вид пластинки отходящей от моче-пузырной пластинки (эписпадия). Моча вытекает наружу через отверстия мочеточников в нижней части моче-пузырной пластинки.
За исключением мочеполовой системы дети с экстрофией ничем не отличаются от других детей и развиваются так же, как их сверстники.
Если реконструция мочевого пузыря проводится детским хирургом-урологом специализирующемся на лечении экстрофии, то вероятность успешного восстановления самостоятельного мочеиспускания в результате этапного лечения составляет 40-80%.
Какие аномалии характеризуют экстрофию?[править | править код]
- Эписпадия: у мальчиков спинка полового члена, головка члена и уретра расщеплены по дорсальной поверхности. у девочек уретра также не сформирована, а её выход расположен между половинками продольно расщепленного клитора и разведенными широко малыми половыми губами.
- Кавернозные тела полового члена укорочены .
- Отсутствует шейка мочевого пузыря и сфинктер уретры. Шейка мочевого пузыря не сформирована, однако мышцы шейки имеются в нижней части моче-пузырной пластинки, что делает возможным создание шейки хирургическими методами и достижение удержания мочи.
- Маленький объём мочевого пузыря после его закрытия
- Неправильное расположение мочеточников: мочеточники не имеют обратных клапанов при входе в мочевой пузырь у большинства детей с экстрофией, поэтому моча может забрасываться обратно в почки (пузырно-мочеточниковый рефлюкс), вызывая воспаление (пиелонефрит) и нарушения функции почек.
- Расхождение и недоразвитие лонных костей — большой межлонный дистаз и диастаз прямых мышц живота.
- Анус при экстрофии смещен кпереди, ближе к мошонке у мальчиков (влагалищу у девочек), что обычно никак не отражается на функции кишечника, однако может иметь значение при выведении мочи через кишечник [2].
- Пупок с рождения расположен между верхней границей моче-пузырной пластинки и кожей; значительно ниже чем в норме. При необходимости хирург может сформировать новый красивый пупочек в «правильном» месте.
Как образуется экстрофия?[править | править код]
Экстрофия образуется очень рано, примерно на 4-6 неделях развития эмбриона,. и рассматривается как результат воздействия «многофакторной» причины — комплексного взаимодействия многих небольших генетических дефектов и факторов риска окружающей среды (пороки развития). Комплекс экстрофия-эписпадия представляет собой целый спектр врождённых пороков развития, который включает классическую экстрофию мочевого пузыря, эписпадию, клоакальную экстрофию и ещё несколько вариантов, в том числе экстрофия в сочетании с атрезией ануса и прямой кишки, а также — с вентральной грыжей. Считается, что каждая из этих аномалий — результат одной и той же по своей природе эмбриональной ошибки (дефекта).
Вероятность[править | править код]
Экстрофия[править | править код]
Экстрофия считается довольно редким пороком и в среднем рождается 1 ребёнок с экстрофией на 30 000 новорождённых (частота может колебаться от 1:10 000 до 1:200 000). Тем не менее она может повторяться в семье. Так, вероятность рождения ещё одного ребёнка с экстрофией у тех же родителей по данным A.K. Ebert et al (2009)[3] составляет 0,3-2,8% Кроме того вероятность рождения мальчика с экстрофией в 1,3-2 раза превышает вероятность рождения девочки с экстрофией.
Экстрофия может встречаться у одного из близнецов, но если они разнояйцевые, неизвестны случаи, чтобы оба ребёнка были затронуты.
Клоакальная экстрофия[править | править код]
Вероятность рождения ребёнка с клоакальной экстрофией составляет 1 на 200 000 живых новорождённых. Этот порок гораздо сложнее классической формы экстрофии и требует очень серьёзной оценки сочетанных пороков развития нервной системы, верхней части мочевыводящей системы и желудочно-кишечного тракта. С большой вероятностью в исходе лечения для достижения опрятности может потребоваться регулярная катетеризация мочевого пузыря и пожизненная колостома.
Клинические проявления экстрофии[править | править код]
Клинические проявления экстрофии зависят от того, насколько велика или мала площадка экстрофированного мочевого пузыря. Считают, что экстрофия включает в себя целый спектр состояний от «простой» эписпадии до клоакальной экстрофии, где-то посередине по степени тяжести находится классическая форма экстрофии. Кроме того экстрофия может быть «частичной» (без эписпадии), может быть два пузыря (один «нормальный», а второй экстрофированный), а иногда вместе с экстрофией встречаются так называемые «сочетанные» патологии.
Лечение экстрофии[править | править код]
Лечение экстрофии хирургическое. План лечения зависит от степени и типа порока. Каждый план лечения очень индивидуален, так как нет двух детей с экстрофией, полностью идентичных. Лечение экстрофии у детей значительно эволюционировало и продолжает совершенствоваться.
Последние 3 десятилетия пластика мочевого пузыря стала довольно распространенным вмешательством и постепенно вытеснила, распространенную в 80-90-е годы операцию отведение мочи в прямую кишку, в связи с значительной частотой осложнений со стороны почек при мочеиспускании через прямую кишку и запросом пациентов на более естественный вариант реконструкции.
Этапы лечения[править | править код]
В настоящее время лечение может включать серию операций в течение нескольких лет — так называемая «поэтапная реконструкция». Время, вид и характер операций, которые потребуются, зависят от конкретной ситуации и могут различаться в каждом конкретном случае.
Классическими этапами лечения экстрофии являются:
- Первичное закрытие экстрофии. Мочепузырную площадку моделируют таким образом, чтобы сформировать шар (мочевой пузырь), который мог бы держать мочу, его помещают внутрь таза, закрывают переднюю брюшную стенку. Выполняют первичное удлинение кавернозных тел у мальчиков. Может быть выполнено сведение лонных костей (аппроксимация либо остеотомия). В настоящее время считается, что сведение лона не всегда является обязательной процедурой, и может быть выполнено по показаниям при большом диастазе лонных костей.
- Пластика половых органов может быть выполнена в разное время у девочек и у мальчиков. У девочек пластика половых органов и уретры (реконструкция эписпадии) может быть выполнена одновременно с закрытием мочевого пузыря на первом этапе. У мальчиков фалло и уретропластика обычно выполняется между первым и вторым годами жизни, но может быть выполнена и позже. Некоторые хирурги предпочитают выполнять данный этап одновременно с первым.
- Пластика шейки мочевого пузыря позволяет достичь контроля над мочеиспусканием. Обычно выполняется в возрасте не ранее 5-6 лет при достаточном объёме мочевого пузыря (не менее 80-100 мл) . Также во время этой операции проводят пересадку мочеточников для предотвращения пузырномочеточникового рефлюкса.
Первичное закрытие мочевого пузыря[править | править код]
Цели первичного закрытия мочевого пузыря следующие:
- Закрытие пузыря и перемещение его в полость малого таза.
- Обеспечение свободного выделения мочи через уретру.
- Мобилизация кавернозных тел от костей таза для первичного удлинения полового члена.
- Закрытие дефекта передней брюшной стенки, которое в некоторых случаях сочетают с остеотомией тазоовых костей и (или) сведением лонных костей.
Ранее считалось, что в случае рождения ребёнка с экстрофией мочевого пузыря, коррекцию данного порока целесообразно выполнить в ранние сроки (первые 2-3 суток после рождения). Столь ранние операции обусловлены возможностью сведения костей лона у больных с экстрофией мочевого пузыря без остеотомии (пересечения подвздошных костей) — пока кости остаются пластичными. А сведение лонных костей, казалось, обеспечивает лучший эффект удержания мочи. Однако, гипотеза, что закрытие мочевого пузыря сразу после рождения дает лучшие результаты лечения не подтвердилась, и многие хирурги отказались в настоящее время от закрытия у новорожденных. Более того, было доказано, что закрытие выполненное после одного месяца жизни сопряжено с меньшими рисками для ребенка, более легким течением послеоперационного периода, более коротким пребыванием в больнице и меньшим количеством осложнений [4]. Новорожденный с экстрофией по своим физическим характеристикам не отличается от других младенцев и без риска может быть выписан из родильного дома домой. После выписки родителям легче сориентироваться в проблеме и определиться с выбором хирурга. Как было доказано, хирурги, специализирующиеся в лечение экстрофии гораздо реже встречаются с осложнениями после закрытия мочевого пузыря.
Аугментация — Увеличение мочевого пузыря кишечным лоскутом и необлэддер[править | править код]
Если очевидно, что после закрытия мочевой пузырь не растет и не может выполнять свою прямую функцию, тогда выполняется аугментация — увеличение емкости мочевого пузыря с привлечение участка кишечника, желудка или изредка мочеточника. Если мочевой пузырь совсем мал , то он может быть удален и заново сформирован полностью из кишечной ткани (необлэддер или мочевой кишечный резервуар).
При этом опорожнение мочевого резевуара или увличенного мочевого пузыря выполняется путем периодической катетеризации через катеризационный канал (сухая удерживающая стома или аппендикостома по Митрофанову).
Медицина не стоит на месте и методы проведения аугментации продолжают совершенствоваться с целью достичь наилучшего результата у детей.
Существует несколько вариантов аугментации и их особенности необходимо обсуждать с оперирующим хирургом.
Удерживающая (континентная) стома (стома по Митрофанову или Янг-Монти)[править | править код]
Удерживающая стома — это созданный хирургом из тканей пациента трубчатый канал между кожей живота и мочевым пузырем или мочевым резервуаром, пропускающий катетер снаружи внутрь, но имеющий клапан, чтобы моча не выливалась сама по себе наружу. Поэтому ребенок с сухой стомой остается сухим, и опорожняет свой мочевой резервуар периодически при помощи катетера. Сухая стома формируется из аппендикса или участка кишечной стенки.
Сухая стома нужна для опорожнения мочевого пузыря в случаях, когда пациент не может опорожнять мочевой пузырь естественным способом. Также она нужна в случаях, если пациент имеет остаточную мочу в большом количестве.
Процедуры чистой первичной катетеризации проводятся несколько раз в день (обычно от 3 до 6), являются безболезненными.
Также через стому проводятся регулярные промывания мочевого пузыря для снижения рисков инфекций, образования камней и онкорисков, т.к. аугментация мочевого пузыря и катетеризация являются факторами риска данных состояний.
***************
В развитых странах больные с экстрофией мочевого пузыря направляются к хирургам, имеющим большой опыт проведения реконструктивных операций[5]. Такой подход позволяет достигнуть лучших результатов лечения столь тяжёлой патологии[6].
Примечания[править | править код]
- ↑ база данных Disease ontology (англ.) — 2016.
- ↑ Nikolaev V.V. TREATMENT OF INCONTINENCE IN CHILDREN WITH BLADDER EXSTROPHY AFTER RECTAL URINARY DIVERSION: THE ANAL SLING PROCEDURE (АНГЛ) // The Journal of Urology : СТАТЬЯ. — 2001. — Ноябрь (т. Volume 166, № Issue 5). — С. Pages 1904-1905. — ISSN https://doi.org/10.1016/S0022-5347(05)65716-3.
- ↑ Ebert, A.-K., Reutter, H., Ludwig, M., & Rösch, W. H. (2009). Orphanet Journal of Rare Diseases, 4(1), 23. The Exstrophy-epispadias complex. The Exstrophy-epispadias complex. (Англ) // Orphanet Journal of Rare Diseases, 4(1), 23.. — 2009. — 4(1) (№ 4). — С. 23. — ISSN doi:10.1186/1750-1172-4-23.
- ↑ Nikolaev, V.V. Pediatr Surg Int (2019) 35: 1317. https://doi.org/10.1007/s00383-019-04530-0. A less invasive technique for delayed bladder exstrophy closure without fascia closure and immobilisation: can the need for prolonged anaesthesia be avoided? (Англ) // Pediatr Surg Int (2019) 35: 1317. https://doi.org/10.1007/s00383-019-04530-0 : статья. — 2019. — Август (2019) (т. 35, № 35: 1317. https://doi.org/10.1007/s00383-019-04530-0). — С. 1317-1331. — ISSN 1437-9813.
- ↑ ЛЕЧЕНИЕ ЭКСТРОФИИ В РОССИИ.. https://bladderexsrophy.ru.
- ↑ Экстрофия мочевого пузыря (детский уролог-андролог, проф. Ю.Э.Рудин)
Ссылки[править | править код]
- The Association for the Bladder Exstrophy
- Exstrophy of the Bladder and Epispadias — Children’s Hospital Boston
- Сайт об экстрофии мочевого пузыря и эписпадии
- Экстрофия мочевого пузыря
Литература[править | править код]
- Шимкевич В. М.,. Экстрофия мочевого пузыря // Энциклопедический словарь Брокгауза и Ефрона : в 86 т. (82 т. и 4 доп.). — СПб., 1890-1907.
Источник