Игла пункционная для мочевого пузыря
Содержание статьи
ехника надлобковой пункции мочевого пузыря. Методика
Техника надлобковой пункции мочевого пузыря. Методика
Оборудование для надлобковой пункции мочевого пузыря. Все оборудование должно быть стерильным, за исключением источника света для трансиллюминации или ультразвукового оборудования.
1. Перчатки.
2. Марлевые салфетки и раствор антисептика на основе йода.
3. Подготовленные пропитанные антисептиком тампоны.
4. Шприц объемом 3 мл.
5. Игла 21-го или 22-го размера.
6. Источник света для трансиллюминации или портативный ультразвуковой аппарат (необязательно).
Рекомендации по надлобковой пункции мочевого пузыря:
1. Строго соблюдают принципы антисептики.
2. Откладывают процедуру при наличии мочеиспускания в течение последнего часа. При клинической картине инфекционно-воспалительного процесса начинают антибиотикотерапию, не дожидаясь следующей порции мочи.
3. Проводят терапию геморрагического диатеза до проведения процедуры. Катетеризация в данной ситуации — альтернативная процедура.
4. Определяют анатомические ориентиры. Не вводят иглу над лонной костью или в стороне от средней линии.
5. Мочу забирают медленно. При слишком быстрой аспирации возможно втягивание слизистой оболочки мочевого пузыря в иглу, что препятствует сбору мочи и повышает риск повреждения мочевого пузыря.
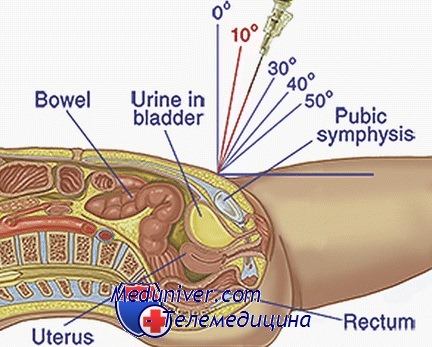
Методика надлобковой пункции мочевого пузыря у новорожденного:
1. Ассистент удерживает новорожденного на спине в позе лягушки — с разведенными и полусогнутыми ногами.
2. Во избежание рефлекторного мочеиспускания ассистент выполняет следующие действия:
а. Кончиком пальца нажимает на заднепроходное отверстие, надавливая кпереди у новорожденных девочек.
или
б. Осторожно сжимает основание пениса у новорожденных мальчиков.
3. Определяют наличие мочи в мочевом пузыре:
а. Определяют, что пеленка сухая по крайней мере в течение часа.
б. Пальпируют или перкутируют мочевой пузырь.
в. По выбору используют трансиллюминацию или ультразвуковое исследование с помощью портативного аппарата.
4. Определяют анатомические ориентиры. Пальпируют верхнюю ветвь лобковой кости. Местом введения иглы будет точка, на 1-2 см выше лобкового симфиза по средней линии.
5. Тщательно моют руки и надевают перчатки.
6. Обрабатывают троекратно надлобковую область раствором антисептика (включая участок над лобковой костью). Излишки антисептика убирают стерильным тампоном.
Общую анестезию не проводят. Возможны местная инъекция лидокаина перед процедурой или аппликация анестетика до обработки кожи антисептиком в целях обезболивания.
7. Пальпируют лобковый симфиз и вводят иглу с присоединенным шприцем на 1-2 см выше лобкового симфиза по средней линии:
а. Сохраняют положение иглы перпендикулярно столу или слегка каудально.
б. Продвигают иглу на 2-3 см. Может возникнуть слабовыраженное ощущение проваливания при прокалывании стенки мочевого пузыря.
8. Осторожно забирают мочу, медленно продвигая иглу до поступления мочи в шприц. Иглу продвигают не более чем на 2,5 см:
а. Иглу извлекают при отсутствии мочи.
б. Не вставляют в иглу мандрен и не пытаются изменить направление иглы, чтобы получить мочу.
в. Выжидают по крайней мере час перед повторной попыткой.
9. Извлекают иглу после получения мочи. Осторожно прижимают место пункции тампоном для остановки кровотечения.
10. Снимают иглу и закрывают шприц стерильным колпачком или переливают мочу в стерильную пробирку перед отправлением образца на посев.
Осложнения надлобковой пункции мочевого пузыря
Незначительная преходящая гематурия — наиболее частое осложнение, встречается в 0,6-10% случаев. Серьезные осложнения крайне редки, возникают в 0,2% случаев или реже.
1. Кровотечение после надлобковой пункции мочевого пузыря:
а. Преходящая макроскопическая гематурия (кровавая моча).
б. Макрогематурия.
в. Гематома брюшной стенки.
г. Гематома стенки мочевого пузыря.
д. Внутритазовая гематома.
2. Инфекционные осложнения надлобковой пункции мочевого пузыря:
а. Абсцесс брюшной стенки.
б. Сепсис.
в. Остеомиелит лобковой кости.
3. Перфорация при надлобковой пункции мочевого пузыря:
а. Кишки.
б. Органов малого таза.
Видео урок схемы пункции мочевого пузыря (анатомическое обоснование)
Другие видео уроки по топочке находятся: Здесь
— Также рекомендуем «Показания и противопоказания для катетеризации мочевого пузыря»
Оглавление темы «Неонатология»:
- Техника люмбальной пункции у новорожденного. Методика
- Осложнения люмбальной пункции у новорожденного
- Показания и противопоказания для субдуральной пункции
- Техника субдуральной пункции у новорожденного. Методика
- Осложнения субдуральной пункции у новорожденного. Прогноз
- Показания и противопоказания для надлобковой пункции мочевого пузыря
- Техника надлобковой пункции мочевого пузыря. Методика
- Показания и противопоказания для катетеризации мочевого пузыря
- Техника катетеризации мочевого пузыря у новорожденого мальчика. Методика
- Техника катетеризации мочевого пузыря у новорожденной девочки. Методика
- Осложнения катетеризации мочевого пузыря у детей
Источник
Трансуретральная пункционная биопсия опухоли мочевого пузыря

Журнал «SonoAce Ultrasound»
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Введение
По гистологическому строению опухоли мочевого пузыря принято разделять на эпителиальные и неэпителиальные. Эпителиальных опухолей большинство — до 98 % (90-96 % всех опухолей мочевого пузыря составляет рак). Доброкачественные неэпителиальные опухоли мочевого пузыря встречаются крайне редко и преимущественно представлены фибромами, фибромиомами, гемангиомами, лейомиомами, рабдомиомами, невриномами [5, 6, 7]. Как в отечественной, так и зарубежной литературе сообщения о подобных опухолях носят характер единичных наблюдений. Наиболее распространенная доброкачественная опухоль мочевого пузыря, фиброма, встречается лишь в 0,8 % наблюдений [4, 5].
Для доброкачественных неэпителиальных опухолей мочевого пузыря характерно бессимптомное течение, поэтому они, как правило, диагностируются случайно. Вместе с тем выявление опухоли мочевого пузыря требует ее морфологической верификации, что во многом определяет дальнейшую лечебную тактику.
Основным методом получения ткани опухоли для определения ее гистологического строения является трансуретральныя биопсия, которая выполняется с помощью щипчиков или двухлопастных ложечек [1, 2]. Зачастую материал для гистологического исследования получают непосредственно при трансуретральной резекции мочевого пузыря.
Важное значение для верификации диагноза и установления стадии заболевания при новообразованиях мочевого пузыря имеет возможность получения ткани опухоли не только из поверхностных, но и глубоких слоев новообразования, а также из ложа удаленной опухоли. В литературе мы не встретили данных о трансуретральной пункционной биопсии опухоли мочевого пузыря. По-видимому, это связано с редкостью неэпителиальных опухолей мочевого пузыря и сложностью выполнения подобной операции, обусловленной отсутствием длинной биопсийной иглы для цистоскопа с прямым рабочим каналом [3, 6, 7].
Клиническое наблюдение
Пациентка, 41 год, поступила в урологическую клинику ММА им. И.М. Сеченова с жалобами на периодически возникающую после мочеиспускания тупую боль в надлобковой области. При обследовании по месту жительства обнаружен внутренний эндометриоз, тогда же при ультразвуковом исследовании органов малого таза было выявлено объемное образование, локализованное по левой боковой стенке мочевого пузыря, 3,0 х 3,4 х 2,7 см.
При поступлении состояние удовлетворительное, АД — 120/80 мм рт. ст., живот мягкий, безболезненный во всех отделах. Симптом Пастернацкого отрицателен с обеих сторон. Мочеиспускание не нарушено. При бимануальном исследовании в левой паховой области пальпируется гладкое, малосмещаемое, безболезненное образование, туго-эластической консистенции, 2,5 х 2,0 см.
Анализы крови: эр. 4,6х1012/л, Hb 140 г/ л, л. 3,5х109/л; СОЭ 10 мм/ч, мочевина 0,9 мг %, креат. 1,0 мг/%, мочевая кислота 4,7 мг %, глюкоза 105 мг %. Анализ мочи: рН 5,0, лейкоциты и эритроциты единичные в поле зрения. Анализы крови и мочи без патологических изменений. Проба по Зимницкому: уд. вес 1011-1022 при объеме 1000 мл.
При УЗИ органов мочевой системы: почки обычных размеров, с четкими, ровными контурами, подвижны при дыхании. Дилатации чашечно-лоханочных систем нет. Патологических и гиперэхогенных образований в почках не выявлено. По левой боковой стенке мочевого пузыря определяется объемное образование, однородной эхоструктуры, с неровными контурами, 3,4 х 3,0 х 2,4 см (рис. 1). При фармакоультразвуковой полицистоскопии установлено, что стенки мочевого пузыря одинаково подвижны. При УЗИ гениталий: матка размерами 4,9 х 4,2 х 5,4 см, эндометрий — 0,6 см, миометрий неоднородной эхоструктуры. Яичники без особенностей.
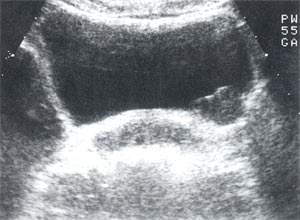
Рис. 1. Мочевой пузырь при первичном осмотре. Объемное образование по левой боковой стенке размерами 3,4×3,0 см.
На обзорном снимке органов мочевой системы деформаций костной системы нет, теней, подозрительных на конкремента, не обнаружено. На серии экскреторных урограмм выделение контрастного вещества почками своевременное, дилатации чашечно-лоханочных систем обеих почек не выявлено. Пассаж контрастного вещества по мочеточникам сохранен. На нисходящей цистограмме в левой половине мочевого пузыря определяется дефект наполнения овальной формы, 4,0 х 2,0 см, со всех сторон окруженный контрастным веществом (рис. 2).
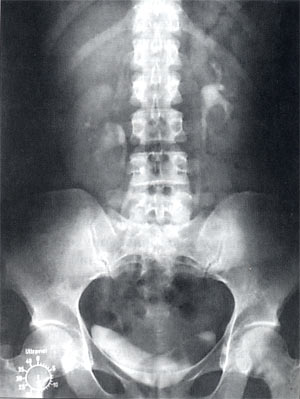
Рис. 2. Дефект наполнения овальной формы размерами 4,0 х 2,0 см по левой боковой стенке мочевого пузыря.
На полицистограмме подвижность стенок мочевого пузыря не нарушена. При компьютерной томографии органов малого таза: по заднелевой стенке мочевого пузыря определяется мягкотканное образование 3,0 х 2,3 х 2,5 см с четкими, бугристыми контурами. Паравезикальная клетчатка не изменена. Регионарные лимфоузлы не увеличены (рис. 3).
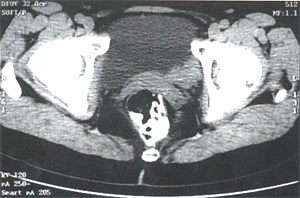
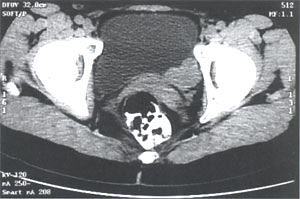
Рис. 3. Компьютерные томограммы малого таза без контрастирования. Опухоль по задней стенке мочевого пузыря.
При рентгенологическом исследовании легких, костей патологических изменений не выявлено.
При цистоскопии: слизистая бледно-розовая, устья мочеточников овальной формы, типично расположены, ритмично сокращаясь выбрасывают прозрачную мочу. На 1 см выше и латеральнее устья левого мочеточника расположено объемное образование на широком основании, с неровной гладкой поверхностью 4,0 х 2,0 см, слизистая над ним не изменена (рис. 4).
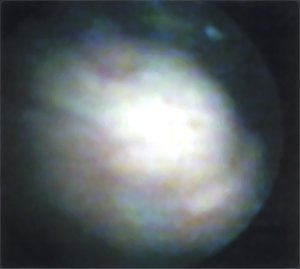
Рис. 4. Цистоскопическая картина. Опухоль мочевого пузыря.
По результатам проведенного обследования было высказано предположение о наличии доброкачественной опухоли мочевого пузыря.
Для определения дальнейшей лечебной тактики была предпринята цистоскопия под внутривенным наркозом, с трансуретральной пункционной биопсией выявленного новообразования мочевого пузыря.
После обработки наружных половых органов раствором йодопирона по уретре в мочевой пузырь проведен цистоскоп «Olympus» N 21 по Ch. Визуализирована опухоль и устья мочеточников. Параллельно тубусу цистоскопа в полость мочевого пузыря по уретре проведен катетер Нелатона N 10 по Ch с введенной в его просвет биопсийной иглой (US Biopsy Promex Adivision длиной 20 см, диаметром 1,2 мм). После визуализации иглы в мочевом пузыре катетер Нелатона смещен кнаружи и выполнена биопсия опухоли (рис. 5). Получен столбик белесой ткани 2,0 х 0,3 см. Аналогичная операция проведена для получения второго столбика ткани из основания опухоли. Осложнений во время манипуляций не было.
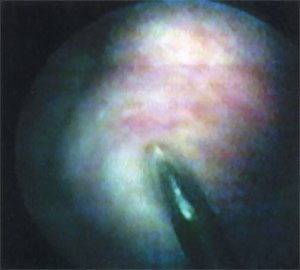
Рис. 5. Пункционная биопсия опухоли мочевого пузыря.
Послеоперационный период протекал гладко, без осложнений. По результатам гистологического исследования фрагменты соединительной и мышечной ткани без признаков атипии — фибромиома (рис. 6).
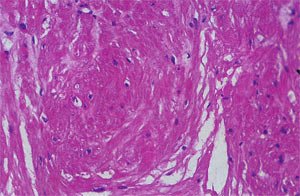
Рис. 6. Патогистологическая картина биотата опухоли мочевого пузыря (х 200, окраска гематоксилин эозином).
Учитывая доброкачественный характер опухоли, пациентка была выписана домой. В настоящее время находится под динамическим наблюдением, контрольные явки в клинику проводятся каждые 3 месяцев. При контрольном обследовании через 6 месяцев самочувствие пациентки удовлетворительное, жалоб не предъявляет, ультразвуковая картина мочевого пузыря аналогична наблюдаемой в октябре 2001 г. (рис. 7). При контрольной цистоскопии размеры опухоли не изменились, слизистая над ней без патологических изменений (рис. 8).
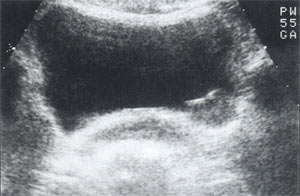
Рис. 7. Контрольная эхограмма мочевого пузыря через 6 мес.
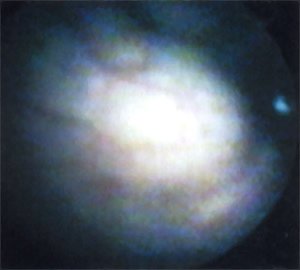
Рис. 8. Контрольная цистоскопическая картина через 6 мес.
Обсуждение
Приведенное наблюдение показывает, что выявленная опухоль оказалась доброкачественной, протекала бессимптомно и явилась случайной находкой. Использование описанной методики получения ткани в сочетании с морфологической верификацией новообразования позволило установить диагноз и определить тактику лечения.
Выводы
- Неэпителиальные, доброкачественные опухоли мочевого пузыря являются крайне редкими формами новообразований и, как правило, протекают бессимптомно.
- Ультразвуковое исследование, являясь первым методом обследования, дает важную информацию о локализации и размерах опухоли. При выявлении опухоли мочевого пузыря по данным УЗИ для уточнения стадии процесса целесообразно дополнить обследование компьютерной или магнитно-резонансной томографией.
- Опухоли мочевого пузыря требуют обязательной морфологической верификации. Одним из вариантов получения ткани опухоли из ее глубоких отделов является трансуретральная пункционная биопсия.
Литература
- Клиническое руководство по ультразвуковой диагностике. М.: Видар, 1996.
- Цыб А.Ф. Гришин Т.Н. Ультразвуковая томография и прицельная биопсия в диагностике опухолей малого таза. М.: Набур, 1994.
- Spahn M, Portillo FJ, Grobholz R, Junemann KP, Alken P. Fibromyxoid pseudosarcoma of the urinary bladder. Case report and review of the literature of a rare disease // Urologe, 2001 Jul; 40 (4): 315-8.
- Koizumi S., Inoue H., Wakabayashi Y., Konishi T., Okada Y., Tomoyoshi T. Fibroma of the bladder associated with a large diverticulum: a case report. Hinyokika Kiyo. 1995 Jan; 41 (1): 65-7.
- Martinez F., Cabezudo I., SoriaJS., Ardanz A., Franco R, Virto], Otero G. Bladder fibroma. Report of a case.//Actas Urol Esp. 1993, Sep; 17 (8): 537-40.
- Mincione GP., Gasbarre M., Paglierani M., Beneforli P., Lazzeri M. Pseudosarcoma of the urinary bladder// Pathologica, 1995 Oct; 87 (5): 554-8.
- Ortiz Gamiz A., Poyato Galan JM., Sanchez Sanchez E., Moyano Calvo JL., Arribas Gonzalez JM., Alvarez-Ossorio Fernandez JL., Molina Carranza А., Сastineiras Fernandez J. Bladder leiomyoma: diagnosis by imaging // Arch Esp Urol. 2002, Jan-Feb;55 (1): 79-81.

Журнал «SonoAce Ultrasound»
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Источник
ИГЛЫ МЕДИЦИНСКИЕ
ИГЛЫ МЕДИЦИНСКИЕ — колющие инструменты для производства различных диагностических и лечебных приемов: прививок, сшивания тканей при операциях, извлечения жидкостей, вливаний, иглотерапии.

Иглы медицинские: 1—3 — формы заточки инъекционных игл: 1 — плоская; 2 — кинжальная; 3 — копьевидная; 4— б — формы головок инъекционных игл: 4 — коническое отверстие головки под наконечник шприца; 5 — квадратная; 6 — сферическая с лысками; 7—16 — иглы специального назначения: 7 — ступенчатая игла для внутрикожные вливаний; 8 — для переливания крови из флакона; 9 — с бусинкой по Бакулеву; Ю — для выпуска воздуха; И — с передвижной муфточкой для пункций заднего свода влагалища; 12 — с пружинным прижимом для внутривенных вливаний; 13 — с пружинным прижимом для внутривенных вливаний со сменной иглой; 14 — игла к аппарату Боброва; 15 — для отсасывания стекловидного тела из глаза (слева — вид кончика спереди); 16 — для рентгеноконтрастных исследований; 17—27 — пункционно-биопсийные иглы: 17 — игла Бира (в разрезе); 18 — для биопсии бронха; 19 — для пункции сердца; 20 — игла-выкусыватель для пункционной биопсии почки; 21 — для пункционной биопсии паренхиматозных органов (в разрезе); 22 — игла Кассирского для пункции грудины; 23 — лечебно-диагностическая костномозговая (а — общий вид; б — в разрезе); 24 — для внутрикожной анестезии; 25 — троакар-выкусыватель для биопсии предстательной железы (справа — вид кончика сбоку); 26 — троакар-наконечник для желчного пузыря; 27 — игла Куликовского; 28—31—хирургические иглы и их элементы: 28 — виды игл (а — прямая, б— с изогнутым концом, в— изогнутая на 2/8 окружности, г — изогнутая на 3/8 окружности, д — изогнутая на 4/8 окружности, e — изогнутая на 5/8 окружности); 29 — виды сечения игл (а — круглое, б — трехгранное); 30 — формы ушка (а — разрезное пружинящее, б — обычное непружинящее); 31 — игла в губках иглодержателя, имеющих лунки; 32 — 39—иглы лигатурныe (на рис., 32—35 — слева — вид спереди, справа — сбоку): 32 — острая большая; 33 — острая малая; 34 — тупая правая; 35 — тупая левая; 36 — тупая из набора для соединения отломков костей; 37 — игла Куликовского № 1 для сшивания небных дужек; 38 — игла Куликовского № 2 для сшивания небных дужек; 39 — игла-вилка лигатурная (слева — вид сбоку, справа — спереди); 40—47 — манипуляционные иглы: 40 — скарификатор-копье для прокалывания кожи на пальце (по Дженнеру), вверху — вид сбоку; 41 — для оспопрививания (слева — вид сбоку, справа — спереди); 42 — тимпанальные (а — изогнутая с круглой ручкой, б — прямая с пластинчатой ручкой, справа — вид ручки спереди, в — изогнутая с пластинчатой ручкой, справа —- вид ручки); 43 — иглы-перфораторы для микроопераций на ухе (а — трехгранный, б — крючкообразный, в — прямой из набора протезирования стремечка); 44 — офтальмологические (а — игла Беллярминова; б — для извлечения инородных тел из глаза; в — дисцизионная); 45 к 4 6 иглы, применяемые в стоматологии: 45 — корневая граненая (справа — участок сечения); 46 — игла Гордеева (справа — вид сбоку); 47 — гистологические (а — изогнутая, б — прямая).
И. м. в зависимости от назначения делятся на иглы для инъекций, инфузий и трансфузий; пункционно-биопсийные иглы; иглы для сшивания (соединения) тканей, подведения лигатур (лигатурные иглы); манипуляционные иглы.
Иглы для инъeкций, инфузий и трансфузий
Иглы для инъeкций, инфузий и трансфузий выполнены в виде трубки, один конец к-рой остро заточен для проникновения в ткани, а другой — заканчивается головкой (канюлей). На рис., 1—3 показаны наиболее распространенные формы заточки инъекционных игл: плоская, кинжальная и копьевидная. Угол заточки а, составленный основной плоскостью заточки с осью трубки иглы от 15 до 45°. Для игл большого диаметра (1 мм и больше) угол среза до 45°, иглы с а = 30° применяют для спинномозговой пункции, наложения пневмоторакса и введения катетеров в вену. Инъекционные иглы имеют небольшую головку с коническим отверстием, к-рое служит для плотной насадки иглы на наконечник шприца (рис., 4). Внутренний конус головки выполняется по международному стандарту с уклоном 2°52′. Наименьший диаметр конического отверстия равен 2,75 мм (иглы для шприцев типа «Рекорд») и 4,0 мм (для цельностеклянных шприцев типа Люэра). При необходимости применения игл с малым диаметром конуса в сочетании со шприцем типа Люэра и игл с большим диаметром конуса в сочетании со шприцем типа «Рекорд» применяют так наз. переходные канюли (см.). Головка иглы обязательно имеет две параллельные поверхности для удержания иглы пальцами, а также небольшой бортик у торца, препятствующий соскальзыванию эластичной трубки в случае необходимости ее присоединения к игле. У инъекционных игл наиболее часты квадратная и круглая головки с двумя лысками (рис., 5 и 6). Иглы, предназначенные для инфузий и трансфузий, имеют более длинную головку оливообразной формы для надежного соединения ее с эластичной трубкой.
Трубки инъекционных игл изготовляют из хромоникелевой нержавеющей стали. Их диаметр от 0,4 до 2,0 мм, а длина от 16 до 150 мм.
Для специальных целей применяют различные модификации игл (рис., 7—16). Так, для ограничения глубины вкалывания используют иглы с бусинкой, ступенчатые и с подвижной муфтой. Игла с бусинкой для инъекций в полость околосердечной сумки была предложена академиком А. Н. Бакулевым. Бусинка укреплена на трубке иглы на расстоянии 2,75 мм от колющего конца. Для изменения глубины вкалывания вместо бусинки применяют передвижную муфточку, как это сделано в игле для пункции заднего свода влагалища. Муфточка тугоподвижна и передвигается с усилием 0,5— 0,8 кг. Ограничительная бусинка, расположенная в 15 мм от конца, есть на иглах для отсасывания стекловидного тела глаза. Эти иглы имеют оригинальную заточку, подобную заточке копьевидного ножа, и выпускаются набором из трех штук, диам, от 0,8 до 1,2 мм. Для прочистки канала иглы снабжаются мандреном — проволокой из нержавеющей стали или латуни, покрытой никелем.
Иглы для инфузий и трансфузий бывают различных модификаций. Типичная игла для вливания — игла к аппарату Боброва. Иглы для переливания крови, помимо оливообразной части, имеют на головке рифленый участок квадратного сечения для удобства удержания их при вкалывании в вену. Широкое распространение получили иглы для внутривенных вливаний с пружинным прижимом, удерживающим их в нужном положении. В СССР выпускаются также иглы с прижимом трех размеров по диаметру трубки (0,8; 1,0 и 1,2 мм). В концевую часть трубки этих игл вставлена заглушка, и вливаемая жидкость проходит через два боковых отверстия в трубке.
Иглы для введения рентгеноконтрастных жидкостей отличаются массивной круглой головкой с винтовой нарезкой на конечной части. С помощью этой нарезки они прочно удерживаются на наконечнике устройства при автоматическом введении рентгеноконтрастных веществ. К инфузионным относятся и иглы, имеющие одно или два отверстия на боковой поверхности и предназначенные для нагнетания и удаления воздуха из емкостей, содержащих инфузионные р-ры. Этими иглами прокалывают пробки и стенки емкостей.
Пункционно-биопсийные иглы
Пункционно-биопсийные иглы (рис., 17—27). Одной из первых пункционно-биопсийных игл была предложенная А. Биром игла для спинномозговой пункции. Она отличается от обычных инъекционных игл массивной уплощенной головкой, удобной для держания, а также особой конструкцией мандрена, имеющего свою головку. Мандрен плотно входит в канал иглы и его срез совпадает с ее срезом. Т. о., игла и мандрен составляют единый заостренный стержень, сравнительно легко прокалывающий плотные ткани, окружающие спинномозговой канал. Большинство пункционно-биопсийных игл устроено по такому же типу. По достижении концом иглы необходимой глубины мандрен вынимают, в конусное отверстие головки вставляют наконечник шприца и с его помощыо аспирируют нужное количество предназначенного для исследования содержимого. Игла для взятия биопсии из бронха (рис., 20) имеет длину ок. 500 мм и для увеличения жесткости сделана составной.
Игла для пункции сердца с целью определения давления в его полостях предложена Бьёрком (V. О. Bjork) в 1954 г. и имеет длину 460 мм (с насадкой). Находят применение иглы для пункционной биопсии некоторых органов. В них роль инструмента, выкусывающего ткани для исследования, как правило, выполняет мандрен особой конструкции. Так, иглу-выкусыватель для пункционной биопсии почки вкалывают вместе с мандреном, затем последний выдвигают из трубки еще на 20 мм и при обратном втягивании в трубку захватывают имеющимся на его стенке вырезом кусочек ткани. У иглы для пункционной биопсии паренхиматозных органов (рис., 21) мандрен состоит из двух ветвей, которые при его выдвижении из трубки расходятся и при обратном втягивании в трубку захватывают кусочки ткани. Биопсийные иглы для мягких тканей имеют диам. 2,0 и 2,2 мм. Для пункции грудины и извлечения костного мозга применяют иглу Кассирского. Для ограничения глубины вкалывания в ней имеется регулируемый винтом упор. Для извлечения костного мозга из трубчатых костей применяют лечебно-диагностическую костномозговую иглу. Прокол кости осуществляется вращением ее вокруг собственной оси, т. е. игла работает подобно трепану. Ее используют также для введения в костный мозг различных лекарственных веществ. Для внутрикостной анестезии существует специальная игла. Иглы для биопсии и леч. манипуляций диам, более 2,5 мм с мандреном, конец к-рого выполнен в виде трехгранного стилета, принято называть троакарами (см. Хирургический инструментарий). Для биопсии предстательной железы служит троакар-выкусыватель, работающий аналогично игле-выкусывателю. Диаметр его трубки 4,0 и 6,0 мм. Для прокола желчного пузыря, выведения желчи и промывания желчных путей служит троакар-наконечник для желчного пузыря. Для прокола и промывания верхнечелюстной (гайморовой) пазухи применяют изогнутую иглу Куликовского.
Иглы для сшивания тканей
Иглы для сшивания тканей разделяют на иглы хирургические, служащие для сшивания с помощью иглодержателя, и лигатурные. Иглы хирургические представляют собой прямой или изогнутый стержень, заостренный с одного конца и имеющий на другом конце ушко для вдевания нити. Сечение колющей части стержня круглое или трехгранное, а части, прилегающей к ушку,— уплощенное прямоугольное. Созданием и совершенствованием игл занималось много авторов, в т. ч. многие известные хирурги конца 19 — начала 20 в., напр. Э. Дуайен. В связи с окончанием действия патентов иглы не называют именами их создателей, тем более что установившиеся в практике формы игл являются синтезом лучших элементов конструкции в результате многих десятилетий их совершенствования. На рисунке (28—39) приведены иглы для сшивания и их элементы. Почти половину выпускаемых хирургических игл составляют иглы, изогнутые на 1/2 окружности. Они находят широкое применение в хирургии. Иглы прямые круглые малых размеров применяют для швов на кровеносных сосудах, а больших размеров — для кишечных швов. Иглы слабоизогнутые используют для наложения поверхностных швов, а сильноизогнутые — для швов в глубине раны. Колющая часть изогнутой иглы (круглого или трехгранного сечения) занимает не более половины ее длины, вторая половина иглы — прямоугольного сечения. Ушко и участок, прилегающий к нему,— прямолинейные.
По форме ушка различают иглы хирургические с пружинящими, открытыми, двойными, механическими ушками и иглы с обычными портняжными ушками, применяющимися редко.
Хирургические иглы должны хорошо пружинить и не ломаться даже в том случае, если сжать иглу до уменьшения длины хорды, стягивающей ее концы, на 25%. Поэтому на изготовление этих игл идет пружинная проволока из углеродистой или нержавеющей стали. Иглы из углеродистой стали покрывают тонким слоем (1 мкм) хрома. Иглы хирургические применяют многократно; они рассчитаны не менее чем на 20 раз. Выпускаются в нестерильной полиэтиленовой упаковке по 10 штук.
Хирургическими иглами шьют сдвоенной нитью, что в известной степени травмирует ткани. Минимальная Травматизация ткани достигается применением атравматических игл однократного пользования, не имеющих ушка, в которых конец нити заделан в слегка утолщенный цилиндрический конец иглы. Для атравматических игл применяют плетеные нити из волокон капрона и лавсана, окрашенных в темный цвет. Длина нити от 50 до 750 мм. Эти иглы выпускают, как правило, парными, т. е. оба конца нити заканчиваются иглами. Исключение составляют круглые прямые иглы, которые выпускают и одинарными.
Атравматические иглы выпускают нестерильными в коробках по 20— 40 штук и стерилизуют кипячением в дист. воде.
При наложении швов с помощью хирургических игл используют иглодержатели. Рабочие губки иглодержателя, зажимающие иглу, имеют лунки, что очень важно для небольших крутоизогнутых игл: наличие лунки предохраняет их от распрямления и поломки. Для лучшего удерживания иглы в последних моделях иглодержателей на губки вместо нарезки наносят слой гальванического покрытия с алмазной крошкой.
К иглам для сшивания относятся и лигатурные иглы — инструмент, с помощью к-рого проводят лигатуры под кровеносные сосуды или под подлежащие пересечению участки тканей, содержащие сосуды. Рабочая часть лигатурной иглы напоминает изогнутую хирургическую иглу овального сечения, но ушко для вдевания нити расположено вблизи заостренного конца. Лигатурные иглы со слабоизогнутой острой рабочей частью называются иглами Купера. Они имеют две модификации: малая игла с вылетом рабочей части ок. 20 мм и длиной ушка 3 мм и большая — с вылетом рабочей части 30 мм и длиной ушка 4 мм. Иглы более круто изогнутые — иглы Дешана имеют тупой закругленный по радиусу конец, причем изгиб рабочей части делается как вправо, так и влево для подведения лигатуры справа налево и слева направо в зависимости от условий работы. Иглы типа Дешана выпускают трех номеров в зависимости от размера вылета рабочей части: малая — вылет 14 мм, средняя — 22 мм и большая — 30 мм. В офтальмологии применяют иглу типа Купера с шириной рабочей части 1,0 мм и длиной ушка 1,2 мм. Игла входит в набор инструментов для безмолотковой дакриоцисториностомии. Специальная лигатурная игла входит в набор для операций на кисти руки. В набор инструментов для соединения отломков трубчатых костей входят три лигатурные тупые иглы для проведения металлической лигатуры (проволоки), отличающиеся большим вылетом рабочей части — 38, 46 и 61 мм. В оториноларингологии для соединения небных дужек используют острые иглы Куликовского. В нейрохирургии для спускания лигатуры в глубину раны применяют иглу-вилку лигатурную, ее длина — 232 мм. Для проведения лигатуры при перевязке сосудов легкого пользуются зондом-иглой Богуша (см. Зонды).
Манипуляционные иглы
Манипуляционные иглы — инструменты для осуществления некоторых манипуляций: надрезов, накалывания и нанесения царапин при прививках (рис., 40—47). Это скарификатор-копье Дженнера для прокалывания кожи пальца, заменивший известную иглу Франка, к-рая снята с производства, т. к. более травматична. Скарификатор-копье Дженнера выпускают двух размеров — длиной 2 и 3 мм.
Оспопрививательная игла — небольшой копьевидный нож, другой конец к-рого сделан в виде маленького шпателя для нанесения детрита. В оториноларингологии с помощью парацентезных игл осуществляют прокол барабанной перепонки. В набор для микроопераций на ухе входят так наз. тимпанальные иглы, предназначенные для манипуляций с сухожилиями барабанной перепонки, рассечения спаек и т. п., с круглой накатанной или пластинчатой рукояткой. Кроме того, в этом наборе имеются перфораторы, предназначенные для прокола пластинки стремечка и извлечения костных отломков: прямой, крючкообразный и трехгранный.
В офтальмологии применяют иглы дисцизионные для рассечения спаек сумки хрусталика и радужной оболочки, для извлечения инородных тел из роговицы глаза, иглы Беллярминова для татуажа роговицы.
В стоматологии для медикаментозной обработки канала корня зуба применяют четырехгранные корневые иглы шести номеров. Для целей тканевой терапии находят применение иглы Гордеева двух номеров с диам, трубки 1,5 и 2,0 мм.
Для лечения иглоукалыванием используют специальные тонкие иглы из нержавеющей стали диам. 0,3 мм. Один конец иглы заострен, а на другом имеется специальная головка, облегчающая ее введение в ткани путем вращения (см. Иглоукалывание).
В гистологии применяют препаровальные иглы диам. 1,0 мм, прямые и изогнутые, запрессованные в ручку из полипропилена.
Стерилизация И. м. осуществляется так же, как стерилизация металлического хирургического инструментария (см. Стерилизация, в хирургии).
Библиография Крендаль П. Е. и Кабатов Ю. Ф. Медицинское товароведение, М., 1974; Миронова Н. С. О качестве инъекционных игл, Мед. техника, JVe 1, с. 30, 1970; П e к а р с к и й М. Д. иПолилов Н. А. Затачивание инъекционных игл, Мед. пром-сть СССР, № 1, с. 9, 1,953.
Ю. Ф. Кабатов.
Источник