Гипертрофия стенок мочевого пузыря у ребенка
Содержание статьи
Функциональные расстройства органов мочевой системы у детей
Функциональные расстройства органов мочевой системы встречаются у детей с частотой 10% в общей популяции. Среди пациентов нефроурологических стационаров функциональные расстройства как состояния, отягощающие основной диагноз, или как самостоятельное заболевание, диагностируются у 50% детей и более.
Здоровый ребенок должен давать знать о своем желании опорожнить мочевой пузырь уже во втором полугодии жизни. Естественным побудительным мотивом к этому служит неприятное ощущение мокрых пеленок. Широкое распространение памперсов, облегчающих уход за ребенком, привело к запаздыванию формирования отрицательного условного рефлекса на мокрые пеленки, запаздыванию становления микционной функции.
Критерии первой стадии зрелости, достигаемой в норме к 3-4 годам, следующие:
- соответствие функционального объема мочевого пузыря возрасту ребенка (в среднем 100-125 мл);
- адекватное диурезу и объему каждой микции число мочеиспусканий в сутки (не более и не менее 7-9 раз);
- полное удержание мочи днем и ночью;
- умение задерживать на время и прерывать при необходимости акт мочеиспускания;
- умение опорожнять мочевой пузырь без предшествующего позыва на мочеиспускание и при малом объеме мочи за счет волевого управления сфинктерным механизмом.
Если у детей старше 4 лет сохраняется поллакиурия, императивные позывы, императивное недержание мочи, ночной энурез, то это говорит о том, что процесс становления основных черт зрелого типа мочеиспускания не завершился. После «контрольного возраста» (4 года) отклонения в характере мочеиспускания должны рассматриваться как болезнь.
Вторая стадия продолжается с 4 до 12-14 лет. Происходит постепенное увеличение резервуарной функции мочевого пузыря, снижение тонуса детрузора и внутрипузырного давления. В пубертатном периоде (12-14 лет) в регуляцию основных функций мочевого пузыря включаются половые гормоны, потенцирующие эффекты симпатического отдела вегетативной нервной системы.
Наиболее частая причина замедленного созревания и(или) нарушения механизмов мочевыделения у детей — это последствия родовой травмы с сохраняющимися минимальными дисфункциями головного мозга; гипоксия плода и состояния, связанные с развитием гипоксии в постнатальном периоде (частые ОРВИ, пневмонии, синуситы, нарушения носового дыхания).
В зависимости от объема мочевого пузыря, при котором наступает мочеиспускание, выделяют три варианта. Мочевой пузырь считается норморефлекторным, если мочеиспускание возникает при нормальном возрастном объеме мочевого пузыря, гипорефлекторным — при объеме, превышающем верхнюю границу нормы, гиперрефлекторным — при объеме менее нижней границы нормы. Причинами изменения характера мочеиспускания могут быть врожденные дисплазии соединительной ткани, поражения позвоночника, невротические расстройства, нейрогенные дисфункции. Наиболее частая форма нейрогенной дисфункции — гиперрефлекторный мочевой пузырь, она возникает при поражении проводящих нервных путей спинного мозга выше крестцовых сегментов на уровне 9-го грудного позвонка. Более редкий вариант — гипорефлекторный мочевой пузырь. Наблюдается ослабление позыва на мочеиспускание, редкие микции большими порциями, большое количество остаточной мочи. Наблюдается при поражении задних корешков крестцового отдела спинного мозга, конского хвоста и тазового нерва.
В обследовании детей с нейрогенной дисфункцией мочевого пузыря, помимо нефроуролога, принимают участие педиатр, невропатолог, ортопед.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
Источник
Доброкачественная опухоль мочевого пузыря
Опухолью мочевого пузыря называют доброкачественное новообразование, возникающее на его стенках. Наиболее часто патологические процессы происходят на задней и боковых стенках пузыря, шейке, в мочепузырном треугольнике (треугольник Льето), изменяя количественный и качественный состав клеток эпителия слизистых оболочек.
Доброкачественная опухоль мочевого пузыря, как правило, локализуясь на определённом участке поверхностей, изменяет его клетки, в результате чего образуются полипы, аденомы, эндометриоз, феохромоцитомы (фиброепителиомы), лейомиомы, рабдомиомы, невриномы и папилломы в мочевом пузыре, где преимущественно располагаются все опухоли мочевыделительной системы. Мужское население от 50 до 70 лет заболевает опухолевыми болезнями мочевого пузыря в 4 раза чаще, чем женское.
Эпителиального происхождения доброкачественные опухоли встречаются у 95-98% больных в виде папиллом и полипов, которые при озлокачествлениипроцесса могут перейти в разные виды рака мочевого пузыря и аденокарциному (90-96% от всех опухолей мочевого пузыря). Папиллома мочевого пузыря, невзирая на её морфологически доброкачественнуюструктуру, определяется как предраковая опухоль, потому как имеет склонность к частым рецидивами перерождению в злокачественную.
Доброкачественные опухоли мочевого пузыря отличаются отсутствием метастазирования, поражения здоровых тканей вокруг и продолжением роста после оперативного удаления. Самую большую распространенность среди мужчин после 45 лет получила аденома, хотя за последние десятки лет она значительно «помолодела».
Неэпителиального происхождения (из соединительной ткани) опухоли мочевого пузыря в виде фибром, миом, гемангиом, фибросарком — очень редко встречающиеся новообразования, хотя саркомы, дающие лимфогенные и гематогенные метастазы на ранних стадиях, определяются гораздо чаще.

Классификация опухолей мочевого пузыря
Доброкачественныеопухоли делятся на группы эпителиальногои неэпителиальногопроисхождения. К эпителиальным условно доброкачественным опухолям относятся:
- Папилломы, представляющие собой многочисленные длинные разветвленные ворсинки со множеством кровеносных сосудов, которые определяются как потенциально злокачественные, т.к. склонны к малигнизированию.
- Аденома (гиперплазия) предстательной железы, образующаяся из клеток слизистой мочевого пузыря или стромальной составляющей предстательной железы. Она имеет узелки, которые при увеличении размеров сдавливают мочевыводящий канал, мешая процессу мочеотделения.
- Эндометриозмочевого пузыря — это опухоль, являющаяся итогом гормональных нарушений, когда имеется избыток эстрогенов и дефицит прогестерона, с губчатой структурой из разнокалиберных кист на стенке, выпирающих в пузырь, на фоне повышенной отечности и гиперемии околослизистого пространства. Эндометриоз зависим от менструального цикла, имеет склонность к озлокачествлению клеток.
- Полипы — это выступающие над слизистым слоем мочевого пузыря патологические разрастания тканей.
- Феохромоцитома — нейроэндокринная опухоль в мышечном слое шейки, образовавшаяся из клеток хромаффинной ткани, выделяющей переизбыток катехоламинов.
- Типичная фиброэпителиома — нежное ворсистое новообразование на ножке, которое может размножиться.
- Атипичная фиброэпителиома — ворсинчатое образование с более грубыми ворсинками на более толстой ножке, с умеренно отечной и гиперемированной слизистой оболочкой вокруг. При объединении с папилломатозом она опасна перерождением в злокачественную опухоль.
К неэпителиальным доброкачественным опухолям мочевого пузыря относятся фибромы, миомы, фибромиксомы, гемангиомы, липомы, лимфангиомы, опухоль Абрикосова (зернистоклеточная опухоль), невриномы, встречающиеся в урологической практике относительно нечасто.
Прогноз и профилактика доброкачественных опухолей мочевого пузыря
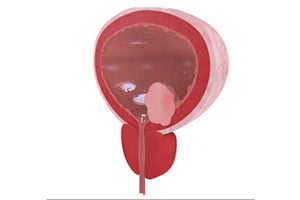
В основной практике полипы и папилломы продолжительное время могут никак себя не проявлять, поэтому их обнаружение и лечение на запущенных стадиях озлокачествления редко даёт положительные результаты. Чтобы избежать усложнений заболевания, люди из группы риска должны периодически обследоваться, избавляться от провоцирующих опухолеобразование болезней, вести здоровый образ жизни и находиться под наблюдением врача. Послеоперационный период при неосложненных новообразованиях длится недолго, и возврат к нормальной полноценной жизни равен практически 100%.
Причины развития доброкачественных опухолей мочевого пузыря
Этиология развития опухолей мочевого пузыря окончательно не определена, однако, исходя из известных факторов, определяются следующие:
- анилиновые красители, особенно их производные — ароматические амины с их конечными метаболитами (бензидином, нафтиламином и др.), обладающие канцерогенным действием на работников лакокрасочных, бумажных, химических и резиновых производств;
- различные канцерогены окружающей среды, попадая в организм и выводясь с мочой, приобретают патологическое влияние на уротелий при застое мочи;
- курение и стаз мочи являются толчковым механизмом к образованию опухолей мочевого пузыря, когда ортоаминофенолы (продукты конечного обмена аминокислоты триптофана) вызывают разрастание клеток эпителия мочевыводящего тракта;
- возраст и пол больного, анатомические особенности строения мужской мочевыводящей системы, морфологические отличия слизистой пожилых людей, часто приводящие к застою мочи;
- наличие и частота воспалительных заболеваний уретры и мочевого пузыря, таких как шеечный цистит, простатит, мочекаменная болезнь, лейкоплакия, изъязвления мочевого пузыря;
- нарушения гормонального фона, снижение активности Т-системы иммунитета;
- паразитарные инвазии типа бильгарциоза, шистомоза и другие.
Кроме этого, существует обсуждаемая тема в мировой медицине о вирусном происхождении новообразований в мочевом пузыре.
Симптомы доброкачественных опухолей мочевого пузыря
Доброкачественная опухоль мочевого пузыря, симптомы которой обычно никак не проявляются, обнаруживается, как правило, случайно. Основные и наиболее выраженные симптомы доброкачественных опухолей:
- гематурия различных типов выраженности (микро-, макрогематурия, тотальная, терминальная): главный симптом при любой доброкачественной опухоли — это наличие крови и её сгустков в мочевой жидкости на различных этапах мочеиспускания у большинства пациентов, что отличает виды и стадии опухоли;
- дизурия — затрудненное мочеиспускание, наблюдаемое у трети пациентов с частотой, увеличивающейся в результате ухудшения состояния больного;
- вторичный цистит и восходящий пиелонефрит как результат распада новообразования;
- различной выраженности дискомфорт, жжение или болезненность при мочеиспускании;
- докучающие позывы к мочеиспусканию;
- недержание мочи у мужчин и женщин;
- ложные позывы к дефекации, боль, распространяющаяся в промежность, прямую кишку, крестец при опухоли шейки мочевого пузыря;
- нарушение опорожнения мочевого пузыря при сжимании устьев мочеточников опухолями приводит к проявлению признаков хронической почечной недостаточности, пиелонефроза и уретерогидронефроза;
- болевые ощущения, рези внизу живота, локализующиеся в лобковой, а затем и в паховой области.
Иногда, вследствие перекручивания полипа или папилломы пузыря, происходит острое нарушение кровообращения, ведущее к инфаркту новообразования, что сопровождается усилением гематурии. Доброкачественные опухоли мочевого пузыря являются катализаторами рецидивов воспалительных заболеваний мочевыводящих путей — циститов, восходящих уретеропиелонефритов.
Опасность перерождения доброкачественных тканей папиллом мочевого пузыря в злокачественные наиболее велика у заядлых курильщиков. Папилломы мочевого пузыря имеют склонность к повторному прорастанию с непредсказуемой периодикой, с каждым рецидивом становясь более злокачественными, чем прежде удаленные опухоли.
Обнаружили симптомы данного заболевания?
Звоните
Наши специалисты проконсультируют Вас!
Диагностика доброкачественных опухолей мочевого пузыря
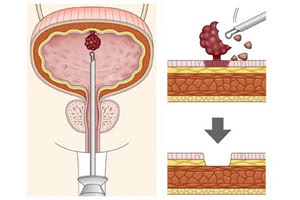
Чтобы выявить и достоверно определить наличие, тип и стадию опухоли мочевого пузыря, необходимо провести комплексную диагностику пациента всеми доступными в настоящее время методами. Особенно следует отметить следующие.
Бимануальная пальпация (ручное исследование) — обязательное исследование, однако маленькие опухоли, выросшие вовнутрь, как правило, не пальпируются, а новообразование, которое удалось пальпировать, указывает на распространившееся проникающее поражение мочевого пузыря.
Ряд клинических и биохимических анализов крови и мочи через определённые этапы времени, позволяющие провести точную оценку развития заболевания.
Рентгенологическое исследование пузыря с введением контрастного вещества (экскреторная урография) в полость пузыря для определения дефекта наполнения его мочевой жидкостью и определения состояния его слизистой оболочки. Иногда это исследование проводят в условиях двойного контрастирования, вводя кислород в мочевой пузырь и окружающую его клетчатку, чтобы уточнить степень инфильтрации стенки пузыря и распространения её на окружающие участки.
Эндоскопическое исследование полости пузыря (цистоскопия) предоставляет его внутреннюю картину, помогает с достаточной точностью определить вид опухоли, её характеристики и площадь поражения с обязательным получением тканей и мочи для бактериологического анализа.
Цитологический анализ мочевой жидкости с целью выявления атипичных клеток проводится в случаях, когда нет возможности произвести биопсию на гистологию.
Трансуретральная пункционная биопсия тканей опухоли для определения их гистологии выполняется как отдельная процедура или при трансуретральной резекции мочевого пузыря.
УЗИ (ультразвуковое исследование) пузыря и органов малого таза выявит новообразование, его вид, размеры, экспозицию и широту распространенности.
Использование магнитно-резонансной и компьютерной томография почек с введением контрастного вещества позволит обнаружить опухоль пузыря, степень её прорастания в стенки и соседние органы, развитие метастазов в регионарных лимфатических узлах.
Экскреторная томография с введением контрастных веществ в вену позволит осуществить контроль над их выходом из почек и последующим выводом из организма.
Лечение доброкачественных опухолей мочевого пузыря
Хирургическое удаление является обязательным при диагностике доброкачественных новообразований методом трансуретральной резекции, эндоскопии, электро- или лазерной коагуляции опухоли. Также предписывается полное удаления мочевого пузыря в случае значительного вовлечения его и уретры в опухолевый процесс.
Лекарственное лечение обычно бывает направлено на укрепления местного и общего иммунитета.
Противовоспалительная, противопаразитарная и противовирусная терапия назначается при необходимости.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Источник
Республиканская детская клиническая больница
НЕЙРОГЕННАЯ ДИСФУНКЦИЯ МОЧЕВОГО ПУЗЫРЯ (НДМП) — собирательное понятие, объединяющее большую группу нарушений его резервуарной и эвакуаторной функций, которые развиваются вследствие поражений нервной системы на различных уровнях — от коры головного мозга до мочевого пузыря. Если более доступным языком, то главной причиной начала развития такого неприятного заболевания является нарушение функционирования нервной системы, несущей ответственность за процесс выведения мочи.
Процесс нормального опорожнения мочевого пузыря осуществляется многоуровневой регуляцией в процесс которой вовлекается большое количество нервов. Если на этом этапе будет происходить какой-то сбой — пережитый сильный стресс, серьезные заболевания головного и спиного мозга, травмы, нфекционные заболевания, нарушения иннервации сфинктера самого мочевого пузыря — это может послужить пусковым механизмом данного заболевания. Чаще всего, основной причиной, которая и провоцирует развитие такого заболевания у взрослых, будет выступать получение серьезной травмы, а также болезни, связанные со спинным мозгом. Помимо перечисленных причин, у детей образование заболевания может происходить и в результате порока развития мочевыводящих путей либо спинного мозга, а иногда, и результатом получения серьезной родовой травмы.
Наиболее тяжелые расстройства функции мочевого пузыря наблюдаются при врожденных пороках развития (миелдисплазия), травмах, опухолях и воспалительно-дегенеративных заболеваниях спинного мозга, т. е. при частичном или полном разобщении спинальных, супраспинальных центров и мочевого пузыря.
Однако в практической работе уролог и нефролог гораздо чаще сталкивается с ситуацией, когда анатомического дефекта в нервной и мочевой системах нет, а расстройства акта мочеиспускания и уродинамики обусловлены задержкой созревания высших центров вегетативной регуляции нижнего отдела мочевого тракта.
Распространенность НДМП в детском возрасте достаточно велика — 10%-15%. Среди больных нефрологического и урологического профиля она достигает 60-75%.
Нормативные показатели суточного ритма спонтанных мочеиспусканий
Пол Возраст Частота мочеиспусканий Эффективный объем мочевого пузыря, мл минимальный максимальный Девочки 4-7
6
60-70
120-260
8-11
5
80-100
220-250
12-14
4
100-130
230-300
Мальчики 4-7
5
70-80
120-160
8-11
5
80-100
250-300
12-14
4
100-110
300-400
Гиперактивный тип нейрогенной дисфункции мочевого пузыря. Мочеиспускание может возникнуть в любой период времени и зачастую в неудобном месте, поскольку нейрогенная дисфункция мочевого пузыря делает невозможным произвольно контролировать акт мочеиспускания. Нейрогенный мочевой пузырь с гиперактивным детрузором практически исключает возможность накопления мочи, и поэтому пациенту хочется ходить в туалет через очень малые промежутки времени. Симптомами гиперактивного типа заболевания являются:
· частые позывы при небольшом количестве мочи;
· императивное недержание (мгновенное истечение мочи при сильном внезапном позыве);
· перенапряжение мышц тазового дна (вплоть до возвратного течения мочи по мочеточнику);
· Неестественные позы ребенка (скрещевание ног, приседание)
Гипоактивный тип нейрогенной дисфункции мочевого пузыря. Для гипоактивности характерны недостаточные рефлекторные сокращения мышц нижних мочевыводящих путей или отсутствие сокращений (гипорефлексия, арефлексия детрузора). Гипоактивный нейрогенный мочевой пузырь характеризуется отсутствием нормального мочеиспускания даже при наличии в организме большого количества мочи (более 500 — 1000 — 1500 мл). Больные жалуются на отсутствие позывов к мочеиспусканию. Нормального опорожнения не происходит, и развивается недержание от переполнения мочевого пузыря. Симптомами гипоактивного типа заболевания являются:
· отсутствие позывов к мочеиспусканию;
· редкие мочеиспускания большим объемом мочи;
· неполное опорожнение пузыря (чувство наполненности);
· регулярно вялая струя мочи;
Диагностика нейрогенного мочевого пузыря
Сбор анамнеза. Опрос пациента и его родных о проявлениях болезни необходим для того, чтобы выяснить индивидуальные особенности заболевания у конкретного пациента. Больному предлагают вести дневник мочеиспусканий в течение нескольких суток. В дневнике отмечают количество выпитой жидкости и время посещения туалета. Когда лечение нейрогенного мочевого пузыря проводится у детей, дневник ведут их родители. У них же выясняется медицинская история родов отца и матери и просчитывается вероятность передачи заболевания по наследству.
Анализ на инфекции. Нейрогенный мочевой пузырь часто сопровождается симптомами, которые напоминают симптомы воспалительных заболеваний мочеполовой системы, и поэтому проводится полное обследование пациента на наличие инфекций. Анализ проводится лабораторными методами с применением различных функциональных проб (общий анализ мочи и крови, биохимическое исследование крови, проба по Зимницкому, проба по Нечипоренко и т. д.).
Обследование на анатомические аномалии. Для поиска отклонений в анатомическом строении мочевыводящих путей проводится обследование органов с помощью УЗИ, урографии, цистоуретрографии, МРТ, цистоскопии и других методов.
Нейрогенный мочевой пузырь можно диагностировать, только полностью исключив воспалительный процесс. Нейрогенная дисфункция мочевого пузыря с аномалиями в строении надежнее всего диагностируется с помощью УЗИ, дающего наглядную информацию о форме, структуре и размере этого органа.
Неврологическое обследование. Только после того, как было установлено, что инфекционные заболевания органов мочевыделительной системы отсутствуют, можно проводить неврологическое обследование, чтобы с уверенностью диагностировать нейрогенный мочевой пузырь. Для этого применяются различные методики, в том числе электроэнцефалография (ЭЭГ), компьютерная томография (КТ), магнитно-резонансная томография мозга (МРТ) и другие.
Иногда даже после всех диагностических мероприятий не удается установить причину нейрогенной дисфункции мочевого пузыря.
Лечение нейрогенного мочевого пузыря
· Поведенческая адаптация — формирование режима мочеиспусканий, коррекция образа жизни.
· Мочеиспускание за счет напряжения брюшного пресса, либо за счет надавливания на низ живота.
· Формирование мочеиспускания за счет стимуляции кожи в области спины (так называемый триггерный механизм мочеиспускания).
· Лечебная физкультура — укрепления мышц тазового дна.
· Терапия, основанная на принципе обратной биологической связи, когда больной с помощью специальных устройств самостоятельно мочится в определенный момент.
· Индивидуальная лекарственная терапия с учетом гипо/гиперактивности (повышенного или пониженного тонуса) мочевого пузыря — применяют препараты либо расслабляющие замыкательный аппарат мочевого пузыря, либо увиливающее тонус стенки мочевого пузыря, иногда используется их совместное применение.
· Препараты, влияющие на работу нервной системы.
· Физиотерапевтическое лечение (например: электростимуляция области промежности, крестца, внутрипузырная электростимуляция, ультразвуковое воздействие, электросон, регионарная гипертермия (нагревание) мочевого пузыря, электрофорез лекарственных средств).
· Интерметтирующая катетеризация мочевого пузыря.
· Хирургическое лечение напрямую зависит от формы нейрогенного мочевого пузыря.
Осложнения и последствия
Большинство врожденных заболеваний нервной системы у детей влияют на качество мочеиспускания, однако зачастую на первое место выходят неврологические симптомы. Осложнения нарушенного мочеиспускания возникают быстрее, чем у взрослых.
- Психические расстройства (беспокойство, депрессии, нарушение сна), снижающие уровень качества жизни.
- При неполноценном лечении заболевание способно привести к серьезным последствиям для здоровья пациента — развитию хронического цистита (воспаление мочевого пузыря), пузырно-мочеточникового рефлюкса (заброс мочи из мочевого пузыря обратно в мочеточники и почки с последующей их атрофией и развитием хронической почечной недостаточности), пиелонефрита (микробно-воспалительное поражение почек) и др.
Профилактика нейрогенного мочевого пузыря
Своевременно обращаться к врачу при появлении жалоб на нарушение мочеиспускания.
- Обращать внимание на количество мочеиспусканий, формирование позыва и качество струи мочи при наличии неврологического заболевания.
- Стараться избегать стрессовых ситуаций, помогать ребенку адаптироваться к меняющимся условиям жизни, не акцентировать внимание на редких фактах недержания мочи, проконсультироваться с детским психологом.
- Прививать культуру мочеиспусканий у детей с ранненго возраста.
Зав. нефрологическим отделением, А.М. Тукина
врач нефролог детский высшей
квалификационной категории
Ответить
Источник