Герметичность швов мочевого пузыря
Содержание статьи
Интракорпоральный ручной шов мочевого пузыря при его разрывах
Тяжелой и распространенной травмой живота является повреждение мочевого пузыря [1, 2]. По статистике, хирургическую помощь чаще всего приходится оказывать не урологам, а хирургам, поскольку большинство пострадавших, особенно с сочетанными травмами мочевого пузыря, доставляются в хирургические отделения [3].
При внутрибрюшинных разрывах мочевого пузыря до сих пор преобладают открытые операции, которые дают высокую летальность, достигающую 18—45%; у 18—57% оперированных развиваются послеоперационные осложнения, а средняя продолжительность госпитализации составляет 23—30 дней [1, 3].
Первый случай лапароскопического ушивания ятрогенного повреждения стенки мочевого пузыря в ходе гинекологической операции зафиксирован в 1990 г. [4]. Впервые травматический внутрибрюшинный разрыв мочевого пузыря в ходе лапароскопии ушили C. Iselin и соавт. [5] в 1996 г. Несмотря на давность первого опыта, миниинвазивный лапароскопический способ ушивания разрыва мочевого пузыря до сих пор не получил большого распространения. В литературе приводятся, как правило, единичные наблюдения [6—10]. Так, A. Figueiredo и соавт. [7] сообщили о 20-летней женщине, которая ударилась при падении со второго этажа о поверхность земли и получила разрыв купола мочевого пузыря длиной 5 см; во время лапароскопии установили диагноз и произвели ушивание дефекта стенки пузыря.
Возможности миниинвазивного видеолапароскопического метода лечения разрывов мочевого пузыря изучены недостаточно. Техника такого эндовидеохирургического вмешательства несовершенна, не определены показания и противопоказания к этому методу, не изучены отдаленные результаты эндовидеохирургического ушивания разрыва мочевого пузыря. Все эти упущения свидетельствуют об острой актуальности проблемы.
Цель настоящего исследования — изучение возможностей интракорпорального ручного шва (ИРШ) травматического разрыва мочевого пузыря в ходе видеолапароскопии.
За последние 10 лет в клинике факультетской хирургии с курсом урологии на базе ГКБ № 2 Перми наблюдали 36 больных с внутрибрюшинным разрывом мочевого пузыря в возрасте от 14 до 74 лет. Мужчин было 22, женщин — 14. У всех пострадавших разрыв был полным, проникающим в брюшную полость. Большинство пациентов получили травму от удара по животу, 4 пациента вследствие дорожно-транспортного происшествия получили сочетанную травму с переломом костей таза. Изолированное повреждение мочевого пузыря диагностировано у 24 пострадавших, у 12 имелась сочетанная травма: у 4 — с разрывом тонкой кишки, у 2 — печени, у 2 — селезенки, у 4 — с переломом костей таза.
Только 6 больных поступили в первые 6 ч с момента травмы, еще 4 — в срок от 7 до 12 ч. При этом у 4 больных перитонит не успел развиться, а у 6 — были явления местного перитонита, захватывающего 1—2 анатомические области брюшной полости. Остальные больные поступили поздно: 10 — через 13—24 ч; 16 — через 25—72 ч с наличием разлитого перитонита. Состояние 24 пострадавших было тяжелым, 12 — средней тяжести.
Выполнены диагностические процедуры: катетеризация мочевого пузыря одноразовым катетером, обзорный снимок брюшной полости и малого таза, ретроградная цистография в 2—3 проекциях, УЗИ мочевого пузыря и брюшной полости на аппаратах фирмы «Алока» (Япония).
При ясности диагноза внутрибрюшинного разрыва мочевого пузыря по данным перечисленных исследований безотлагательно выполняли лапаротомию (20 больных). При неясном диагнозе производили диагностическую видеолапароскопию (16 больных). Видеолапароскопия выполнялась в специально оборудованной операционной при полной готовности к последующей срочной лапаротомии, которая производилась здесь же. По показаниям диагностическая видеолапароскопия сразу переходила в эндохирургическое вмешательство. Для видеолапароскопических диагностических и лечебных вмешательств использовали видеоэндоскопическую стойку Full HD, а также инструменты и оборудование фирмы «Karl Storz».
Во время видеолапароскопии разрыв мочевого пузыря диагностирован у всех 16 обследованных больных. Рана была сквозной, одиночной, имела размеры от 1 до 12 см, располагалась на внутрибрюшинной части пузыря, как правило, в продольном (сагиттальном) направлении. Кроме того, в области поврежденного мочевого пузыря, в малом тазу и нижнем этаже брюшной полости при эндоскопическом осмотре обнаруживали небольшие сгустки крови и жидкую кровь, гиперемию и отложение пленок фибрина на брюшине и серозе кишечных петель. В брюшной полости отмечено различное количество выпота, смешанного с мочой. Только у 4 пациентов при видеолапароскопии не было выявлено перитонита, у 2 пациентов отмечены явления местного перитонита, а у 10 пациентов развился распространенный гнойный перитонит, захватывающий от 3 до 9 анатомических областей. Выявление указанных изменений определяло выбор лечебной тактики (переход с диагностической на лечебную видеолапароскопию или лапаротомию).
Кроме того, у 8 больных при видеолапароскопии зафиксирована сочетанная травма органов брюшной полости (разрывы печени — у 2, селезенки — у 2, тонкой кишки — у 4). При тяжелой сочетанной травме переходили с диагностической видеолапароскопии на лапаротомию.
Внутрибрюшинный проникающий разрыв мочевого пузыря является абсолютным показанием к срочному хирургическому лечению [1—3]. Известно, что чем раньше выполняются операции, тем ниже летальность [1—3]. Поэтому при установлении диагноза традиционными методами (например, методом ретроградной цистографии), наличии разлитого перитонита и сроке свыше 24—36 ч после травмы сразу выполняли лапаротомию (20 больных), не прибегая к видеолапароскопии, которая неоправданно удлиняла бы в данной ситуации срок обследования.
В связи с тем, что у 10 поздно госпитализированных больных (16—36 ч с момента травмы) во время видеолапароскопии были обнаружены явления распространенного гнойного перитонита, занимающего от 3 до 9 анатомических областей, а также у 8 из них — сочетанная травма органов брюшной полости и у 1 — очень большие размеры разрыва (12 см), сразу после эндоскопического осмотра в этой же специально оборудованной операционной перешли на открытую операцию — лапаротомию.
Таким образом, лапаротомия с ушиванием стенки мочевого пузыря традиционным методом [1—3] выполнена у 30 пациентов. Средняя продолжительность открытой операции составила 83,0±5,1 мин. Из 30 больных умерли 3 (10,0%) пациента: они были поздно госпитализированы с уже развившимся перитонитом и полиорганной недостаточностью, минуя видеолапароскопию им сразу выполнялась лапаротомия. После открытого хирургического вмешательства отмечены продолжительные сроки реабилитации, послеоперационный койко-день составил в среднем 19,8±2,5, к работе пациенты приступили лишь через 36,2±4,2 дня после травмы.
По предыдущим 25-летним наблюдениям, охватывающим более 280 больных с повреждением мочевого пузыря, мочевой химический (асептический) перитонит начинает переходить в гнойный с выраженными морфологическими изменениями, как правило, через 12 ч после разрыва пузыря. Это соответствует данным литературы [1—3]. Поэтому считаем, что на сегодняшнем этапе внедрения ИРШ мочевого пузыря, чтобы не дискредитировать этот метод, целесообразно его применять в первые 12 ч с момента травмы, когда морфологические изменения ушиваемых тканей позволяют надеяться на состоятельный герметичный шов.
Учитывая все положения, изложенные выше, видеолапароскопическое ушивание мочевого пузыря считаем показанным в первые 12 ч с момента травмы, при изолированном разрыве мочевого пузыря длиной до 8 см, отсутствии перитонита или умеренно выраженном местном перитоните, захватывающем не более 1—2 анатомических областей, т. е. локализующемся в области разрыва.
Такие условия имелись у 6 пациентов, у которых диагностическая видеолапароскопия сразу перешла в лечебную с выполнением ИРШ мочевого пузыря.
Разработанная и примененная нами оперативная техника заключалась в следующем. Вмешательство проводилось под эндотрахеальным наркозом. Положение больного по Тренделенбургу. Мониторы удобнее всего располагать у ножного конца стола. Устанавливаем следующие троакары: а) два 5 мм троакара в правой и левой подвздошных областях, на границе нижней и средней трети линии, соединяющей пупок и переднюю верхнюю ость подвздошной кости; правый порт используем для иглодержателя, левый — для второго рабочего граспера; б) 10 мм троакар в левой нижней точке Калька используется для лапароскопа; в) 10 мм порт в области пупка используется для принимающего граспера и введения нити в брюшную полость. Хирургу, если он правша, удобнее располагаться справа от больного. Перед наложением ИРШ необходимо тщательно эвакуировать всю жидкость из брюшной полости (выпот, мочу, кровь). Целесообразно использовать хирургическую нить синего оттенка для ее лучшей визуализации. Шовный материал должен быть отличного качества, хорошо удерживать первую петлю узла. Для ИРШ мочевого пузыря необходимо использовать только рассасывающийся шовный материал, так как на нерассасывающихся нитях, как правило, инкрустируются соли с последующим формированием лигатурного камня. Дефект мочевого пузыря, в зависимости от величины разрыва и состояния краев пузырной раны, ушиваем в один (у 4 больных) или два (у 2 больных) ряда непрерывным швом атравматической нитью викрил-000. Узлы формируем интракорпорально. При выполнении ИРШ мочевого пузыря большое значение имеет расположение вкола и выкола иглы. Первый вкол иглы необходимо производить со стороны серозной оболочки мочевого пузыря в сторону слизистой (снаружи внутрь), выкол же — со стороны слизистой, т. е. изнутри наружу. В этом случае сформированный узел не попадет в полость мочевого пузыря, и возможность инкрустации солей на нитях отсутствует. Края разрыва брюшины нужно обязательно подхватывать нитями пузырного шва, так как листок брюшины обладает хорошими пластическими свойствами и улучшает герметизацию ушитой раны.
В нашем случае у всех 6 больных удалось надежно ушить раны, длина которых составляла от 1 до 6 см. А.А. Степнов и соавт. [6] сообщили об успешном ушивании разрыва мочевого пузыря длиной 8 см. В литературе мы не нашли случаев лапароскопического ушивания разрывов мочевого пузыря размером свыше 8 см [4—10].
После наложения ИРШ проводили гидродинамическую пробу на герметичность путем введения 500 мл раствора фурацилина 1:5000 в мочевой пузырь через уретральный катетер и под визуальным контролем по видеомонитору. Просачивание красителя в брюшную полость через сформированный пузырный шов не обнаружено ни в одном случае. У женщин применяем глухой шов мочевого пузыря с дренированием уретральным катетером Фоли в течение 7 сут. У мужчин считаем необходимым наложение троакарной цистостомии, что выполняется сразу после пробы на герметичность. Эта манипуляция безопасна, ибо осуществляется под видеоконтролем. Передняя (внебрюшинно расположенная) стенка ушитого переполненного (500 мл) мочевого пузыря пунктируется через переднюю брюшную стенку 5 мм троакаром. Место вкола — по средней линии на 2 см выше лона. Ошибочное проникновение конца троакара в брюшную полость тотчас обнаруживается по монитору, и направление пункции корректируется. Через троакар в полость мочевого пузыря устанавливается надлобковый трубчатый дренаж, который фиксируется швом к коже и удаляется через 10—12 сут. В конце операции производится санация брюшной полости с дренированием ее двумя трубчатыми дренажами (один подводится к шву мочевого пузыря, другой устанавливается в глубину малого таза). Накладываем швы на кожные ранки. Средняя продолжительность лапароскопической операции составила 82,5 мин и практически не отличалась от продолжительности открытого хирургического вмешательства. Техника ИРШ при разрыве мочевого пузыря приведена на рис. 1—5 ().
В раннем послеоперационном периоде использовали положение по Фовлеру с приподнятым головным концом кровати. У всех 6 больных послеоперационный период протекал гладко, послеоперационных осложнений и летальных исходов не было. После удаления уретрального дренажа или цистостомы восстанавливалось самостоятельное мочеиспускание. Контрольные анализы мочи при выписке были в норме. Послеоперационный койко-день составил 12,3 дня, сократившись в 1,6 раза по сравнению с ушиванием мочевого пузыря во время лапаротомии. Больные приступили к работе в среднем через 19,2 дня после травмы, т. е. сроки реабилитации уменьшились в 1,9 раза по сравнению с открытым ушиванием разрыва мочевого пузыря.
Контрольное обследование проведено в сроки от 1 года до 9 лет после операции ИРШ мочевого пузыря. При этом у всех оперированных жалобы отсутствовали. Мочеиспускание было ненарушенным, анализы мочи в пределах нормы. УЗИ мочевого пузыря и брюшной полости патологии не выявило, объем мочевого пузыря достигал 450—500 мл, не имел деформаций, остаточной мочи не было.
Лапароскопическое ушивание разрыва мочевого пузыря показано в первые 12 ч с момента травмы, при изолированном разрыве длиной не более 8 см, отсутствии перитонита или умеренно выраженном местном перитоните. Это современное миниинвазивное вмешательство не удлиняет время операции, имеет хорошие ближайшие и отдаленные результаты, в 1,9 раза уменьшает сроки реабилитации по сравнению с открытым лапаротомическим ушиванием мочевого пузыря.
Авторы заявляют об отсутствии конфликта интересов.
Источник
Эпицистостомия
Эпицистостомия — это хирургическая операция для создания оттока содержимого мочевого пузыря через катетер (эпицистостому) в нижней части живота над лобком.

Обычно эпицистостомия применяется в случаях, когда катетеризация уретры по той или иной причине невозможна и нормальное мочеиспускание нельзя восстановить. То есть, нарушена уретральная проходимость, но функция мочевого пузыря сохранена.
В этом случае может возникнуть острая задержка мочи, угрожающая жизни, и установка эпицистостомы представляет экстренное вмешательство.
Показания
В одних случаях эпицистостомия применяется как временная мера, например, при подготовке к хирургической операции. В других случаях эпицистостома устанавливается на неопределенный срок.
Современные хирургические методики, применяемые в клинике «Медицина 24/7», делают эту операцию в полной мере безопасной и малотравматичной. Осложнения после нее, как правило, не возникают. При соблюдении правил гигиены эпицистостома практически не влияет на качество жизни.
Опорожнение мочевого пузыря через эпицистостому может быть как непрерывным (в мочеприемник), так и регулируемым, путем открывания и закрывания клапана (в судно или унитаз).
Основные показания к проведению эпицистостомии:
- облитерация (заращение или закрытие) уретры,
- травма, разрыв уретры,
- обструкция мочевыводящих путей (например, при мочекаменной болезни),
- нарушение проходимости, сужение мочеиспускательного канала из-за доброкачественного новообразования (гиперплазии), стриктур, воспаления,
- аденома простаты,
- нарушение тонуса мочевого пузыря из-за хронической задержки мочи,
- наличие камней или новообразований в мочевом пузыре, которые препятствуют нормальной эвакуации мочи,
- травмы или иные повреждения стенок мочевого пузыря,
- нейрогенные дисфункции мочевого пузыря в результате повреждения спинного мозга,
- психические расстройства с неконтролируемым мочеиспусканием,
- длительная обездвиженность в результате паралича (пациенты-колясочники).
Виды эпицистостостомии
В современной хирургической практике применяется три метода выполнения операции — открытая, троакарная эпицистостомия, а также создание эпицистостомы без вскрытия стенки мочевого пузыря.
Открытая эпицистостомия
Операция выполняется под местной или эпидуральной анестезией, при которой пациент остается в полном сознании, но нижняя часть тела теряет чувствительность. В некоторых случаях возможно применение общего наркоза.
Хирургическое вмешательство выполняется при наполненном мочевом пузыре.
В нижней части живота на 2 см выше лобка выполняется вертикальный разрез кожи длиной 4–5 см, мышцы раздвигаются и создается доступ к стенке мочевого пузыря.
В верхней части мочевого пузыря создаются фиксаторы из капроновой нити. Стенка пузыря между ними разрезается, после чего его содержимое откачивается вакуумным насосом.
Далее устанавливается катетер, который прочно фиксируется швами. Мочевой пузырь прикрепляется к плоским мышцам посредством двух стежков.
Из мочевого пузыря выпускается дренажная трубка, рана послойно ушивается. Область операции обрабатывается антисептиком, сверху накладывается повязка.
Этот вид операции выполняется как временная мера перед проведением хирургической операции или как средство постоянной эвакуации содержимого мочевого пузыря.

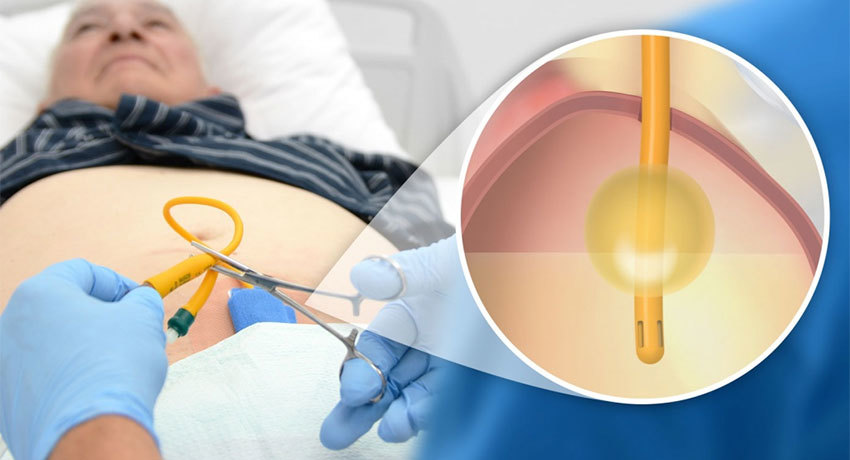
Троакарная эпицистостомия
Операция проводится под визуальным контролем. Для этого через уретру внутрь вводится цистоскоп — миниатюрная видеокамера на гибком оптико-волоконном проводнике. Изображение с видеокамеры передается на монитор компьютера, так что врач может все время контролировать свои действия и выполнять манипуляции с высокой точностью.
Операция выполняется под местной инфильтрационной анестезией, с чрескожным доступом при наполненном мочевом пузыре.
На брюшной стенке делается небольшой разрез (не более 1 — 1,5 см). После этого, используя троакар, врач проходит мышцы и апоневроз брюшины, достигает стенки мочевого пузыря и проникает через нее. По внутренней поверхности троакара вводится катетер. Троакар извлекается, катетер фиксируется швами.
Такие вмешательства применяются как временный способ дренирования, обычно перед хирургической операцией.
Установка эпицистостомы без вскрытия мочевого пузыря
В этом случае искусственный мочевыводящий канал формируется через разрез в области пупка. После его создания брюшина вокруг пупочного кольца ушивается, чтобы надежно герметизировать эпицистостому.
Прооперированная область обрабатывается антисептиком, сверху накладывается стерильная повязка.
Искусственный мочевыводящий канал представляет собой тонкую гибкую трубочку, которая может быть соединена с мочеприемником или иметь свободный конец. Во втором случае эвакуация мочи выполняется открыванием клапана и в целом мало отличается от обычного мочеиспускания.
Подготовка
Перед проведением эпицистостомии пациент клиники «Медицина 24/7» проходит обязательный комплекс диагностических обследований:
- Общий анализ крови.
- Анализ крови на свертываемость (коагулограмма).
- Анализы на простатический специфический антиген (ПСА), сифилис, ВИЧ.
- Анализ крови на сахар.
- Общий анализ мочи.
- Бактериологический посев.
- Мазок уретры.
Для выбора оптимального способа проведения операции и исключения противопоказаний проводятся дополнительные исследования:
- Сбор анамнеза, осмотр и пальпация врачом-урологом клиники.
- УЗИ мочевого пузыря и уретры, почек, ТРУЗИ простаты.
- Цистография и МСКТ-цистоуретрография. Рентгеновские снимки с применением контрастирующего вещества помогают максимально точно оценить проходимость уретры, диагностировать новообразования и другие причины обструкции мочеиспускательного канала.
- Урофлуометрия. В случае приема разжижающих кровь препаратов его следует прервать за 1 — 2 недели до операции. Также следует отказаться от курения, употребления алкоголя. Перед операцией волосы на лобке сбриваются.
Эпицистостомия выполняется при наполненном мочевом пузыре, поэтому за 2 часа до операции нужно выпить не менее 1,5 литров воды.
После операции
После проведения эпицистостомии пациент некоторое время находится в стационаре клиники «Медицина 24/7» под постоянным врачебным наблюдением.
Срок пребывания в стационаре зависит от вида проведенной операции и ее целей. Если эпицистостома была установлена в рамках подготовки к последующей хирургической операции, пациент находится в клинике до полного завершения лечения.
Если эпицистостомия была сделана как самостоятельная операция для обеспечения эвакуации содержимого мочевого пузыря, срок госпитализации зависит от техники проведенного вмешательства, а также от самочувствия пациента.
После операции пациенту назначаются антибактериальные препараты, уросептики, мочевой пузырь регулярно промывается дезинфицирующим раствором.
Послеоперационный уход включает надлежащее содержание катетера, регулярные замены цистостомического дренажа, замены мочеприемника.
В течение 7 — 10 дней прооперированная область обрабатывается антисептиками. Далее для гигиенических процедур можно будет использовать обычное мыло.
В последующем требуются:
- ежедневная гигиена кожи вокруг катетера,
- ежедневная гигиена внешней части дренажной системы,
- своевременное опорожнение мочевого пузыря,
- своевременные опорожнение мочеприемника,
- ежемесячные смены дренажной трубки,
- контроль за положением мочеприемника (он должен находиться ниже талии),
- достаточное потребление жидкости (рекомендуемый объем питья — не менее 2 л в день).
Как показывает практика клиники «Медицина 24/7», операции эпицистостомии не мешают в последующем вести нормальный образ жизни, не создают препятствий для физической активности и даже занятий спортом и сексуальной жизни.
Мы вам перезвоним
Оставьте свой номер телефона
Противопоказания
Установка эпицистостомы не делается при:
- пустом мочевом пузыре,
- невозможности исследовать мочевой пузырь пальпацией и с помощью УЗИ,
- наличии ракового заболевания мочевого пузыря в настоящее время или в прошлом,
- высоком риске повреждения органов малого таза,
- наличии спаек органов малого таза, в области мочевого пузыря,
- общем тяжелом состоянии,
- нарушении свертываемости крови.
Материал подготовлен врачом-онкологом, урологом, хирургом клиники «Медицина 24/7» Исаевым Артуром Рамазановичем.
Источник