Фибрин в мочевом пузыре лечение
Содержание статьи
Интерстициальный цистит: причины, симптомы, диагностика
Под интерстициальным циститом понимают устойчивую или повторяющуюся хроническую тазовую боль, чувство давления или дискомфорта в области мочевого пузыря, сопровождающиеся по крайней мере одним другим симптомом нарушения мочеиспускания, таким как острая потребность в мочеиспускании или частое мочеиспускание.
Диагноз ставится при отсутствии какой-либо идентифицируемой патологии, которая могла бы объяснить эти симптомы.
Что представляет собой интерстициальный цистит
Интерстициальный цистит представляет собой наличие хронической надлобковой боли, которая возникает во время наполнения мочевого пузыря, сочетаясь с другими урологическими симптомами, такими как повышенная частота, срочность мочеиспускания, дискомфорт при наполнении и облегчение при опорожнении мочевого пузыря при отсутствии инфекций или другой очевидной патологии.
Это заболевание в основном наблюдается у женщин и встречается у 0.06%-30% населения.
Некоторые из предложенных механизмов, вызывающих СБМП, включают:
- повреждение слизистой оболочки мочевого пузыря, в том числе дефект защитного гликозаминогликанового слоя;
- патологические изменения в мускулатуре таза, эндокринной, неврологической системах;
- аллергические, воспалительные и аутоиммунные реакции.
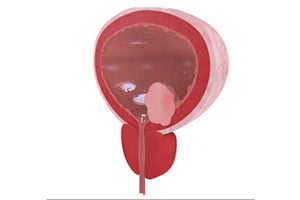
![]() Мочевой пузырь при интерстициальном цистите
Мочевой пузырь при интерстициальном цистите
Однако конкретная причина пока не установлена. Большинство специалистов считают, что в развитии данного синдрома участвуют несколько вышеперечисленных факторов/механизмов.
Выделяют два типа этого синдрома: язвенный и не язвенный. При язвенном интерстициальном цистите можно видеть участки покрасневшей слизистой оболочки, с поражением мелких сосудов, иногда покрытые небольшим сгустком или фибрином. При не язвенном типе первоначально может наблюдаться нормальная слизистая мочевого пузыря, а в последующем развивается поражение. Диагноз СБМП в первую очередь клинический, однако при необходимости можно также провести цистоскопию и биопсию.
Распространенность интерстициального цистита
Согласно последним данным, распространенность СБМП колеблется от 0,06% до 30%, что зависит от диагностических критериев и исследуемой популяции. Он преобладает в женском населении (соотношение мужчины: женщины 10:1), без расовых и этнических различий. Никаких различий между язвенной и не язвенной разновидностями нет.
Симптомы СБМП
Большинство пациентов с интерстициальным циститом сообщают о следующих симптомах:
- о хронической тазовой боли;
- о постоянной острой потребности в мочеиспускании;
- о боли или дискомфорте при наполненном мочевом пузыре;
- об облегчении после мочеиспускания;
- о диспареунии.
![]() Хроническая тазовая боль
Хроническая тазовая боль
Проявления меняются с течением времени, периодически вспыхивая в ответ на общие триггеры, такие, как менструация, длительное сидение, стресс, физические упражнения и сексуальная активность.
Боль колеблется от легкого до сильного дискомфорта. Но практически все пациенты сообщают о снижении качества жизни, об ограничении повседневной активности.
Точная причина интерстициального цистита не ясна. Существует несколько теорий о возможной причине этого состояния, включая повреждение слизистой оболочки мочевого пузыря, проблемы с мышцами тазового дна, аутоиммунитет или аллергическую реакцию. С другой стороны, интерстициальный цистит проявляется различными эндоскопическими и гистопатологическими признаками, которые включают постоянное воспаление слизистой и других слоев мочевого пузыря в качестве основной характеристики в субпопуляции пациентов.
Теории развития интерстициального цистита
Предлагается несколько патофизиологических механизмов, которые могут влиять на этиологию синдрома болезненного мочевого пузыря, однако они не совсем ясны.
Обычно считается, что неидентифицированное поражение мочевого пузыря может вызвать нервную, эндокринную и воспалительную реакцию. При этом воспаление всех слоев органа или панцистит является существенным признаком язвенного типа СБМП, с высоким содержанием тучных клеток при микроскопическом исследовании и периневральным инфильтратом воспалительного характера.
Последующее воздействие на подслизистые структуры вредных цитотоксических мочевых агентов приводит к развитию язвенных и не язвенных интерстициальных циститов. Аналогичным путем, нейрогенное воспаление, возникающее как в периферической, так и в центральной нервной системе пациентов с СБМП, приводит к изменению нейропластичности и нейронной сенсибилизации.
Еще одна теория развития интерстициального цистита – воздействие бактерий. Бактериальная гипотеза патогенеза болезненного мочевого пузыря заключается в следующем. Если в детском и подростковом возрасте люди страдали инфекцией мочевыводящих путей, то у них наблюдается предрасположенность к развитию синдрома болезненного мочевого пузыря в зрелом возрасте.
Этот феномен также наблюдается у самок мышей после инокуляции штаммами бактерий, дефицитных по О-антигену, что связано с центральной нервной гипервозбудимостью. С другой стороны, стойкая реакция уротелиальных клеток против агента-агрессора может быть обусловлена измененной регуляцией генов.
Аутоиммунный феномен в патогенезе этого синдрома пока не определен. Достоверно не установлено, самостоятельное заболевание интерстициальный цистит, или симптомокомплекс аутоиммунных патологий (синдрома раздраженного кишечника СРК, системной красной волчанки СКВ). О принадлежности к аутоиммунной природе синдрома БМП говорит следующее:
- в крови пациентов обнаруживаются аутоантитела (плюс присутствует постоянное воспаление);
- у многих он протекает волнообразно (как многие аутоиммунные болезни) и во многих случаях отмечается эффект от противовоспалительных средств и ГКС;
- при СКВ наблюдаются очень похожие, практически идентичные изменения слоев мочевого пузыря (определено по результатам гистологического исследования);
- установлено, что при интерстициальном цистите значительно возрастает (в несколько десятков раз) риск ВЗК (язвенного колита и болезни Крона);
- при синдроме Шегрена, артритах, заболеваниях щитовидной железы наблюдается СБМП.
Точные механизмы развития ИЦ пока не выявлены, но изучаются многими специалистами.
Ассоциация с другими заболеваниями
Синдром раздраженного кишечника (СРК), аллергия, астма, системная красная волчанка, вульводиния, синдром Сикка, расстройство височно-нижнечелюстного сустава, фибромиалгия, синдром хронической усталости, депрессия, панические расстройства и мигрень – вот некоторые из синдромов, не связанных с мочевым пузырем, которые связаны с СБМП, особенно с разновидностью с отсутствием язвенного поражения.
Диагностика интерстициального цистита
Рекомендации диагностики следующие:
- Базовая оценка должна включать в себя:
- тщательный сбор анамнеза;
- физикальное обследование;
- лабораторное обследование, чтобы выявить симптомы, характеризующие ИЦ/СБМП, и исключить другие расстройства.
2. Необходимо обязательно получить исходные симптомы мочеиспускания и уровень боли, чтобы в последующем измерить эффект лечения.
3. Некоторые эксперты считают, что цистоскопию и/или уродинамическое исследование следует рассматривать как помощь в диагностике только в сложных случаях. С другой стороны, они полезны в дифференциальной диагностике, поэтому проводятся практически во всех случаях (при отсутствии противопоказаний).
Консультация уролога. Консультация уролога очень важна, поскольку диагноз СБМП преимущественно клинический, основанный на характеристике боли, ассоциации другого симптома (дневной или ночной повышенной частоты мочеиспускания) и отсутствии любого другого заболевания, который может вызвать эти симптомы. В этом смысле боль (или давление, или дискомфорт), связанная с мочевым пузырем, локализуется надлобно, иррадиируя в пах, влагалище, прямую кишку или крестец. Она может увеличиваться при наполнении мочевого пузыря и облегчаться при его опорожнении.
Еда и питье также могут быть отягчающим фактором. Уролог должен подробно расспросить пациента о симптомах (как, когда они проявляются) и сопутствующих заболеваниях, поскольку ИЦ – диагноз исключения.
Лабораторное исследование включает:
- клинические анализы мочи и крови (оценить состояние мочевого пузыря и почек);
- бактериальный посев мочи (определить наличие/отсутствие патогенных микроорганизмов и определить их чувствительность к антибиотикам, что может быть необходимо для дальнейшего лечения);
- анализ секрета простаты (для мужчин).
![]() Бактериальный посев мочи
Бактериальный посев мочи
Рекомендуется выполнить УЗИ (в том числе почек), КТ/МРТ малого таза для оценки состояния органов и исключения сопутствующих патологий, особенно онкологических.
Цистоскопия. Цистоскопия считается ценным исследованием, дающим свои объективные результаты и стандартизирующие диагностические критерии, которые могли бы способствовать единообразию и воспроизводимости различных исследований. При неязвенной картине заболевания при первичной цистоскопии можно наблюдать нормальную слизистую оболочку мочевого пузыря. При наличии язв Гуннера наблюдаются участки покрасневшей слизистой оболочки, которые связаны с микрокровоизлияниями и эрозивно-язвенными поражениями.
![]() Цистоскопия
Цистоскопия
Биопсия. Биопсия позволяет провести забор ткани и провести гистологическое и иммуногистохимическое исследования. Это необходимо чтобы различить классическую и не язвенную разновидности заболевания, и исключить наличие злокачественных опухолей. При исследовании под микроскопом обнаруживаются тучные клетки (в основном в процессе дегрануляции), нейтрофилы и макрофаги.
Дифференциальными гистологическими диагнозами являются карцинома in situ и туберкулезный цистит. Отличие язвы Гуннера (встречается при ИЦ достаточно редко, примерно в 10% случаев) от карциномы очень важно, поскольку тактика их лечения существенно различается.
В диагностике СБМП могут быть задействованы многочисленные биологические маркеры, такие как антипролиферативный фактор, гепарин-связывающий эпидермально-подобный фактор роста, (HBEGF, уроплакин III и мессенджерная РНК (мРНК). Все зависит от исключаемой/подозреваемой патологии (напомним, интерстициальный цистит диагностируется, когда остальные болезни исключены), однако ни один из них до сих пор не одобрен.
Продолжение статьи
- Часть 1. Интерстициальный цистит: причины, симптомы.
- Часть 2. Лечение интерстициального цистита – руководящие принципы ведущих урологических ассоциаций.
Источник
Доброкачественная опухоль мочевого пузыря
Опухолью мочевого пузыря называют доброкачественное новообразование, возникающее на его стенках. Наиболее часто патологические процессы происходят на задней и боковых стенках пузыря, шейке, в мочепузырном треугольнике (треугольник Льето), изменяя количественный и качественный состав клеток эпителия слизистых оболочек.
Доброкачественная опухоль мочевого пузыря, как правило, локализуясь на определённом участке поверхностей, изменяет его клетки, в результате чего образуются полипы, аденомы, эндометриоз, феохромоцитомы (фиброепителиомы), лейомиомы, рабдомиомы, невриномы и папилломы в мочевом пузыре, где преимущественно располагаются все опухоли мочевыделительной системы. Мужское население от 50 до 70 лет заболевает опухолевыми болезнями мочевого пузыря в 4 раза чаще, чем женское.
Эпителиального происхождения доброкачественные опухоли встречаются у 95-98% больных в виде папиллом и полипов, которые при озлокачествлениипроцесса могут перейти в разные виды рака мочевого пузыря и аденокарциному (90-96% от всех опухолей мочевого пузыря). Папиллома мочевого пузыря, невзирая на её морфологически доброкачественнуюструктуру, определяется как предраковая опухоль, потому как имеет склонность к частым рецидивами перерождению в злокачественную.
Доброкачественные опухоли мочевого пузыря отличаются отсутствием метастазирования, поражения здоровых тканей вокруг и продолжением роста после оперативного удаления. Самую большую распространенность среди мужчин после 45 лет получила аденома, хотя за последние десятки лет она значительно «помолодела».
Неэпителиального происхождения (из соединительной ткани) опухоли мочевого пузыря в виде фибром, миом, гемангиом, фибросарком — очень редко встречающиеся новообразования, хотя саркомы, дающие лимфогенные и гематогенные метастазы на ранних стадиях, определяются гораздо чаще.

Классификация опухолей мочевого пузыря
Доброкачественныеопухоли делятся на группы эпителиальногои неэпителиальногопроисхождения. К эпителиальным условно доброкачественным опухолям относятся:
- Папилломы, представляющие собой многочисленные длинные разветвленные ворсинки со множеством кровеносных сосудов, которые определяются как потенциально злокачественные, т.к. склонны к малигнизированию.
- Аденома (гиперплазия) предстательной железы, образующаяся из клеток слизистой мочевого пузыря или стромальной составляющей предстательной железы. Она имеет узелки, которые при увеличении размеров сдавливают мочевыводящий канал, мешая процессу мочеотделения.
- Эндометриозмочевого пузыря — это опухоль, являющаяся итогом гормональных нарушений, когда имеется избыток эстрогенов и дефицит прогестерона, с губчатой структурой из разнокалиберных кист на стенке, выпирающих в пузырь, на фоне повышенной отечности и гиперемии околослизистого пространства. Эндометриоз зависим от менструального цикла, имеет склонность к озлокачествлению клеток.
- Полипы — это выступающие над слизистым слоем мочевого пузыря патологические разрастания тканей.
- Феохромоцитома — нейроэндокринная опухоль в мышечном слое шейки, образовавшаяся из клеток хромаффинной ткани, выделяющей переизбыток катехоламинов.
- Типичная фиброэпителиома — нежное ворсистое новообразование на ножке, которое может размножиться.
- Атипичная фиброэпителиома — ворсинчатое образование с более грубыми ворсинками на более толстой ножке, с умеренно отечной и гиперемированной слизистой оболочкой вокруг. При объединении с папилломатозом она опасна перерождением в злокачественную опухоль.
К неэпителиальным доброкачественным опухолям мочевого пузыря относятся фибромы, миомы, фибромиксомы, гемангиомы, липомы, лимфангиомы, опухоль Абрикосова (зернистоклеточная опухоль), невриномы, встречающиеся в урологической практике относительно нечасто.
Прогноз и профилактика доброкачественных опухолей мочевого пузыря
В основной практике полипы и папилломы продолжительное время могут никак себя не проявлять, поэтому их обнаружение и лечение на запущенных стадиях озлокачествления редко даёт положительные результаты. Чтобы избежать усложнений заболевания, люди из группы риска должны периодически обследоваться, избавляться от провоцирующих опухолеобразование болезней, вести здоровый образ жизни и находиться под наблюдением врача. Послеоперационный период при неосложненных новообразованиях длится недолго, и возврат к нормальной полноценной жизни равен практически 100%.
Причины развития доброкачественных опухолей мочевого пузыря
Этиология развития опухолей мочевого пузыря окончательно не определена, однако, исходя из известных факторов, определяются следующие:
- анилиновые красители, особенно их производные — ароматические амины с их конечными метаболитами (бензидином, нафтиламином и др.), обладающие канцерогенным действием на работников лакокрасочных, бумажных, химических и резиновых производств;
- различные канцерогены окружающей среды, попадая в организм и выводясь с мочой, приобретают патологическое влияние на уротелий при застое мочи;
- курение и стаз мочи являются толчковым механизмом к образованию опухолей мочевого пузыря, когда ортоаминофенолы (продукты конечного обмена аминокислоты триптофана) вызывают разрастание клеток эпителия мочевыводящего тракта;
- возраст и пол больного, анатомические особенности строения мужской мочевыводящей системы, морфологические отличия слизистой пожилых людей, часто приводящие к застою мочи;
- наличие и частота воспалительных заболеваний уретры и мочевого пузыря, таких как шеечный цистит, простатит, мочекаменная болезнь, лейкоплакия, изъязвления мочевого пузыря;
- нарушения гормонального фона, снижение активности Т-системы иммунитета;
- паразитарные инвазии типа бильгарциоза, шистомоза и другие.
Кроме этого, существует обсуждаемая тема в мировой медицине о вирусном происхождении новообразований в мочевом пузыре.
Симптомы доброкачественных опухолей мочевого пузыря
Доброкачественная опухоль мочевого пузыря, симптомы которой обычно никак не проявляются, обнаруживается, как правило, случайно. Основные и наиболее выраженные симптомы доброкачественных опухолей:
- гематурия различных типов выраженности (микро-, макрогематурия, тотальная, терминальная): главный симптом при любой доброкачественной опухоли — это наличие крови и её сгустков в мочевой жидкости на различных этапах мочеиспускания у большинства пациентов, что отличает виды и стадии опухоли;
- дизурия — затрудненное мочеиспускание, наблюдаемое у трети пациентов с частотой, увеличивающейся в результате ухудшения состояния больного;
- вторичный цистит и восходящий пиелонефрит как результат распада новообразования;
- различной выраженности дискомфорт, жжение или болезненность при мочеиспускании;
- докучающие позывы к мочеиспусканию;
- недержание мочи у мужчин и женщин;
- ложные позывы к дефекации, боль, распространяющаяся в промежность, прямую кишку, крестец при опухоли шейки мочевого пузыря;
- нарушение опорожнения мочевого пузыря при сжимании устьев мочеточников опухолями приводит к проявлению признаков хронической почечной недостаточности, пиелонефроза и уретерогидронефроза;
- болевые ощущения, рези внизу живота, локализующиеся в лобковой, а затем и в паховой области.
Иногда, вследствие перекручивания полипа или папилломы пузыря, происходит острое нарушение кровообращения, ведущее к инфаркту новообразования, что сопровождается усилением гематурии. Доброкачественные опухоли мочевого пузыря являются катализаторами рецидивов воспалительных заболеваний мочевыводящих путей — циститов, восходящих уретеропиелонефритов.
Опасность перерождения доброкачественных тканей папиллом мочевого пузыря в злокачественные наиболее велика у заядлых курильщиков. Папилломы мочевого пузыря имеют склонность к повторному прорастанию с непредсказуемой периодикой, с каждым рецидивом становясь более злокачественными, чем прежде удаленные опухоли.
Обнаружили симптомы данного заболевания?
Звоните
Наши специалисты проконсультируют Вас!
Диагностика доброкачественных опухолей мочевого пузыря
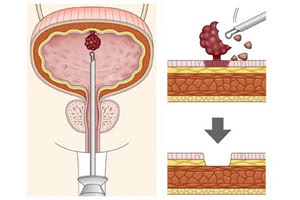
Чтобы выявить и достоверно определить наличие, тип и стадию опухоли мочевого пузыря, необходимо провести комплексную диагностику пациента всеми доступными в настоящее время методами. Особенно следует отметить следующие.
Бимануальная пальпация (ручное исследование) — обязательное исследование, однако маленькие опухоли, выросшие вовнутрь, как правило, не пальпируются, а новообразование, которое удалось пальпировать, указывает на распространившееся проникающее поражение мочевого пузыря.
Ряд клинических и биохимических анализов крови и мочи через определённые этапы времени, позволяющие провести точную оценку развития заболевания.
Рентгенологическое исследование пузыря с введением контрастного вещества (экскреторная урография) в полость пузыря для определения дефекта наполнения его мочевой жидкостью и определения состояния его слизистой оболочки. Иногда это исследование проводят в условиях двойного контрастирования, вводя кислород в мочевой пузырь и окружающую его клетчатку, чтобы уточнить степень инфильтрации стенки пузыря и распространения её на окружающие участки.
Эндоскопическое исследование полости пузыря (цистоскопия) предоставляет его внутреннюю картину, помогает с достаточной точностью определить вид опухоли, её характеристики и площадь поражения с обязательным получением тканей и мочи для бактериологического анализа.
Цитологический анализ мочевой жидкости с целью выявления атипичных клеток проводится в случаях, когда нет возможности произвести биопсию на гистологию.
Трансуретральная пункционная биопсия тканей опухоли для определения их гистологии выполняется как отдельная процедура или при трансуретральной резекции мочевого пузыря.
УЗИ (ультразвуковое исследование) пузыря и органов малого таза выявит новообразование, его вид, размеры, экспозицию и широту распространенности.
Использование магнитно-резонансной и компьютерной томография почек с введением контрастного вещества позволит обнаружить опухоль пузыря, степень её прорастания в стенки и соседние органы, развитие метастазов в регионарных лимфатических узлах.
Экскреторная томография с введением контрастных веществ в вену позволит осуществить контроль над их выходом из почек и последующим выводом из организма.
Лечение доброкачественных опухолей мочевого пузыря
Хирургическое удаление является обязательным при диагностике доброкачественных новообразований методом трансуретральной резекции, эндоскопии, электро- или лазерной коагуляции опухоли. Также предписывается полное удаления мочевого пузыря в случае значительного вовлечения его и уретры в опухолевый процесс.
Лекарственное лечение обычно бывает направлено на укрепления местного и общего иммунитета.
Противовоспалительная, противопаразитарная и противовирусная терапия назначается при необходимости.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом
или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Источник