Escherichia coli в моче у женщин лечение
Содержание статьи
Кишечная палочка – Escherichia coli
Escherichia coli – кишечная палочка – в основном безвредная бактерия, являющаяся частью физиологической кишечной флоры людей и животных. К сожалению, некоторые виды бактерий способны вызывать заболевания.
Обычно это желудочно-кишечные инфекции, проявляющиеся как диарея, инфекции мочевыводящих путей или менингит. При благоприятных условиях кишечная палочка может вызывать инфекцию других органов, в том числе желчных протоков или дыхательной системы.
Это также наиболее распространенный этиологический фактор при внутрибольничных инфекциях. Escherichia coli часто поражает людей с тяжелыми сопутствующими заболеваниями, в том числе с сахарным диабетом, алкоголизмом, хронической обструктивной болезнью легких.
Кишечная палочка также является маркером загрязнения питьевой воды путем выявления так называемых титров Escherichia coli. Штаммы, вызывающие диарею, передаются через загрязненную воду, пищу или через прямой контакт с инфицированными людьми или животными. Escherichia coli также является наиболее распространенным этиологическим фактором диареи путешественников.
![]() Escherichia coli
Escherichia coli
Патогенные кишечные палочки
Среди штаммов Escherichia coli были выделены следующие: патогенные кишечные палочки, которые могут вызывать тяжелые инфекции:
- Entero Escherichia coli (Enterohemorrhagic E. coli – EHEC). Иначе: Escherichia coli, продуцирующая токсин Shiga (анг. Shiga toxin, STEC ) или Escherichia coli, продуцирующая werocytotoksynę (анг. Verocytotoxin, VTEC ). Наиболее известная и самая распространенная бактерия в этой группе – Escherichia coli O157: H7. Энтерогеморрагические штаммы кишечной палочки встречаются в пищеварительном тракте жвачных животных (КРС, козы, овцы, олени, лоси), свиней и птиц. Все они могут распространять бактерии. Наиболее распространенные источники заражения людей – крупный рогатый скот, употребление загрязненной воды, сырое или недоваренное мясо, непастеризованное молоко или молочные продукты, прямой контакт с животными или фекалиями больных людей, например, при смене подгузников.
- Энтеротоксигенная кишечная палочка (Enterotoxigenic Escherichia coli – ETEC). Является основной причиной «диареи путешественников». Вырабатывает энтеротоксин, поражающий клетки слизистой оболочки тонкого кишечника, вызывая выделение большого количества воды в просвет кишечника.
- Энтеропатогенная кишечная палочка (Enteropathogenic Escherichia coli – EPEC) Распространенный этиологический агент диареи у детей.
- Enteroagregacyjna Escherichia coli (Enteroaggregative Escherichia coli – EAggEC). Вызывает хроническую диарею у детей в развивающихся странах. Это также этиологический фактор в 30% случаев «диареи путешественников». В 2011 году мутант этого штамма, способный продуцировать токсин шига – O104: H4, вызвал эпидемию в Германии. У 22% из зараженных развился гемолитический уремический синдром. Источником бактерий оказались семена пажитника, импортированные из Египта.
- Enteroinwazyjna Escherichia coli (Enteroinvasive Escherichia coli – EIEC). Вызывает бактериальную дизентерию.
- Adherencyjna Escherichia coli (Диффузно адгезивная Escherichia coli – DAEC). Вызывает хроническую диарею у детей.
- Штаммы Escherichia coli, содержащие антиген K1. Вызывают менингит у новорожденных. Инфекция у взрослых обычно является осложнением нейрохирургических операций или повреждений центральной нервной системы.
- Уропатогенная кишечная палочка. Этиологический фактор инфекции мочевыводящих путей, пиелонефрита, острого простатита, а также инфекции крови в виде уросепсиса. Бактерии, принадлежащие к этому штамму, имеют особенность, позволяяющую им соединяться с клетками, выстилающими мочевыводящие пути. Инфекция мочевого пузыря особенно распространена у взрослых женщин. Также увеличивает риск инфекции наличие гипертрофии простаты или катетера мочевого пузыря.
Как часто возникают инфекции толстой кишки
Данные по странам различаются, но тенденция к увеличению таких инфекций сохраняется.
Например, по данным Национального института гигиены, в Польше ежегодно насчитывается около 400-500 диарей-формирующих инфекций Escherichia coli, несколько случаев энтерогоррагических инфекций Escherichia coli и несколько случаев гемолитического уремического синдрома А в Соединенных Штатах ежегодно диагностируется более 260000 случаев энтерогеморрагической инфекции кишечной палочки, включая 36% штамма O157: H7, который вызывает серьезные осложнения.
В каждой европейской стране ежегодно обнаруживается несколько десятков случаев менингита и сепсиса, вызванных штаммом K1 Escherichia coli. По оценкам специалистов, около 50% женщин испытывают по крайней мере один эпизод инфекции мочевыводящих путей, вызванной уропатогенной кишечной палочкой. Это также ведущий этиологический фактор при внутрибольничных инфекциях.
Частота возникновения других инфекций, вызванных кишечной палочкой, неизвестна, поскольку отдельная статистика по ним практически не ведется.
Как проявляются инфекции, связанные с кишечной палочкой
Симптомы заражения энтерогеморрагической кишечной палочкой:
- Инкубационный период заболевания составляет от 1 до 10 дней, обычно 3-4 дня. Первым симптомом является диарея, часто с примесью свежей крови, спазмы в животе, рвота, умеренная температура. Симптомы длятся в среднем 5-7 дней.
- У 5-10% пациентов, обычно через 7 дней, когда проходит диарея, развивается опасное для жизни осложнение, т.е. гемолитический уремический синдром, включающий повреждение почек, проявляющийся как уменьшение или прекращение мочеиспускания и разрушение эритроцитов, приводящее к анемии, проявляющаяся бледной кожей и общей слабостью.
![]() Диарея
Диарея
Симптомы заражения Escherichia coli, продуцирующей токсин шига – штамм, выделенный во время эпидемии в Германии в 2011 году, сходные с симптомами, связанными с энтерогеморрагической инфекцией. Однако чаще наблюдается развитие гемолитического уремического синдрома, который дополнительно сопровождается неврологическими симптомами, которые не обнаруживаются при энтерогеморрагической инфекции.
Симптомы кишечной coli- индуцированной дизентерии, вызванной энтеро-инвазивной кишечной палочкой:
- кровавый понос;
- лихорадка;
- спазмы в животе;
- боль и давление на кишечник при дефекации.
Симптомы диареи путешественников, обычно вызываемой энтеротоксиногенной или энтероагрегационной кишечной палочкой:
- инкубационный период составляет 1-2 дня;
- стул водянистый, обычно не содержит патологических примесей, таких как кровь или слизь;
- сопровождается спастическими болями в животе;
- признаки обезвоживания: сухость слизистых оболочек, общая слабость, усиление жажды.
![]() Усиление жажды
Усиление жажды
Симптомы обычно длятся 3-4 дня и проходят самостоятельно.
Симптомы детской диареи, вызванной EAggEC, EAEC, EPEC:
- стул водянистый, без патологических примесей, таких как кровь или слизь;
- диарея длится до 2 недель и более;
- иногда лихорадка.
Инфекция мочевых путей уропатогенными штаммами кишечной палочки вызывает так называемые дизурические симптомы:
- учащенное мочеиспускание;
- срочность мочеиспускания;
- уретральное жжение.
В запущенных случаях нелеченных инфекций может развиться пиелонефрит, что проявляется, среди прочего, высокой температурой, ознобом, болью в пояснице, тошнотой или рвотой.
Острый простатит также возникает с высокой температурой, ознобом, болью в нижней части живота, а также с болезненностью, отеком и повышением температуры в области простаты.
Симптомы физиологической инфекции Escherichia coli:
- Пневмония. Обычно поражает нижние доли и может быть осложнена эмпиемой. Симптомы пневмонии: повышение температуры, одышка, учащенное дыхание. При физикальном обследовании выявляются аускультация и приглушенный звук во время постукивания во время аускультации легких.
- Перитонит. Типичное осложнение, которое возникает после разрыва или дивертикула придатка – перитонит. Основные симптомы: лихорадка, сильные боли в животе, а также остановка газов и стула. Физикальное обследование показывает перитонеальные симптомы, в том числе симптом Блюмберга, больной лежит характерным образом – с согнутыми ногами, мышцы живота очень напряжены.
- Заболевания желчного пузыря. Симптомы острого холангита и холецистита: лихорадка с ознобом, боль в животе в правом подреберье и желтуха – симптомы, которые образуют так называемые Триаду Шарко.
Штаммы Escherichia coli, содержащие антиген K1, могут проявляться менингитом у новорожденных, в том числе лихорадкой, желтухой, снижением аппетита, апноэ, рвотой, сонливостью, судорогами. У детей старше 4 месяцев также может возникнуть ригидность затылочных мышц, то есть невозможность пассивного изгиба головы к груди.
Если вы заметили симптомы, описанные выше, обратитесь к врачу.
Как врач определяет диагноз?
Диагностика инфекции Escherichia coli возможна с помощью посева микробиологической культуры или прямого исследования биологического материала, например, фекалий, мочи, крови, мокроты, спинномозговой жидкости, аспирата. Можно идентифицировать штамм, который вызывает инфекцию, а также обнаружить токсины шига.
В зависимости от штамма и места заражения дополнительные анализы показывают наличие лейкоцитов в кале, моче, спинномозговой жидкости, высокие значения воспалительных параметров: С-реактивный белок, прокальцитонин, фибриноген. Для диагностики пневмонии назначается рентген легких, а компьютерная томография для внутрибрюшных инфекций.
![]() Рентген легких
Рентген легких
Методы лечения инфекционных заболеваний, связанных с кишечной палочкой
Основой для лечения диареи, вызванной инфекцией кишечной палочки – гидратация организма.
Применение антибиотиков, как правило, не является необходимым. Более того, антибиотики противопоказаны при лечении штаммов, продуцирующих токсины шига, в связи с повышенным риском развития гемолитического уремического синдрома. Также увеличивают этот риск противодиарейные препараты, блокирующие перистальтику кишечника, такие как лоперамид.
Инфекции, вызванные другими штаммами кишечной палочки, требуют антибиотикотерапии. Иногда необходимо хирургическое лечение, дренирование абсцесса или искусственная вентиляция легких с помощью респиратора.
![]() Искусственная вентиляция легких с помощью респиратора
Искусственная вентиляция легких с помощью респиратора
Можно ли полностью вылечить инфекции, вызванные кишечной палочкой?
Прогноз полного выздоровления зависит от вовлеченных органов, серьезности инфекции и времени, когда было начато лечение.
В некоторых случаях кишечная палочка выделяется из фекалий здоровых людей даже через несколько недель после исчезновения симптомов. У детей период носительства обычно длится дольше, чем у взрослых.
Гемолитический уремический синдром, осложняющий инфицирование штаммами, продуцирующими токсин шига, связан со смертностью в 2-3% случаев, в то время как неонатальная септицемия, вызванная штаммом Escherichia coli K1, связана с 8%-ным риском смерти.
Что делать после прекращения лечения кишечной палочки?
Пациентам с менингитом может потребоваться реабилитация и последующее наблюдение для выявления неврологических дефектов. Лечение после других инфекций рассматривается индивидуально.
Что делать, чтобы избежать инфекций кишечной палочки?
Чтобы избежать энтерогеморрагической инфекции кишечной палочки, тщательно мойте руки после посещения туалета, смены подгузников, перед приготовлением пищи, после контакта с животными.
- Готовьте мясо таким образом, чтобы оно было полностью проварено;
- Избегайте сырого непастеризованного молока и молочных продуктов;
- Также не употребляйте непастеризованные соки;
- Избегайте глотания воды при плавании в озерах, прудах, бассейнах.
Рекомендации по профилактике «диареи путешественников» включают:
- Соблюдение гигиены, в том числе частое мытье рук с мылом или использование спиртовых средств, особенно перед едой;
- Питье только бутилированной, кипяченой или химически очищенной воды, без использования водопроводной воды и льда, приготовленного из воды неизвестного происхождения;
- Использование бутилированной, кипяченой или химически очищенной воды для мытья посуды, полоскания рта, мытья фруктов и овощей, приготовления еды и кубиков льда;
- Употребление продуктов в фирменной упаковке или свежеприготовленных в горячем виде.
- Не есть сырое мясо и морепродукты, а также неочищенные фрукты и овощи.
Источник
bz-nuxt
Воспаление мочеполовой системы – частая причина обращений к врачам. Статистика показывает, что цистит – наиболее распространенное заболевание среди этой группы. Дискомфорт, нарушения качества жизни пациентов с симптомами воспаления мочевого пузыря, а также частые осложнения определяют важность адекватной терапии циститов.
СОДЕРЖАНИЕ
Причины появления цистита
Цистит у женщин: лечение
Антимикробные препараты от цистита
Классификация уросептиков
Растительные уросептики
Антибиотики
Пенициллины
Цефалоспорины
Производные фосфоновой кислоты
Синтетические уросептики
Фторхинолоны
Производные нитрофурана
Сульфаниламиды и их комбинации
Противогрибковые (антимикотические) лекарства
Особенности выбора и применения уросептика
Причины появления цистита
Причина инфекционного цистита – действие патогенных микроорганизмов, которые в результате своей жизнедеятельности вызывают воспалительный процесс. Патогены могут поступать извне или быть условными: сохраняться в неактивной фазе в мочеполовой системе и активироваться под воздействием неблагоприятных факторов и снижении иммунной защиты.
У заболевания есть гендерные особенности: чаще всего встречается цистит у женщин в возрасте 25–40 лет в связи с анатомическими и физиологическими особенностями мочеполовой системы. Однако цистит может проявиться также в любом возрасте у взрослых и детей.
Не заметить симптомы воспаления слизистой мочевого пузыря сложно: первым признаком обычно становится боль внизу живота, жжение, зуд, частые позывы и болезненность при мочеиспускании. Также возможно повышение температуры: цистит может давать любые признаки общего воспаления.
Пусковым фактором в развитии заболевания обычно становится переохлаждение, а затем – снижение защитных сил организма. Также провоцировать цистит могут изменения в половой жизни и другие причины нарушения нормальной влагалищной микрофлоры.

Цистит у женщин: лечение
Сложность лечения состоит в том, что цистит часто не расценивается как серьезное заболевание, в то время как его осложнения могут нарушить работу мочеполовой системы. Назначение противомикробных групп препаратов – единственный вид лечения, который воздействует непосредственно на причину воспаления. Самолечение в этом случае недопустимо: существует большой риск приема неэффективных средств и, как следствие, переход острого воспаления в хроническую форму с постоянными обострениями или внезапное развитие осложнений. Следует помнить, что осложнения цистита у женщин и мужчин приводят к пиелонефритам, гломерулонефритам, нарушениям работы сфинктеров с постоянным неконтролируемым мочеиспусканием.
Лечение цистита должно быть комплексным: учитываются особенности клинической картины, результаты анализов, история заболевания, реакция на препараты. Однако в основе схемы лечения как для женщин, так и для мужчин всегда остается природное или синтетическое антимикробное лекарственное средство.
Антимикробные препараты от цистита
Действие лекарственных средств в борьбе с микроорганизмами заключается в избирательном угнетении или прекращении их жизнедеятельности. В зависимости от природы патогена назначают антибактериальные, противогрибковые (антимикотические) и антипротозойные препараты. Вирусное происхождение циститов встречается редко. Оно быстро осложняется присоединением бактериальной инфекции, поэтому в любом случае заболевание требует назначения антибиотиков.
Группа лекарств, эффективных при лечении воспалительных процессов в мочеполовой системе, называется «уросептиками». Антисептики, синтетические противомикробные средства и антибиотики из категории уросептиков выводятся через почки. Это создает эффективную терапевтическую концентрацию лекарства в месте воспаления при цистите.
Классификация уросептиков
Выделяют:
- Растительные лекарства для лечения циститов.
- Антибиотики природного происхождения (пенициллины, цефалоспорины I и III поколений, тетрациклины, гликопептиды).
- Синтетические лекарства с противомикробной активностью (производные хинолона, фторхинолоны, сульфаниламиды, производные 9-оксихинолина, производные нитрофурана).
- Другие антибиотики (триметоприм), комбинированные антимикробные препараты.
- Противогрибковые препараты.
Растительные уросептики
«Канефрон» – это препарат из группы фитотерапевтических средств, который доказал свою клиническую эффективность на практике. Универсальное средство на основе розмарина, золототысячника и любистка выпускается в двух формах: спиртовом растворе с капельной дозировкой и капсулах. Сочетание растительных компонентов обеспечивает противовоспалительный, спазмолитический и антисептический эффект. Для беременных женщин лучше использовать таблетки.
Еще одно популярное лекарство для фитотерапии цистита – это таблетки «Цистон». В его составе содержится более десяти активных растительных компонентов, которые в комплексе оказывают антимикробное, спазмолитическое, противовоспалительное, обезболивающее и мочегонное действие при циститах.
Антибиотики
Группа антибиотиков природного происхождения широко использовалась до начала эры антибиотикорезистентности. При массовой устойчивости бактерий к антибактериальным средствам возникла необходимость поиска новых синтетических аналогов антибиотиков с расширенным спектром активности и низким риском развития резистентности.
Однако некоторые случаи цистита требуют назначения препаратов из группы антибактериальных средств природного происхождения. Используются антибиотики широкого спектра действия и последних поколений, которые эффективны при борьбе с большинством типичных возбудителей цистита. Особенно важно назначить препарат с широким диапазоном антимикробной активности на этапе, пока не выявлено точное название микробного агента – возбудителя воспалительного заболевания мочевого пузыря.
Пенициллины
Пенициллиновые производные блокируют ферментативную систему, которая служит основой для формирования клеточной стенки. Лекарства обладают бактерицидным действием. Для усиления эффективности препараты пенициллинового ряда комбинируют с клавулановой кислотой. Она ингибирует систему бета-лактамаз, дополнительно способствуя разрушению клеточной стенки микроорганизмов. В урологии применяются такие полусинтетические «защищенные» клавулановой кислотой представители группы, как «Амоксиклав» («Аугментин»). Они могут быть назначены для беременных женщин, если риск инфекции превышает риск токсического действия на плод.
Цефалоспорины
Группа характеризуется назначением препаратов в основном не в таблетках, а в инъекционных формах, что обеспечивает быстрое достижение эффекта. Антибиотики повреждают клеточную стенку болезнетворных микроорганизмов. Тяжелые и осложненные случаи цистита лечат цефалоспоринами в форме внутримышечных уколов. Назначают «Цефотаксим», «Цефтриаксон», «Цефоперазон» (препараты III поколения с широким спектром антибактериальной активности). Неосложненные формы цистита у женщин и мужчин можно лечить без уколов: назначаются таблетки антибиотиков третьего поколения цефалоспоринового ряда – цефиксим («Супракс»), цефтибутен («Цедекс»).
Производные фосфоновой кислоты
«Монурал» – антибиотик широкого действия, который доказал свою эффективность против возбудителей цистита в клинических исследованиях и на практике. Активное вещество в таблетке – фосфомицина трометамол. Его молекула угнетает первый этап формирования клеточной стенки микробов. Благодаря высокой концентрации лекарства в моче, которая поддерживается в течение 24–48 часов, можно успешно использовать препарат в лечении циститов.

Важно! При выборе антибиотика нужно ориентироваться на концентрации активных компонентов в моче. Тогда достигается бактерицидный уровень антимикробного вещества в моче. Также важно, чтобы препарат при цистите у женщин мало влиял на микрофлору влагалища, поскольку это создает дополнительный риск для прогрессирования или повторного появления цистита.
Эффективны при циститах комбинации антибиотиков – например, «Ко-тримоксазол» (триметоприм в сочетании с сульфаметоксазолом) борется даже с редкими патогенными микроорганизмами (S. saprophyticus). Важно соблюдать режим и длительность антибиотикотерапии. Срок лечения может составлять от 3 до 14 дней и даже более, в зависимости от сложности и запущенности случая.
Синтетические уросептики
Хорошей противомикробной активностью обладают все синтетические средства, которые воздействуют на патогенные микроорганизмы. Однако для терапии цистита чаще всего используются представители синтетических уросептиков – препаратов, которые обеспечивают максимальную концентрацию действующего вещества в органах мочеполовой системы.
Фторхинолоны
Фторхинолоны – последние поколения хинолонов, которые ингибируют ферменты микроорганизмов (ДНК-гиразу), оказывая бактерицидный эффект при циститах. Лекарства обладают широким спектром действия, воздействуя даже на микробов с выраженной устойчивостью к другим антибактериальным средствам.
Высокая биодоступность, низкая вероятность развития побочных эффектов и хорошая переносимость становятся причинами частого назначения этой группы антибиотиков при циститах.
«Ципрофлоксацин» – наиболее популярный уросептик в таблетках из группы фторхинолонов. Его клинические эффекты хорошо изучены. Можно встретить такие торговые названия действующего вещества, как «Ципринол», «Цифран ОД».
Также для лечения цистита применяется «Норфлоксацин» («Нормакс», «Норбактин») и «Левофлоксацин» («Левостар», «Элефлокс», «Флексид»).
Производные нитрофурана
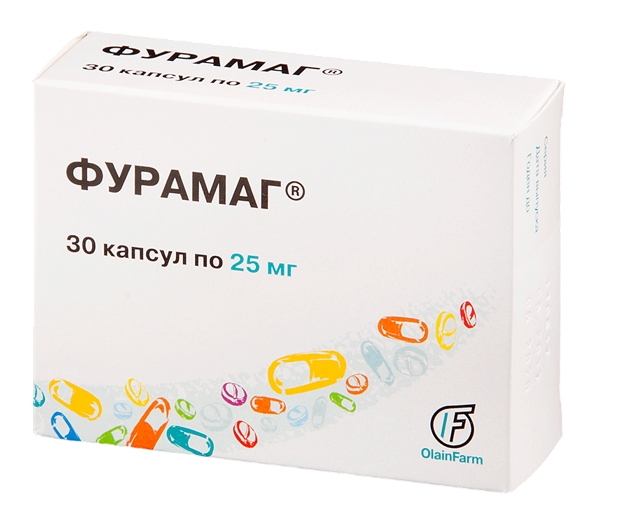
В урологической практике широко используется препарат «Фурамаг» – антибиотик с широким спектром антимикробной активности. Его действующее вещество – фурагин, молекулы которого задерживаются в моче. Уровень лекарственного средства в моче в несколько раз превышает минимальную бактериостатическую концентрацию для патогенных микробов при лечении циститов.
«Фурадонин» – второй известный представитель группы. Действующее вещество – нитрофурантоин. Он быстро выводится с мочой, действие в мочеполовой системе начинается через 2–4 часа после приема фурадонина, а доля неизмененного лекарства в моче составляет около 45%. Это обеспечивает хороший эффект при лечении неосложненного цистита у мужчин и женщин, вызванного аэробной грамположительной или грамотрицательной микрофлорой.
Сульфаниламиды и их комбинации
Группа этих синтетических антибиотиков была первой из химических альтернатив антибиотикам природного происхождения. Некоторое время представители сульфаниламидного ряда оставались в резерве из-за назначения других групп лекарств. Поэтому сейчас возбудители инфекционных циститов восприимчивы к действию сульфаниламидов, и лекарства оказывают хороший эффект.
Также часто назначают комбинации лекарственных средств. Благодаря этому можно достичь лучшего эффекта в лечении. Известный представитель группы комбинированных лекарств – «Бисептол» в таблетках. В его состав входит сульфаметоксазол и триметоприм.
Сульфаметоксазол похож по химическому строению на парааминобензойную кислоту (ПАБК), что позволяет препарату включаться в синтез важных структурных элементов микробных клеток. Триметоприм при этом усиливает действие сульфаметоксазола, препятствуя производству фолиевой кислоты. Это существенно нарушает обмен веществ в клетках бактерий и приводит к их гибели.
«Бисептол» обладает широким спектром действия, а также создает необходимый уровень активных компонентов в моче для борьбы с инфекциями мочеполовой системы. Курс лечения при неосложненных циститах составляет 6 дней. Важно точно соблюдать срок антибиотикотерапии для успешного выздоровления и профилактики рецидива инфекции.

Противогрибковые (антимикотические) лекарства
Препараты назначают в случае подтверждения грибковой природы цистита или для предупреждения грибковых инфекций в период лечения антибиотиками. Кандидоз – одно из частых осложнений курса терапии антибактериальными средствами. Для его профилактики или успешного лечения нужно назначить антимикотик.
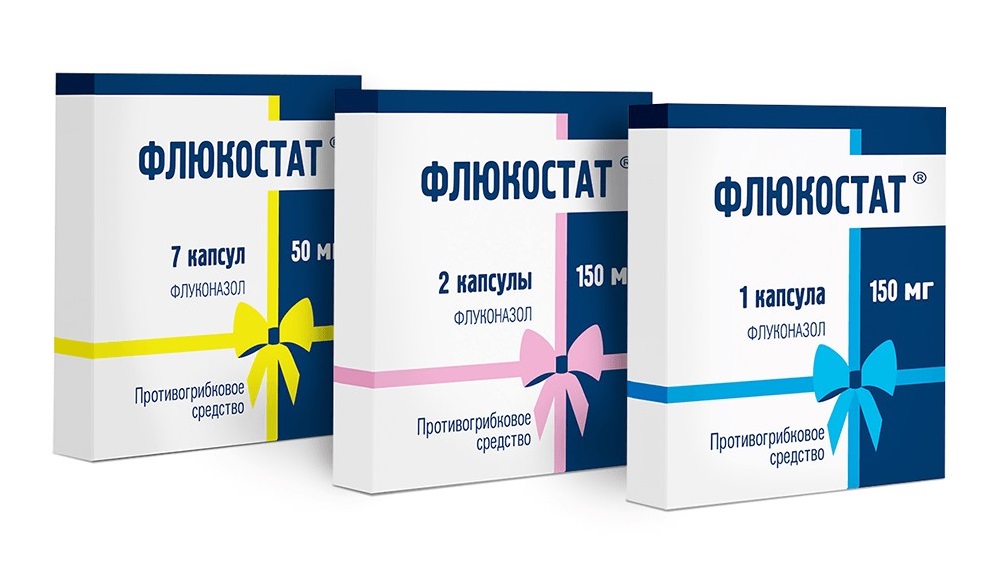
При циститах применяются такие лекарства, как флуконазол («Дифлюкан», «Дифлазон», «Микосист», «Флюкостат»), кетоконазол, итраконазол.
Особенности выбора и применения уросептика
Пациенту необходимо помнить, что принимать препарат следует строго по предписанию врача: нельзя самостоятельно прекращать лечение или менять средства. Также для профилактики устойчивости микроорганизмов к лекарству по назначению врача при длительном лечении нужно менять уросептик.
Устойчивость микробов при циститах формируется медленно к лекарствам из групп ампициллинов, фторхинолонов, левомицетину и фурагину. Быстрое развитие устойчивости к тетрациклинам, стрептомицину и цефалоспоринам привело к тому, что представители этого ряда практически не используются для лечения циститов в современной клинической практике.
Часто врачи назначают комбинированные средства или несколько лекарств одновременно. Сочетания фурагина с левомицетином или сульфаниламидами, а также комбинации сульфаниламида с левомицетином расширяют спектр действия составляющих лекарств от циститов и усиливают эффективность терапии.
Растительные уросептики безопасно и эффективно сочетаются со всеми известными химическими препаратами. Их можно применять при развитии цистита у женщин во время беременности.
Перед терапевтом, урологом или нефрологом часто становится задача выбора оптимального уросептика для лечения конкретного случая цистита. Врачу нужно определить локализацию инфекционного процесса, по возможности – выяснить вид возбудителя и его чувствительность к известным уросептикам. Также в процессе обследования важно установить фазу воспаления и убедиться в отсутствии осложнений со стороны почек. При диагностике воспаления мочевого пузыря у женщин врачу нужно убедиться в отсутствии беременности, поскольку лекарства могут быть токсичными для будущего ребенка.
Только после того, как специалист получит ответы на все вопросы, он может выбрать эффективный и безопасный препарат – инъекции или таблетки. Самостоятельное назначение лекарственных средств с уросептической активностью при циститах может привести к нежелательным осложнениям, слабому эффекту и развитию устойчивости у микроорганизмов.
Приобрести лекарства по назначению врача можно в сети аптек «Будь здоров!». Интернет-заказы принимаются круглосуточно.
Источник