Дырка для мочи у женщин
Содержание статьи
Женская урология в вопросах и ответах
14 октября 2015
Что такое недержание мочи?
Недержанием мочи называют любое состояние, приводящее к непроизвольному выделению мочи. Это определение требует уточнения многих дополнительных факторов, относящихся к заболеванию в каждом конкретном случае. Например, условий, при которых проявляется недержание, вида недержания (ургентное (от лат. urgens, род. п. urgentis — срочный, неотложный, от urgere — спешить), стрессовое или смешанное недержание мочи), частоты проявлений и выраженности симптомов, влияния болезни на качество жизни женщины, стремления получить медицинскую помощь и социального аспекта заболевания. В любом случае, недержание мочи – это патологическое состояние, требующее консультации специалиста.
Что такое учащенное мочеиспускание? Какова норма?
Число мочеисусканий не является фиксированной величиной и зависит от множества факторов, таких как питьевой режим, объем образованной мочи, емкость мочевого пузыря, и т.д. В условиях стандартного водного режима (потребление 1-2 л жидкости) величина суточного выделения мочи составляет 800—1500 мл. Как правило, количество мочеиспусканий днем составляет от 5 до 8.
Учащение мочеиспускания может быть связано с образованием большого количества мочи – с полиурией. В настоящее время полиурией принято считать состояние, при котором суточный объем мочи превышает 2,8 литра. Если же больной считает свое мочеиспускание частым, но при этом объем мочи, образуемый в течение суток, остается в норме (менее 2.8 литров), то такое состояние называют поллакизурией, или учащенным мочеиспусканием в дневное время.
Является ли патологией мочеиспускание в ночные часы?
Образование мочи в ночное время зависит от многих факторов. Ранее было принято считать патологией прерывание сна для мочеиспускания чаще 2-х раз за ночь. Теперь этот показатель справедливо отменен. Ноктурией принято считать необходимость даже однократного мочеиспускания в ночное время с прерыванием сна. Если эта проблема возникает вследствие того, что ночью образуется большое количество мочи (более 1/3 от суточного объема), то это состояние называют ночной полиурией.
Каковы причины болезненного мочеиспускания?
В норме мочеиспускание не сопровождается болью. У женщин болезненное мочеиспускание может быть вызвано заболеваниями мочевого пузыря, мочеиспускательного канала или влагалища.
Боль в мочевом пузыре, как правило, ощущается в области лона. Она может усиливаться при мочеиспускании, или, наоборот, уменьшаться при опорожнении мочевого пузыря. Уретральная боль, связанная с мочеиспусканием, ощущается пациенткой непосредственно в уретре, и, обычно, усиливается при мочеиспускании. Попадание мочи в область входа во влагалище может быть причиной боли, если имеет место ее воспаление. Воспаление уретры чаще всего имеет бактериальную природу и требует дополнительного обследования и лечения.
Императивные позывы к мочеиспусканию, или ургентность?
Современное определение императивных (от лат. impe-rativus — повелительный побудительный, обязательный, непроизвольный, навязчивый.) позывов к мочеиспусканию, или по-другому ургентных, звучит как «внезапный, сильный труднопреодолимый позыв на мочеиспускание». Используемое определение предполагает ургентность, как аномальную чувствительность мочевого пузыря, носящую как эпизодический, так и постоянный характер. Основным отличием между сильным позывом к мочеиспусканию и ургентным является то обстоятельство, что при ургентности пациент не способен подавить позыв и отсрочить мочеиспускание, что приводит к необходимости прервать свое занятие (например, работу или поездку) для посещения туалета.
Почему «стрессовое» недержание мочи?
Стрессовым недержанием мочи называют состояние, приводящее к непроизвольному выделению мочи при физическом напряжении, усилии, кашле или чихании. Слово «стрессовое» в данном случае означает именно физическое напряжение. Однако, у многих это выражение ассоцируется с психо-эмоциональными нагрузками, что приводит к путанице и непониманию. Поэтому сегодня многие специалисты вполне справедливо заменяют этот термин на более понятный, такой как «недержание мочи при напряжении».
С чем связано затрудненное мочеиспускание?
Некоторые больные жалуются на ощущение затрудненного мочеиспускания, вялую струю мочи. Такие симптомы могут возникать при нарушениях сократимости мочевого пузыря или при наличии обструкции в шейке мочевого пузыря или мочеиспускательном канале. В первом случае, мочевой пузырь не способен развивать усилие, необходимое для свободного выведения мочи – например, при нарушениях его иннервации, приводящих к аконтрактильности детрузора. В другом случае затрудненное мочеиспускание вызвано наличием препятствия в шейке мочевого пузыря или в уретре. Стриктуры мочеиспускательного канала у женщин и гиперплазия предстательной железы у мужчин – основные причины инфравезикальной обструкции.
Иногда струя мочи может прерываться в ходе мочеиспускания. Это состояние называют прерывистым мочеиспусканием, и оно может быть вызвано, например, наличием камня в мочевом пузыре или непроизвольным сокращением сфинктера уретры у больных детрузорно-сфинктерной диссинэргией.
Почему возникает чувство неполного опорожнения мочевого пузыря после мочеиспускания?
Это может быть вызвано наличием остаточной мочи в мочевом пузыре, то есть неполным опорожнением пузыря в процессе мочеиспускания, или же воспалением мочевого пузыря, что приводит к изменению его чувствительности.
Хроническая тазовая боль
Синдром хронической тазовой боли – это постоянная или периодически возникающая боль в области таза, сочетающаяся с симптомами нижних мочевых путей, сексуальными дисфункциями, расстройствами кишечника или гинекологическими заболеваниями. Как правило, для постановки такого диагноза, необходимо исключить инфекционные заболевания мочеполовых органов и желудочно-кишечного тракта в ходе полноценного исследования.
Что такое гиперактивный мочевой пузырь?
Термин «гиперактивный мочевой пузырь» в настоящее время трактуется как комплекс симптомов, включающий в себя ургентность, учащенное мочеиспускание, императивное недержание мочи и ноктурию. Наличие у больных отдельных симптомов, таких как повелительные позывы к мочеиспусканию, поллакиурия или ноктурия может быть проявлением другого заболевания, не имеющего непосредственного отношения к мочевому пузырю, например, камня мочевого пузыря при мочекаменной болезни. Основным симптомом гиперактивного мочевого пузыря является ургентность, сопровождающаяся непроизвольным выделением мочи или же без нее, которая может сочетаться с учащенным мочеиспусканием и ноктурией. В то же время, симптом гиперактивного мочевого пузыря может быть связан с иными патологическими состояниями, такими как инфекции мочевых путей или объемные образования мочевого пузыря.
Нейрогенная дисфункция мочевого пузыря
Причиной развития нейрогенной дисфункции мочевого пузыря могут быть различные повреждения нервной системы: травмы, опухоли, рассеянный склероз, операции на органах малого таза, ДЦП, сахарный диабет и др. Иногда нейрогенная дисфункция мочевого пузыря возникает без видимой причины. Она проявляется в двух основных формах: гипорефлекторный и гиперрефлекторный мочевой пузырь. При гипорефлекторном мочевом пузыре, происходит переполнение мочевого пузыря, но не возникает позыва к мочеиспусканию. Если мочевой пузырь сильно перерастянут, моча может постоянно выделяться по каплям. При гиперрефлекторном мочевом пузыре наблюдается обратная ситуация. Даже небольшое поступление мочи в мочевой пузырь приводит к сокращению последнего. При этом возникает сильнейший позыв к мочеиспусканию, может возникать недержание мочи. Человек мочится очень часто малыми порциями, просыпается от позыва среди ночи. При гиперрефлекторном мочевом пузыре часто наблюдается недержание мочи, сопровождающееся неудержимыми повелительными позывами.
Цистит – всего лишь воспаление?
Цистит — воспаление стенки мочевого пузыря; одно из наиболее частых урологических заболеваний. Как правило, причиной цистита является инфекция.
Неинфекционные циститы возникают при раздражении слизистой оболочки мочевого пузыря, например, выделяющимися с мочой лекарственными средствами при их длительном применении в больших дозах; при ожогах слизистой оболочки, например, в случае введения в мочевой пузырь концентрированного раствора химического вещества, в результате промывания мочевого пузыря раствором, температура которого превышает 45° (ожоговый цистит); при повреждении слизистой оболочки инородным телом, мочевым камнем, а также в процессе эндоскопического исследования; при лучевой терапии по поводу опухолей женских половых органов, прямой кишки, мочевого пузыря (лучевой цистит). В большинстве случаев к первоначально асептическому воспалительному процессу вскоре присоединяется инфекция.
Возбудители инфекции могут проникать в мочевой пузырь восходящим путем — при воспалительных заболеваниях мочеиспускательного канала; нисходящим путем — чаще всего при туберкулезном поражении почки; с кровотоком — при инфекционных болезнях или наличии гнойного очага в других отделах организма (тонзиллит, пульпит, фурункулез и др.); лимфогенным путем — при заболеваниях половых органов (эндометрите, сальпингоофорите, параметрите).
Различают первичный цистит, возникающий в ранее здоровом органе, и вторичный цистит, как осложнение ранее существовавшего заболевания мочевого пузыря или других органов; в зависимости от распространенности процесса — очаговый и диффузный цистит; шеечный цистит, при котором вовлечена в воспалительный процесс только шейка мочевого пузыря; тригонит — воспаление слизистой оболочки мочепузырного треугольника. По характеру морфологических изменений и клиническому течению выделяют острый и хронический цистит, а также особую форму хронического цистита — интерстициальный цистит.
Оценить
Средняя: 3,83 (24 оценки)
Источник
Лечение уретрита у женщин
«Клиника АВС» приглашает всех, кто имеет проблемы в области мочеполовой системы. В стенах заведения представляется возможным пройти инструментальное обследование и лабораторную диагностику. Опытные врачи подберут лечение, расскажут о профилактике.
«Клиника АВС» приглашает женщин вылечить уретрит. После адекватной, грамотной терапии пациентки надолго забудут о своем заболевании. Качественные медикаменты, физиотерапевтическое лечение помогут справиться с недугом. Острый уретрит при своевременном обращении пройдет без следа и осложнений.
Виды заболевания и классификация
Одним из распространённых заболеваний органов мочеполовой системы у женщин является уретрит или воспаление мочеиспускательного канала. В 90% случаев этиологическим фактором служит инфекция.
Уретрит опасен тем, что инфекция может распространяться выше восходящим путем или гематогенно, при этом поражая соседние или отдаленные органы:
- мочевой пузырь;
- яичники;
- матку;
- маточные трубы;
- почки.
Причины уретрита связаны с микроорганизмами. Некоторые из них относятся к возбудителям венерических заболеваний.
Чтобы развился воспалительный процесс необходимо не только проникновение микробного начала в ткани, но и наличие предрасполагающих факторов, к которым относятся:
- снижение защитных сил организма;
- нарушение правил личной гигиены.
К группе риска относятся женщины, которые используют вагинальные контрацептивы, а также в период менопаузы.
Симптомы и лечения уретрита у женщин зависят от причины возникновения. Специалисты различают две большие этиологические группы. К первой относятся бактерии, грибы, вирусы, а ко второй – неинфекционные факторы.
В зависимости от течения заболевания существует острый и хронический уретрит. Острый менее опасен для здоровья при условии, если своевременно обнаружены симптомы и лечение препаратами уретрита у женщин было проведено опытным специалистом. Данная форма заболевания встречается в 90% случаев. Если препараты для лечения уретрита у женщин были подобраны без учета возбудителя, то заболевание может приобрести хроническую форму. В данном случае оно будет иметь волнообразное течение, при котором сменяется ремиссия и обострение.
Признаки уретрита
Симптомы часто можно спутать с проявлением воспаления мочевого пузыря. К ним относятся:
- боль во время акта мочеиспускания, которая усиливается в конце выделения последней порции мочи;
- жжение в области половых органов;
- желание опорожнять мочевой пузырь часто;
- редко может быть заметен гной в моче.
Уретра отходит от мочевого пузыря, поэтому инфекция часто поражает и его. При этом симптомы уретрита и цистита проявляются вместе.
Если возбудителем уретрита является гонококк, то симптомы будут иметь некоторые отличия:
- из уретры вместе с мочой выделяются кровянистые сгустки, которые имеют неприятный запах;
- повышается температура до субфебрильных значений;
- после сексуальных контактов могут быть заметны кровянистые выделения;
- при осмотре отмечается гиперемия отверстия уретры.
Этиология заболевания
Симптомы и лечение воспаления уретры у женщин – два связанных между собой понятия. Признаки проявления патологии зависят от возбудителей, которые попадают из нижних половых путей, например, при изменённом микробном составе вагины.
Согласно статистике уретрит и цистит у женщин встречается чаще, чем у мужчин. Это связано с анатомической особенностью: мочеиспускательный канал шире и короче. К тому же рядом расположены половые органы, обсемененные различной микрофлорой.
Спровоцировать заболевание могут:
- грибы рода Кандида;
- стафилококки;
- стрептококки;
- кишечная палочка.
Нарушение целостности слизистой оболочки предрасполагает к инфицированию. Подобное возможно в следующих случаях:
- механическая травма при неудачной катетеризации;
- прохождение твердых структур (мелких камней, песка) через уретру;
- энергичный половой контакт.
Нередко спровоцировать уретрит могут отдельные химические вещества, например, мыло, смазочные материалы и др. При их устранении, как правило, уретрит проходит самостоятельно, поэтому нет необходимости в лечении.
Диагностика
Лечение воспаления уретры у женщин не обходится без диагностических мероприятий.
- В первую очередь, исследованию подвергается моча, которая берется на общий анализ и на бактериологическое исследование (помогает выявить возбудителя). Лейкоцитоз свидетельствует о воспалительном процессе.
- Общий анализ крови поможет распознать распространённость, выраженность воспалительного процесса. При его наличии увеличивается СОЭ, количество лейкоцитов. Изменения в крови могут отмечаться при вовлечении в патологический процесс почек. В подобном случае отмечаются отклонения от нормы таких показателей, как креатин и мочевина.
Несмотря на то, что симптомы заболевания очевидны, врач может назначить инструментальные методы исследования. С их помощью удается исключить или, наоборот, обнаружить заболевания мочеполовой системы, поскольку уретрит редко встречается в качестве самостоятельной патологии.
- Ультразвуковое исследование мочевого пузыря, почек.
- Цистоскопия.
- Компьютерная томография почек.
- Рентгенография или урография почек.
Лечение мочеиспускательного канала у женщин – процесс быстрый, с хорошим прогнозом, при условии, если все мероприятия начаты своевременно. Если установлено, что причиной уретрита является микроорганизм, вызывающий венерическое заболевание, то уролог может направить на консультацию к венерологу, гинекологу.
Методы лечения
Если проявляются характерные симптомы, лечение воспаления мочеиспускательного канала у женщин окажется эффективным только при назначении антибактериальной терапии. Препараты могут назначаться в виде таблеток, растворов, а также местно в виде вагинальных свечей. При хроническом цистите и уретрите врач может проводить промывание растворами. Среди всех антибиотиков наибольшее предпочтение отдается азитромицину, ципрофлоксацину.
Чем лечить уретрит у женщин в период беременности? Врачом подбираются безопасные препараты, которые не оказывают негативное влияние на плод. В неосложнённых случаях проводится местная терапия.
Хорошим дополнениям к препаратам является физиотерапевтическое лечение:
- электрофорез помогает ввести препараты местно в ткани. Процедура устраняет боль, улучшает обменные процессы;
- гальванотерапия – улучшает кровообращение, питание тканей, усвоение препаратов;
- лазеротерапия улучшает местное кровообращение, устраняет спазм, болевые ощущения.
Эффект от процедур будет, если пройти полный курс от 7 до 10 раз. В период обострения, высокой температуры физиотерапевтическое лечение противопоказано.
Осложнения и профилактика
Не стоит интересоваться вопросом, как лечить уретрит у женщин, поскольку самолечение чревато опасными осложнениями в виде:
- абсцесса;
- стеноза уретры;
- хронической тазовой боли;
- бесплодия;
- образования свищей;
- недержания мочи.
Как вылечить уретрит у женщин знает только врач. Именно он назначит грамотное лечение и даст советы, касающиеся профилактических мероприятий.
- Следует относиться бережно к своему здоровью – не переохлаждаться и при малейших подозрениях на уретрит обращаться за помощью. Не заниматься самолечением.
- Не вести беспорядочную половую жизнь, при которой подразумевается частая смена половых партнеров.
- Употреблять больше воды или полезных жидкостей (сок, отвары трав, морсы);
- Соблюать личную гигиену.
- Носить нижнее белье из хлопчатобумажной ткани.
- Вести здоровый образ жизни.
«Клиника АВС» поможет своевременно диагностировать и вылечить заболевание.
Цены на лечение уретрита у женщин в Москве
Стоимость услуг
| Описание | Цена, руб. |
|---|---|
| Прием хирурга уролога-андролога | 1500 рублей |
| Бужирование уретры | 1250 рублей |
| Инстиляция лекарств в уретру | 1100 рублей |
| Комплексное обследование при уретрите | 9500 рублей |
Стоимость лечения уретрита у женщин в клиниках Москвы
Клиника ABC 1499 руб.
Крылатское от 1950 руб.
Молодежная от 1950 руб.
Курская от 1950 руб.
Площадь Ильича от 2000 руб.
Текстильщики от 1950 руб.
Белорусская от 1950 руб.
Войковская от 1950 руб.
Римская от 2000 руб.
Севастопольская от 1950 руб.
Фрунзенская от 1800 руб.
ВДНХ от 1950 руб.
Источник
Уретрит — симптомы и лечение
Дата публикации 15 января 2020Обновлено 22 сентября 2020
Определение болезни. Причины заболевания
Уретрит (urethritis, греч. urethra — мочеиспускательный канал, -itis — воспалительный ответ) — воспалительный процесс в стенке мочеиспускательного канала [1].
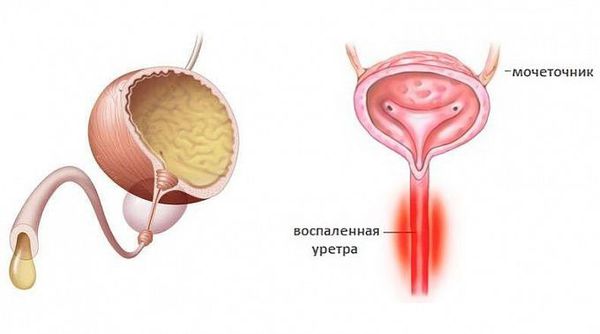
Уретриты могут иметь гонорейную природу и негонорейную. Негонококковый уретрит является распространенным заболеванием — ежегодно во всём мире регистрируют около 50 млн. случаев. По статистике в США и Великобритании заболеваемость негонококковым уретритом значительно превышает заболеваемость гонококковым уретритом, одна из причин — лабораторные анализы стали лучше выявлять заболевание [1]. Среди самых распространённых причин возникновения негонококковых уретритов называют хламидийную инфекцию.
Болезнь протекает в острой и хронической форме. Установлено, что острый уретрит чаще вызван сочетанием бактерий Chlamydia trachomatis и Ureaplasma urealyticum (у 45,4 % пациентов), подострый — Chlamydia trachomatis (у 66,7 %) [2].
Наиболее частый путь передачи — половой, реже воспалительный процесс инициируется условно-патогенной флорой. Уретрит может быть вызван бактериями, грибками или вирусами (например, вирусом герпеса).
Причины заболевания
Чаще всего уретрит вызывают инфекции, передающиеся половым путём, и условно-патогенные микроорганизмы: гоноккоки, хламидии, микоплазма, менингококки, вирус герпеса, аденовирус, бледная трепонема, уреплазма. Вероятность развития заболевания напрямую связана с образом жизни: количеством незащищенных половых актов, снижением иммунитета и несоблюдением гигиенических мероприятий. В зоне риска находятся мужчины и женщины 18-35 лет, ведущие активную половую жизнь и не использующие барьерный метод контрацепции.
Гораздо реже уретрит инициируется сопутствующими заболеваниями, воздействием агрессивных веществ (спермицидных лубрикантов, спиртосодержащих растворов) или травмами.
Предрасполагающими факторами для развития уретрита могут служить:
- переохлаждение;
- травма (микротравма во время полового акта) половых органов;
- сопутствующие заболевания (сахарный диабет, мочекаменная болезнь, аутоимунные заболевания, дисбиоз влагалища);
- снижение общего иммунитета, изменение гормонального статуса (менопауза);
- оперативные вмешательства и манипуляции (например цистоскопия — эндоскопическое исследование мочевого пузыря, катетеризация, бужирование уретры);
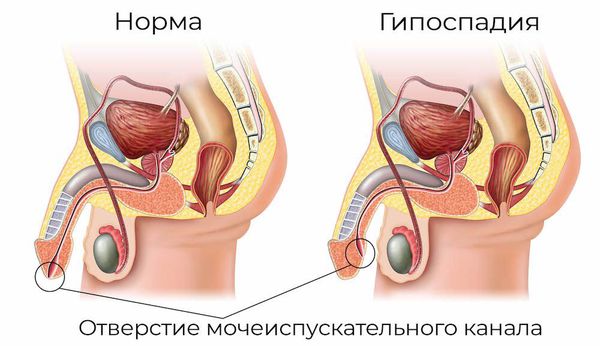
- аномалии развития половых органов: гипоспадия — это генетическое нарушение, при которой наружное отверстие уретры располагается в нетипичном месте (передней стенке влагалища или на теле полового члена);
- несоблюдение личной гигиены;
- употребление в больших количествах острого, кислого, солёного и алкоголя;
- малоподвижный образ жизни, сидячая работа.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы уретрита
Выраженность клинических симптомов зависит от стадии воспалительного процесса. Как правило, в острую стадию имеются жжение, «резь» или зуд в начале мочеиспускания, выделения из наружного отверстия мочеиспускательного канала. У мужчин клиническая картина ярко выражена, нередко сочетается с затруднением мочеиспускания. У женщин заболевание чаще всего проявляется симптомами острого цистита: частыми, болезненными мочеиспусканиями и болью внизу живота. При визуальном осмотре выявляют гиперемию, отёк слизистой оболочки в области наружного отверстия мочеиспускательного канала, обильное слизистое или гнойное отделяемое, при пальпации мочеиспускательного канала наблюдаются болезненные ощущения [3]. В дальнейшем гиперемия, отёк и выделения из уретры уменьшаются, становятся незначительным, либо прекращаются. При сохранении симптомов заболевание переходит в хроническую форму спустя два месяца.
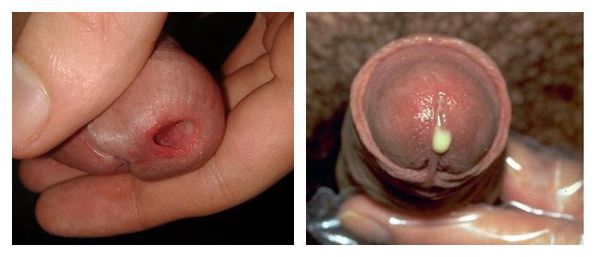
У достаточно большого количества пациентов уретрит изначально протекает со стёртыми проявлениями (торпидная или вялотекущая форма). Пациенты предъявляют жалобы лишь на скудное отделяемое из уретры по утрам на нижнем белье. В некоторых случаях возможно «склеивание» и незначительная гиперемия наружного отверстия уретры, разбрызгивание мочи при мочеиспускании. Цвет и прозрачность мочи обычно не меняется.
При торпидных уретритах воспалительный синдром достаточно часто не ограничивается передней уретрой, а распространяется на задний отдел, предстательную железу и шейку мочевого пузыря.
Тотальный уретрит характеризуется частыми, императивными позывами к мочеиспусканию, болью внизу живота и промежности. Нередко имеется примесь крови в моче, либо примесь гнойного отделяемого. Воспалительная реакция в остром периоде длится от нескольких дней до трёх недель.
Патогенез уретрита
У мужчин микрофлора уретры остается постоянной на протяжении всей жизни. Её представляют стафилококки, дифтероиды, диплококки, палочки и анаэробы (пептококки, бактероиды, энтеробактерии и клостридии). Микроорганизмы заселяют лишь первые несколько сантиметров мочеиспускательного канала — на остальном протяжении он почти стерилен. Реакция в канале нейтрально-щелочная.
В норме у женщин микрофлора уретры представлена теми же бактериями, что у мужчин, но в большем количестве. В небольшом количестве в уретре присутствуют лактобацилы и кишечная палочка. Бактерии свободно размножаются, не вызывая при этом воспаления. В медицине этот процесс называется колонизацией.
От первоночальной колонизации уретры зависит устойчивость слизистой к воспалительным процессам. Если баланс микрофлоры нарушен, она может стать одной из факторов развития уретрита или привести к хроническому течению болезни [15].
Различные инфекционные агенты, попадая на слизистую оболочку мочеиспускательного канала, адгезируются (сцепляются с поверхностью) и вызывают локальную воспалительную реакцию, либо персистируют (присутствуют в неактивном состоянии) в ней продолжительное время без клинических признаков заболевания.
Женщины более часто страдают клинически выраженными симптомами уретрита по сравнению с мужчинами, что связано с анатомическими особенностями строения мочеполовой системы — короткая уретра (около 1 см) и близкое расположение анального отверстия. Учитывая строение уретры, уретрит у женщин чаще приводит к развитию восходящей инфекции и может стать причиной бесплодия.
Классификация и стадии развития уретрита
Уретрит подразделяется по своей этиологии на:
- Гоноррейный.
- Негоноррейный:
- инфекционный (бактериальный-патогенная и условно-патогенная флора, вирусный, спирохетный, кандидомикотический, трихомонадный, амебный, микоплазменный);
- неинфекционный (посттравматический, аллергический, аутоимунный) [4].
По Международной классификации болезней МКБ-10 к уретриту и уретральному синдрому также относятся:
- уретральный абсцесс (абсцесс железы Купера, железы Литтре);
- неспецифический уретрит (негонококковый, невенерический);
- другие уретриты (уретральный меатит, язва наружного отверстия уретры, постменопаузальный уретрит).
Классификация по локализации воспалительного процесса достаточно условная.
По глубине (степени) поражения выделяют (преимущественно у мужчин):
- передний уретрит (передняя уретра, висячий отдел);
- задний уретрит (простатический отдел уретры);
- тотальный уретрит (поражение уретры на всем протяжении).
По клиническому течению выделяют уретриты:
- острый;
- хронический;
- торпидный.
Осложнения уретрита
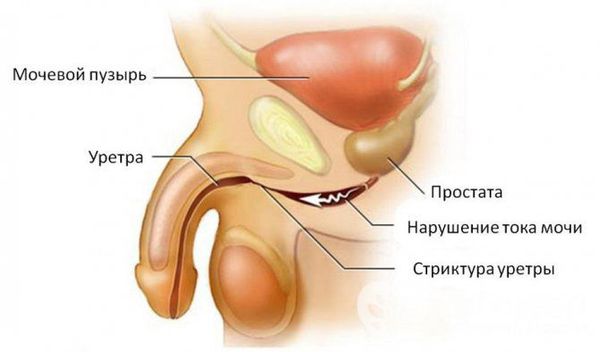
При отсутствии адекватной терапии активный процесс переходит в хроническую форму с периодическими эпизодами обострения. Это, в свою очередь, может привести к рубцовой деформации (стриктуре) уретры на любых уровнях, к развитию баланопостита (воспаление головки полового члена), простатита, везикулита, орхоэпидидимита (воспаления яичка с придатком) и воспалительных заболеваний верхних мочевыводящих путей (пиелонефрита) [5]. В случае развития пиелонефрита к симптомам может присоединиться гипертермия (повышение температуры тела), озноб, усиление боли и общая слабость.
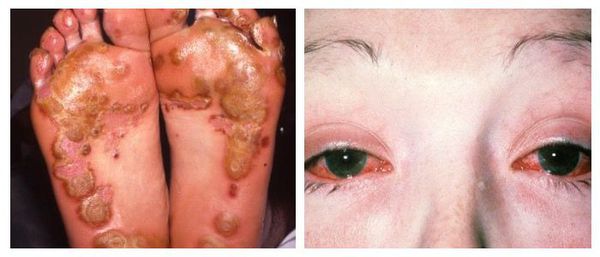
Наиболее тяжёлым осложнением уретрита, вызванного хламидийной инфекцией, является синдром Рейтера — реактивный артрит (или негнойное воспаление суставов) в сочетании с конъюнктивитом (воспалительным процессом конъюнктивы, тонкой прозрачной ткани, выстилающей внутреннюю поверхность века и видимую часть склеры) [6].
Диагностика уретрита
Рекомендации Центра Контроля Заболеваемости (CDC) и Европейской Ассоциации урологов на сегодняшний день являются наиболее авторитетными и регулярно обновляющимися клиническими рекомендациями по диагностике и лечению инфекций урогенитального тракта [7][8].
Симптомы уретрита могут быть схожими с симптомами других заболеваний мочеполовой системы, поэтому очень важно провести дифференциальную диагностику. В этом помогает правильно и тщательно собранный анамнез, жалобы пациента, лабораторная и инструментальная диагностика [3].
Первоначально проводится стандартный осмотр и сбор анамнеза. Во время беседы врач должен выяснить, что именно беспокоит пациента, когда возникли первые симптомы, был ли в недавнем времени незащищенный половой акт, назначалось ли ранее лечение по поводу ИППП, имеются ли хронические заболевания.
После этого проводится гинекологический осмотр у женщин для исключения воспалительных заболеваний половой сферы, при отсутствии последних — обследование у уролога. Врач оценивает состояния мочеиспускательного канала, выявляет наличие выделений (гнойных или слизистых). Параллельно осматривается кожный покров промежности и наружные половые органы на наличие гиперемии (покраснения), налёта и высыпаний. Всем пациенткам для подтверждения диагноза дистопии наружного отверстия уретры выполняется пальцевое исследование влагалища. Оно позволяет выявить уретро-гименальные спайки, приводящие к интравагинальному смещению и зиянию наружного отверстия уретры при половом акте, что способствует повторному инфицированию нижних мочевыводящих путей и механической травме наружного отверстия уретры [9].
После осмотра и у мужчин, и у женщин производится забор мазков из уретры для микроскопии и бактериологического исследования с целью выявления возбудителя болезни [10]. Также исследуют общий анализ мочи, а также анализ мочи по Нечипоренко на наличие лейкоцитов, бактерий и кристаллов солей.
Проведение 3-х стаканной пробы мочи позволяет косвенно определить уровень распространенности воспалительного процесса. Оценивается количество лейкоцитов в поле зрения:
- в первой порции — соответствует уретриту;
- во второй порции — циститу, простатиту (у мужчин);
- в третьей порции — воспалению верхних мочевыводящих путей (пиелонефрит).
Бактериологическое исследование (посев) отделяемого из уретры позволяет выявить патогенную и условно-патогенную микрофлору, ее титр (концентрацию) и чувствительность к антибиотикам. Диагностически значимым титром у женщин является 10х4, у мужчин — 10х3 КОЕ/мл.
Серологический метод – определение антител (иммуноглобулинов класса G, M и А) в венозной крови пациента к наиболее распространенным возбудителям уретрита. Используется как вспомогательный метод.
ПЦР – методика исследования отделяемого из уретры, крови или мочи, а также иных биологических жидкостей посредством полимеразной цепной реакции, с целью обнаружения в них определенных возбудителей.
Приемуществом метода является высокая чувствительность. Вероятность ложноотрицательного ответа ничтожно мала, а вероятность ложноположительного ответа составляет менее 1 %.
Существуют специально разработанные диагностические комплексы [11]. К ним относятся исследования «Андрофлор» у мужчин и «Фемофлор» у женщин, которые включают в себя наиболее полную и комплексную этиологическую диагностику острых и хронических заболеваний и оценку микробиоценоза урогенитального тракта.
Наряду с лабораторными исследованиями, немаловажную роль играет проведение специфических исследований, таких как уретроцистоскопия или уретрография. В первом случае в мочеиспускательный канал вводят цистоскоп, с помощью которого визуализируют слизистую оболочку уретры, мочевого пузыря. При уретрографии диагностика проводится с использованием рентгеноконтрастного вещества и выполнения серии снимков для оценки проходимости и наличия патологических процессов в уретре.
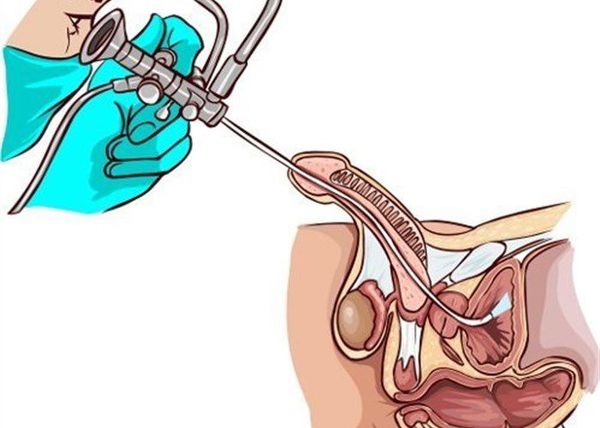
Для исключения органических изменений и дифференциальной диагностики с другими заболеваниями, выполняется ультразвуковое исследование органов малого таза и верхних мочевых путей (мочевого пузыря, матки, придатков, простаты и семенных пузырьков, почек).
Лечение уретрита
В случае обнаружения у себя симптомов уретрита, необходимо обратиться к квалифицированному специалисту: урологу, гинекологу либо дерматовенерологу.
Терапия зависит от типа уретрита и направлена на устранение его причины. При гоноррейном уретрите необходима консультация дерматовенеролога с последующей антибактериальной терапией и контролем излеченности пациента и его полового партнера.
Лечение мужчин, ведущих половую жизнь, как правило, включает в себя инъекции цефтриаксона для лечения гонореи и пероральный приём азитромицина для лечения хламидиоза. Если обследование исключает гонорею и хламидиоз, то может применяться антибиотик триметоприм или фторхинолон (например, ципрофлоксацин). У женщин лечение такое же, как и лечение цистита. Для лечения инфекции, вызванной вирусом простого герпеса, могут потребоваться противовирусные препараты.
При негоноррейных бактериальных и грибковых уретритах основным методом является назначение антибактериальной и антимикотической терапии после верификации диагноза и определения чувствительности микрофлоры к антибиотикам (мазок, ПЦР диагностика, исключение гинекологических заболеваний и других воспалительных процессов, имеющих сходную клиническую картину).
В некоторых случаях возможно назначение эмпирической терапии, основанной на опыте лечения и частоте выявляемости возбудителя, обычно при недостатке точных данных. Сначала назначается препарат, а в дальнейшем врач оценивает, насколько он эффективен.
Параллельно базовой терапии пациенту назначают препараты, стимулирующие общий и местный иммунный ответ. Также применяют препараты для стимуляции местного иммунитета и профиллактики рецидивов. Доказана высокая эффективность препарата Уро-Ваксом при негонококковых бактериальных уретритах, вызванных E. coli.
С целью эвакуации возбудителя из мочевых путей и восстановления применяют местную терапию, включающую в себя инстилляции водного раствора хлоргекседина, колларгола, уропротекторов.
Для купирования внезапных и непреодолимых позывов к мочеиспусканию применяют ингибиторы М-холинорецепторов (солифенацин), селективные агонисты бета3-адренорецепторов (мирабегрон) и блокаторы альфа-адренорецепторов (тамсулозин). Механизм действия данных препаратов направлен на расслабление гладкомышечных клеток (снятие спазма) в строме простаты, шейке и мышечной оболочке мочевого пузыря.
Дополнительным методом является физиотерапия, действие которой направлено на уменьшение воспалительного, болевого синдрома, улучшение микроциркуляции в тканях [12].
Прогноз. Профилактика
Своевременное лечение бактериального уретрита и соблюдение рекомендаций гарантирует полное выздоровление. После санированного (пролеченного) бактериального уретрита возможно реинфицирование (повторное заражение) при незащищенных половых акта?