Что такое электростимуляция мочевого пузыря
Содержание статьи
Электростимуляция мышц: показания и противопоказания, влияние на организм. Лечение и реабилитация электростимуляцией в клинике Москвы
Электростимуляция мышц – один из способов физиотерапевтического воздействия, который направлен на восстановление функции мышечной и нервной ткани после повреждения. При электростимуляции мышц используют импульсные токи различной силы и частоты.
При помощи электростимуляции физиотерапевты Юсуповской больницы восстанавливают или улучшают трофические функции нервных волокон, улучшают процесс иннервации мышц, их сократимость.
Транскраниальная электростимуляция представляет собой воздействие на головной мозг токов определённых частотных характеристик. Они активируют опиоидные структуры головного мозга и способствуют высвобождению бета-эндорфина. Это позволяет купировать различные болевые синдромы, снизить дозу препаратов для наркоза при хирургическом вмешательстве. В Юсуповской больнице электростимуляцию мышц ног, лица выполняют с помощью новейших приборов для электростимуляции ведущих европейских фирм.
Электростимуляцию мочевого пузыря проводится при расстройствах мочеиспускания, связанных с воспалением, дисфункцией или нарушением иннервации мочевого пузыря, вызванных заболеваниями спинного или головного мозга. Электростимуляция мозга успешно применяется в клинике реабилитации для восстановления после инсульта, лечения хронической боли и депрессивного синдрома. Она улучшает креативность мышления.
Влияние на организм
Электростимуляция влияет на организм за счёт импульсов разной продолжительности – от 0,5 до 300 мс, при силе тока до 5 мА (на лице), до 100 мА (на теле) и частоте 10-150 Гц, которая действуют с перерывами. Несмотря на то, что во время процедуры пациент не двигается, это влияние идентично обычной работе мышц во время их активности. Ток проходит сквозь ткани, возбуждает клетки и стимулирует активную работу мышцы, а в период пауз она расслабляется.
Ток, благодаря такому ритму работы, не раздражает кожу под электродами и эпидермис не повреждается. При воздействии электрического тока на мышцы или нервы изменяется их биоактивность. Импульсы провоцируют сокращение мышечных волокон, что их укрепляет и приводит в действие. Если мышца перенапряжена, электростимуляция хорошо снимает такое напряжение.
Электростимуляция мышц спины в клинике неврологии проводится пациентам с неподвижным больным или искривлённым позвоночником. Она уменьшает болевые ощущения, восстанавливает чувствительность, укрепляет мышцы. Процедуры на этапе реабилитации после операции на позвоночнике помогают укрепить мышцы спины.
Электростимуляция мышц нижних конечностей позволяет восстановить работу следующих мышц:
- двуглавой мышцы бедра – восстанавливает сгибание коленного сустава;
- икроножной мышцы – помогает восстановить функцию сгибания стопы;
- перональной мышцы – усиливает тыльное сгибание и отведение стопы;
- прямой мышцы бедра – улучшает разгибание ноги в коленном суставе.
Электростимуляция мышц бедра помогает активно бороться с остеоартритом, помогает восстановиться после операции по замене сустава. Электростимуляция мышц лица ускоряет утилизацию кислорода и уменьшает затраты энергии на сокращение. После физических нагрузок накапливается молочная кислота, а ток выводит её с мышц, избавляя от болевых ощущений.
Электростимуляция мышц рук восстанавливает функцию следующих мышц:
- дельтовидной – помогает возобновить отведение плеча в сторону, назад и вперёд;
- разгибателей кисти и пальцев – восстанавливает функцию разгибания;
- трехглавой – улучшает разгибание руки в локтевом суставе;
- двуглавой – поможет сгибать руку в локтевом суставе;
- сгибателей кисти и пальцев – улучшает их сгибание.
Показания и противопоказания
Электростимуляцию реабилитологи Юсуповской больницы проводят при всех состояниях, которые сопровождаются параличом или парезом мышц, травматических повреждениях нервов. Показаниями к электростимуляции являются:
- спастические параличи при рассеянном склерозе, боковом амиотрофическом склерозе, полинейропатиях и синдроме Гийена-Барре;
- нарушения чувствительности при корешковых синдромах и различных травматических повреждениях;
- центральные парезы и параличи вследствие перенесенных острых нарушений мозгового кровообращения;
- длительная адинамия мышц, сопровождающаяся их гипотрофией.
Электростимуляция не применяется в качестве средства монотерапии и является дополняющим реабилитационным мероприятием. Она эффективна для мышц спины у пациентов, которые длительно находятся на постельном режиме. Мышцы спины во время процедур восстанавливают устойчивость к нагрузке, бывшую силу.
Существует немало противопоказаний к проведению электростимуляции мышц:
- острый период ишемических поражений тканей мозга, сердца (инсульт, инфаркт миокарда);
- злокачественные новообразования;
- тяжелые заболевания сердечно-сосудистой системы;
- лихорадочные состояния, в том числе сепсис;
- заболевания кожи в месте проведения стимуляции.
Противопоказано проведение электростимуляции пациента, страдающим эпилепсией, в силу того, что процедура может спровоцировать судорожный приступ. При травматических повреждениях нервов, мышц и сухожилий проводить электростимуляцию можно через месяц со времени наложения швов. В противном случае ввиду резко увеличивающейся механической нагрузке при мышечном сокращении во время проведения процедуры может развиться несостоятельность шва. Категорически противопоказана электростимуляция при беременности, ведь электрический стимул может приводить к повышению тонуса матки и вызвать преждевременное прерывание беременности.
Длительность лечения
Продолжительность терапии электростимуляцией в Юсуповской больнице определяет лечащий врач в зависимости от выраженности симптомов, давности поражения, характера патологического процесса. Длительность одной процедуры о не превышает 40 минут, при этом одна мышца или нерв стимулируется максимум 2-3 минуты. После этого необходима пауза около 10 минут.
Электростимуляцию проводят ежедневно или несколько раз в день. Курс лечения составляет от 10 дней до месяца. Перерыв между кусами делают 30 дней, после чего проводят повторное лечение с использованием этого метода.
Что входит в процедуру
Перед электростимуляцией неврологи Юсуповской больницы и находят спазмированные мышцы, устанавливают степень повышения их тонуса и распознают наличие фиброзных изменений. Если процедура проводится на лице, пациентке рекомендуют снять макияж и обезжирить кожу. Затем физиотерапевт наносит на кожу и электроды токопроводящий гель.
Электроды накладывает на области, где расположены двигательные точки: лицо, грудь, спину, живот, конечности и закрепляет. Выбрав необходимую силу тока, частоту и продолжительность, проводит сеанс электрической стимуляции. По окончании процедуры снимает электроды, очищает кожу от геля.
Электростимуляция мышц в ходьбе
Терапия двигательного неврологического дефицита подразумевает использование нескольких схем лечения. Одним из современных способов повышения их эффективности является искусственная коррекция движений. В рамках этого метода пациенту проводят электростимуляцию при ходьбе. Это внешняя электростимуляция мышц, параметры которой реабилитологи Юсуповской больницы подбирают индивидуально в соответствии с особенностями пациента, физиологическими нормами и динамикой ходьбы.
Метод электростимуляции мышц позволяет добиться следующих результатов:
- снижение утомляемости;
- рост амплитуды движений при ходьбе;
- повышение темпа ходьбы;
- увеличение максимального расстояния, которое может пройти пациент.
Электростимуляцию мышц в Москве как метод лечения двигательного неврологического дефицита применяют специалисты клиники реабилитации. Пройти курс лечения можно, позвонив по телефону Юсуповской больницы.
Источник
Как лечится нейрогенный мочевой пузырь?
Лечение нейрогенного мочевого пузыря представляет собой сложную задачу, которая требует совместных усилий врачей-нефрологов, урологов и невропатологов с проведением комплекса дифференцированных корригирующих мероприятий. Для больных с нейрогенным мочевым пузырем рекомендуется охранительный режим с устранением психотравмирующих ситуаций, с полноценным сном, отказом от эмоциональных игр перед ночным сном, проведение прогулок на свежем воздухе.
Назначение лекарственных средств предусматривает оказание определенного влияния на патогенез нейрогенного мочевого пузыря, его отдельные звенья с получением в определенном проценте случаев положительного клинического эффекта. Это касается восстановления детрузорно-сфинктерных отношений, резервуарной функции мочевого пузыря и управляемого мочеиспускания. Таким образом, в основе лекарственной коррекции нейрогенного мочевого пузыря лежат эффекты влияния различных групп фармпрепаратов: во-первых, на функцию мочевого пузыря (внутрипузырная гипертензия в фазу накопления), т.е. на дезадаптацию детрузора; во-вторых, на форму нейрогенного мочевого пузыря (гиперрефлекторная или гипорефлекторная). Наряду с лечением, непосредственно направленным на улучшение функционального состояния мочевого пузыря, осуществляются мероприятия, нормализующие ЦНС. При явлениях вегетативной дистонии — лекарственные средства симпатотропного или парасимпатотропного действия в зависимости от характера дисфункции. Использование одной фармакотерапии, как правило недостаточно. При нейрогенном мочевом пузыре широко используется физиотерапевтическое лечение (электростимуляция, ультразвуковое воздействие, электросон, регионарная гипертермия мочевого пузыря, электрофорез лекарственных средств).
Рекомендуемый лечебный комплекс
Нейрогенная дисфункция мочевого пузыря по гипорефлекторному типу:
- Режим принудительных мочеиспусканий (через 2-3 часа).
- Ванны с морской солью.
- Курс адаптогенов (жень-шень, элеутерококк, лимонник, заманиха, родио-ла розовая, золотой корень по 2 капли настойки на год жизни в первой половине дня).
- Глицин перорально 10мг/ кг в сут. в течение мес.
- .Физиотерапия:
- электрофорез с прозерином, хлористым кальцием;
- ультразвук на область мочевого пузыря;
- стимуляция мочевого пузыря (СМТ). При дальнейшем лечении используются антихолинэстеразные средства: убретид (дистигмин бромид) ингибирующий ацетилхолинэстеразу (назначается по 1/2 таб. (0,25 мг) 1 раз в 2-3 дня натощак); ацеклидин (холиномиметик) (вводится по 0,4-1,0 мл 0,2%-ного раствора подкожно 2 раза в сут. через 12 ч одновременно с цитохромом С и рибофлавином в течение 12-14 дней). Повторный курс лечения проводится через 1,5 мес. Прозерин (электрофорез или перорально) в дозе 1 мг/год жизни. Галантамин 1%-ный раствор в дозе не более 10 мг/кг в сут.
Нейрогвнная дисфункция мочевого пузыря по гиперрефлекторному типу.
- Препараты валерианы, корня пиона, пустырника.
- Препараты красавки (беллоид, беллатаминал).
- Пантогам перорально по 0,025 мг 4 раза в день на 2-3 мес.
- Пикамилон 5 мг/кг в сутки на 1 мес.
- Физиотерапия:
- электрофорез атропина, папаверина на область мочевого пузыря;
- магнитотерапия;
- ультразвук на область мочевого пузыря;
- электростимуляция мочевого пузыря по расслабляющей методике;
При неэффективности лечебных мероприятий применяются антихолинэргетики (назначается один из препаратов). Для прогностической оценки эффективности средств этой группы используют атропиновую пробу, положительные результаты которой (улучшение показателей уродинамики через 30-40 мин. после подкожного введения атропина) являются показаниями к назначению антихолинергетиков. Атропин — по 0,05-0,5 мг 1 или 2 раза в день. Дриптан (оксибутинин) у детей старше 5 лет по 1 таб. (5 мг) 2 раза в день (3 раза с последней дозой перед сном при ночном энурезе). Мелипрамин — по 0,02-0,03г 1 раз на ночь или по 0,01-0,025 г в 16 и 20 ч. Лечебной дозы достигают постепенно, начиная с 0,01 г. Помимо антихолинергического действия обладает миотропной спазмолитической и антидепрессантной активностью.
В последние годы для лечения нейрогенного мочевого пузыря, сопровождающейся ночным энурезом, применяют десмопрессин — синтетический аналог вазопрессина, природного антидиуретического гормона нейрогипофиза. Его применение возможно только у детей, достигших 5-летнего возраста. Начальная доза — 0,1 мг однократно (на ночь) с последующим постепенным увеличением до 0,4 мг. Курс лечения составляет от 6 недель до 3 мес.
При развитии инфекционно-воспалительных заболеваний органов мочевой системы на фоне данного состояния помимо основного курса антибиотиков и уросептиков необходим дополнительный прием уросептиков в 1/3 суточной дозы однократно на ночь в течение 2-х мес.
При наличии нейрогенной дисфункции мочевого пузыря необходим ежеквартальный контроль анализов мочи и на фоне интеркуррентных заболеваний, контроль ритма мочеиспусканий, ультразвуковое исследование почек и мочевого пузыря 1 раз в 9-12 мес.
[1], [2], [3], [4], [5], [6], [7]
Источник
Тибиальная нейростимуляция в качестве метода лечения гиперактивного мочевого пузыря
Тибиальная нейростимуляция в качестве метода лечения гиперактивного мочевого пузыря
10.09.2018
Предыдущая статья
Я.Б. Миркин, А.В. Карапетян, С.Ю. Шумов ММЦ «УРО-ПРО», г. Краснодар
Сведения об авторах:
Миркин Я.Б. – заведующий отделением урогинекологии и нейроурологии ММЦ «УРО-ПРО», г. Краснодар, mirkom@yandex.ru
Mirkin Ya.B. – the head of the department of urogynecology and neurourology MMC «URO-PRO», Krasnodar, mirkom@yandex.ru
Карапетян А.В. – генеральный директор ММЦ «УРО-ПРО», г. Краснодар, krasnodar1@upclinic.ru
Karapetyan A.V. – General Director of the MMC «URO-PRO», Krasnodar, krasnodar1@upclinic.ru
Шумов С.Ю. – директор МЦ «УРО-ПРО», г. Краснодар, krasnodar1@upclinic.ru
Shumov S.Yu. – Director of the MMC «URO-PRO», Krasnodar, krasnodar1@upclinic.ru
Гиперактивный мочевой пузырь (ГАМП) – симптомокомплекс, характеризующийся ургентными позывами на мочеиспускание, которые могут сопровождаться недержанием мочи (но не обязательно), поллакиурией, ноктурией. Распространенность ГАМП в США, согласно данных, полученных в исследовании NOBLE (National Overactive Bladder Evaluation) составила 16,5% среди 5204 респондентов:
— 6,1% страдали от ГАМП с ургентными позывами на микцию и недержанием мочи,
— 10,4% – от ГАМП без потери мочи.

Для медикаментозного лечения ГАМП применяются М-холинолитики, спазмолитики, агонисты В3-адренорецепторов.
В случае рефрактерности пациента к фармакотерапии ГАМП, определенное распространение получили инъекции ботулинического токсина в детрузор (100 ЕД), однако эта методика является инвазивной и дорогостоящей.
В связи с этим, ведется поиск методов лечения ГАМП, резистентного к М-холинолитической терапии. Одним из перспективных методов является тибиальная нейромодуляция или электростимуляция тибиального нерва.
Экспериментальное обоснование метода описано МакФерсоном в 1966 году. Во время экспериментов на кошках, он проводил стимуляцию различных периферических нервов, включая тибиальный нерв. Такая электростимуляция эффективно ингибировала сокращения детрузора экспериментальных животных. N.Tibialis является нервом, обладающим как сенсорной, так и моторной функцией.
Его аксоны проходят через корешки спинного мозга на уровне L4-S3. Важно то, что на уровне крестца эти корешки содержат периферические нервы, участвующие в сенсорной и моторной иннервации тазового дна и мочевого пузыря, следовательно – в контроле мочеиспускания. Электрическая стимуляция этих нервов ингибирует активность детрузора через центральные механизмы.
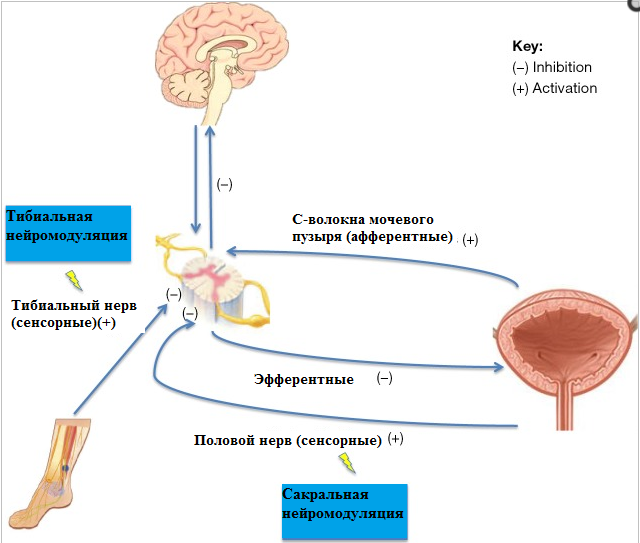
На сегодняшний день применяются две методики тибиальной нейромодуляции: с использованием игольчатого электрода или поверхностных самоклеящихся электродов. Частота стимуляции 5 Гц, при правильном размещении электродов наблюдаются сокращения большого пальца. Продолжительность процедуры – 30 минут.
Тибиальную нейромодуляцию с применением поверхностных электродов можно проводить в домашних условиях с использованием портативных электростимуляторов.
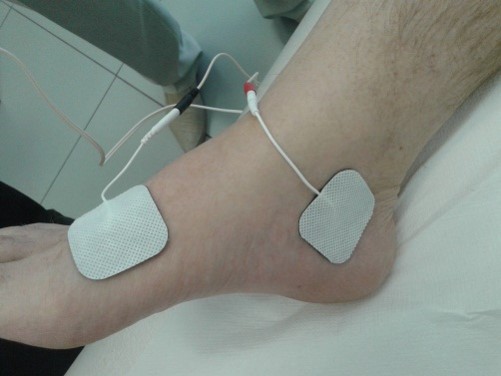
Для лечения гиперактивного мочевого пузыря используется тибиальная нейромодуляция с частотой 5 Гц. Положение электродов показано на фото. Процедуры необходимо проводить 1-2 раза в день. Курс 1 – 2 месяца.
Интенсивность стимуляции подбирается таким образом, чтобы вызвать сокращения большого пальца ноги, но не достигая боли или выраженного дискомфорта.
В настоящее время доступны результаты более 30 исследований, посвященных тибиальной нейромодуляции.
Более половины пациентов (54,5%) демонстрировали эффективность метода, по сравнению с группой, получавшей имитацию нейромодуляции (20,9%).
— Частота мочеиспускания уменьшилась с 12,8 эпизодов в сутки до 9,2 эпизодов.
— Ургентность – с 3-х эпизодов в сутки до 0,3.
— По данным уродинамических исследований, максимальная цистометрическая емкость мочевого пузыря увеличилась с 197 мл до 252 мл.
Таким образом, тибиальная нейромодуляция представляет перспективный метод лечения ГАМП.
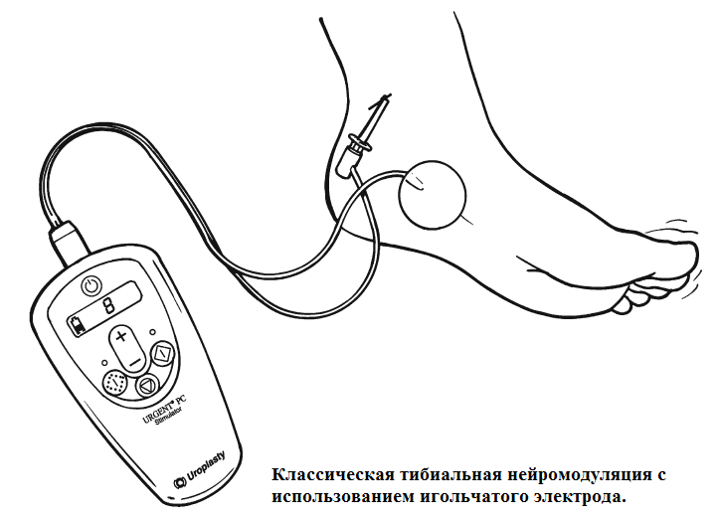
РАБОТА С ЭЛЕКТРОСТИМУЛЯТОРОМ
1. Вставьте две батарейки (в комплекте) так, как показано на рисунке 1
2. Подключите входящие в комплект провода к портам каналов 1 и 2.
3. Подключите провода к самоклеящимся электродам.
4. Приклейте электроды на кожу в места, указанные лечащим врачом.
5. Включите прибор кнопкой “Вкл/Выкл”.
6. Выберите режим процедуры (см. таблицу ниже). Обычно режимы подбираются лечащим врачом.
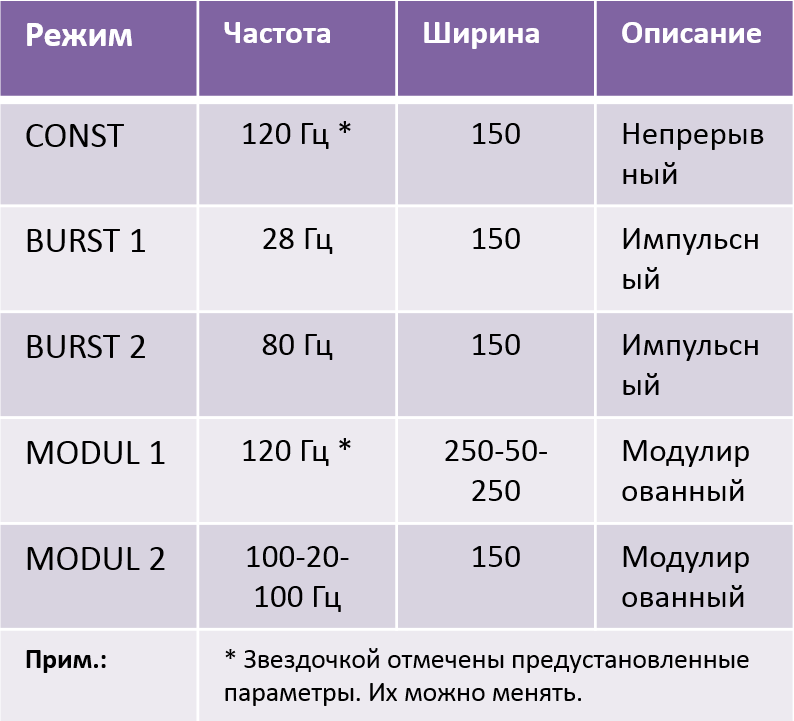
7. Установите необходимую частоту стимуляции (по рекомендации врача) клавишей «Частота»
8. Нажатием клавиши «+» канала 1 и/или 2 начните процедуру. Повторными нажатиями клавиши «+» подберите оптимальную силу тока. Вы должны ощущать стимуляцию, но не боль или дискомфорт.
9. По истечении заданного времени аппарат отключится.

В случае возникновения вопросов Вы можете обратиться к лечащему врачу или написать в службу поддержки sale@urolife.info
Читать следующую статью
Источник
ЭЛЕКТРОСТИМУЛЯЦИЯ — Большая Медицинская Энциклопедия
ЭЛЕКТРОСТИМУЛЯЦИЯ — один из видов воздействия на организм импульсным электрическим током в целях возбуждения или усиления функции того или иного органа. Для этого используют различные электрические импульсы, являющиеся адекватными раздражителями для стимулируемых структур. Электростимуляция является одним из методов электролечения (см.).
В более широком значении под электростимуляцией понимают электрическое возбуждение или усиление деятельности любых структур организма с диагностической, лечебной или исследовательской целью. В этом смысле можно говорить об электростимуляции афферентных нервных структур, электростимуляция нервно-мышечных образований с диагностической целью (см. Электродиагностика), электростимуляция различных возбудимых структур с исследовательской целью в экспериментах на животных и т. д. Не рекомендуется использовать термин «электростимуляция» для обозначения электросна (см.) и электроанестезии (см.).
Физиологические предпосылки электростимуляции как метода лечения созданы работами отечественных ученых И. М. Сеченова, И. П. Щелкова, И. Ф. Циона, Н. Е. Введенского, А. А. Ухтомского и др., которые показали значение для электростимуляции параметров тока, электровозбудимости и лабильности нервно-мышечного аппарата (см. Возбудимость, Лабильность, Парабиоз). Первоначально применяли только электростимуляцию скелетных мышц, в настоящее время сфера ее использования значительно расширилась (электростимуляция сердца, мочеточников, мочевого пузыря и других органов).
Различают прямую электростимуляцию, при которой электрическому раздражению подвергают непосредственно стимулируемую ткань или орган, и непрямую электростимуляцию, осуществляемую опосредованно через соседние ткани или структуры нервной системы.
Электроды для электростимуляции могут быть расположены на поверхности тела (наружная, или чрескожная, электростимуляции), в полости внутреннего органа (внутриполостная электростимуляция), имплантированы в стенку стимулируемого органа или в идущие к нему нервы.
В зависимости от продолжительности воздействия выделяют постоянную (хроническую), курсовую и разовую (проводимую в виде отдельной процедуры) электростимуляцию.
Электростимуляцию можно назначать больным любого возраста, но с обязательным учетом индивидуальных особенностей реактивности организма, наличия сопутствующих заболеваний.
Для электростимуляции используют постоянные импульсные токи с различной длительностью (обычно от 1 до 300 мсек) и формой импульсов — прямоугольной, экспоненциальной, полусинусоидальной, пилообразной и др. Импульсы модулируют в серии различной длительности и частоты при интенсивности до 50 ма (см. Импульсные токи). Применяют для электростимуляции и переменные синусоидальные модулированные токи с несущими частотами 2000 я 5000 гц при модуляции их низкими частотами (как правило, в пределах от 10 до 150 гц), при силе тока до 80 ма. В качестве источников раздражающих электрических импульсов используют различные аппараты для лечения импульсными токами —«Стимул-1», «Стимул-2», «Амплипульс-4» и др., а также приборы, специально предназначенные для того или иного вида электростимуляции (см. ниже).
Электростимуляция сердца широко применяется для лечения разнообразных нарушений сердечного ритма. Сущность метода заключается в раздражении миокарда электрическими импульсами заданной мощности и частоты, вызывающими систолические сокращения желудочков. Электростимуляция сердца может быть направлена как на учащение, так и на урежение ритма сердечных сокращений, а также на усиление малоэффективных сокращений миокарда при различных видах нарушений сердечной деятельности (см. Кардиостимуляция) .
Электростимуляция диафрагмы и диафрагмальных нервов используется для стимуляции внешнего дыхания при дыхательной недостаточности, развившейся после тяжелых операций на органах грудной полости, вследствие травмы диафрагмального нерва, различных заболеваний легких, в качестве средства профилактики и лечения послеоперационных пневмоний. Электростимуляция противопоказана при кровотечениях, некротических и дистрофических процессах в грудной полости, наличии пневмоторакса. Электроды могут быть расположены наружно (в области шеи и в подключичной области), периневрально или внутривенно. Различают асинхронную электростимуляцию, при которой ритм наносимых электрических раздражений не совпадает с ритмом спонтанного дыхания, и биосинхронизированную, совпадающую с ритмом естественного дыхания.
В клинической практике применяют переносной стимулятор диафрагмы ЭСД-1П, позволяющий осуществлять прямую и чрескожную электростимуляции. Используют также частично имплантируемые электростимуляторы, в которых взаимодействие между имплантируемым приемником и внешним переносным передающим устройством и управление режимом стимуляции осуществляются с помощью радиосвязи.
Электростимуляция структур спинного мозга осуществляется с целью активации их деятельности при функциональной атонии центров спинного мозга, развивающейся в результате травмы. Ее применяют также для активации нервных структур задних столбов спинного мозга и перекрытия путей поступления афферентной импульсации из очага боли в высшие отделы центральной нервной системы. Электростимуляция тормозных интернейронов используется при хроническом болевом синдроме, трудно поддающемся лечению. Электроды при электростимуляции структур спинного мозга имплантируют субдурально.
Электростимуляция матки применяется с целью активизации родовой деятельности, для лечения дисфункциональных маточных кровотечений, послеродовых маточных кровотечений. Противопоказания: новообразования, подозрение на разрыв матки, острый воспалительный процесс в органах малого таза.
Для профилактики и лечения гипотонических и атонических кровотечений в последовом периоде применяют наружную электростимуляцию монополярными импульсами прямоугольной формы или так называемую электротонизацию матки одиночным кратковременным импульсом постоянного тока высокого напряжения. С целью уменьшения кровопотери при кесаревом сечении сразу после извлечения плода однократно проводят непрямую биполярную электростимуляцию матки монополярными импульсами прямоугольной формы с применением ректального электрода. Для лечения дисфункциональных маточных кровотечений применяют электростимуляцию шейки матки прямоугольными импульсами в период маточного кровотечения (с целью гемостаза) или вне кровотечения с 8—10-го дня менструального цикла. Курс лечения 10—12 процедур.
Для лечения дисфункциональных маточных кровотечений, например путем электростимуляции шейки матки, в СССР разработан электростимулятор ЭУС-5-1, формирующий серии прямоугольных импульсов.
Для воздействия на матку с целью усиления и возбуждения родовой деятельности применяют прямоугольные и экспоненциальные импульсы. Для повышения эффективности стимуляции матки в ряде случаев используют принципы биоуправления, в частности применяют датчики, регистрирующие сокращения матки и синхронизирующие импульсы с ритмом сокращений матки.
Электростимуляция маточных труб проводится с целью лечения функционального трубного бесплодия. Для этого на маточные трубы воздействуют синусоидальными импульсами с помощью влагалищного электрода.
Электростимуляция мочевого пузыря применяется для нормализации функции мочеиспускания при задержке или недержании мочи вследствие травм и заболеваний спинного мозга, гинекологических заболеваний, обширных оперативных вмешательств на органах малого таза. Противопоказания: новообразования, острый воспалительный процесс в мочевых путях.
Больным с тяжелой травмой или заболеванием спинного мозга электростимуляция мочеиспускания может проводиться через мышцы мочевого пузыря, нервы (тазовые, половые, крестцовые) и спинномозговые центры. Наиболее часто применяют элекстростимуляцию спинномозговых центров и мочевого пузыря. Последняя может быть прямой и осуществляться имплантируемыми электродами или опосредованной, путем введения электрода в прямую кишку.
При недержании мочи проводится электростимуляция сфинктеров мочевого пузыря накожными, имплантируемыми или ректальными электродами от портативного индивидуального электростимулятора, закрепляемого на поясе пациента (постоянная электростимуляция). При нетяжелых неврогенных дисфункциях мочевого пузыря, а также при понижении тонуса сфинктера мочеиспускательного канала и шейки мочевого пузыря (после аденомэктомии, у женщин в климактерическом периоде и др.) используют временную полостную или чрескожную электростимуляцию синусоидальными модулированными и диадинамическими токами.
Для лечения недержания мочи и кала советские и болгарские специалисты совместно разработали электростимулятор сфинктера ЭАС-6-1 с ректальными электродами для взрослых и детей. Электростимулятор формирует монополярные прямоугольные импульсы или пачки биполярных импульсов длительностью 2 мсек с частотой следования 150 гц.
Для восстановления функции мочеиспускания у больных с поражением спинного мозга эффективна электростимуляция мочевого пузыря с помощью разработанного в СССР радиочастотного стимулятора мочевого пузыря. В этом приборе управление процессом стимуляции осуществляется путем радиочастотной передачи энергии от внешнего генератора к имплантируемому приемнику и далее к электродам, закрепленным непосредственно на мочевом пузыре. Применяют также урологический электростимулятор ЭСУР-1, генерирующий радиоимпульсы, заполненные биполярными колебаниями с частотой 1—2,5 кгц. Импульсы формируются пачками длительностью 2—5 сек.
Электростимуляция мочеточников осуществляется с целью изгнания камней, восстановления тонуса гладких мышц мочеточника после операций на верхних мочевых путях (пластика лоханочно-мочеточникового сегмента и др.). Для изгнания камней используют накожную электростимуляцию синусоидальными модулированными токами (методика В. Г. Ясногородского). В послеоперационном периоде применяют прямую электростимуляцию с помощью электрода-катетера импульсами прямоугольной формы. Противопоказания: острый пиелонефрит, снижение функции почки, явления гидронефроза.
Электростимуляция желудочно-кишечного тракта показана при нарушениях его моторно-эвакуаторной функции. Ее проводят накожными и полостными электродами, вводимыми в желудок, двенадцатиперстную или прямую кишку. Электростимуляцию применяют при остром или хроническом ослаблении моторной и эвакуаторной функции желудочно-кишечного тракта, приводящем к задержке дефекации вследствие заболевания, общей гиподинамии, после абдоминальных операций, травм головного и спинного мозга, при недержании кала вследствие травмы, или функциональной недостаточности наружного сфинктера заднего прохода, или операции на нем. Противопоказания к электростимуляции: подозрение на несостоятельность анастомозов.
механическая непроходимость кишечника, диффузный перитонит, мегаколон, кровотечения, некротические и дистрофические процессы в желудочно-кишечном тракте, острый и подострый гастроэнтерит, новообразования, беременность. Специализированным прибором для электростимуляции желудочно-кишечного тракта является, например, гастроэнтеростимулятор «Эндотон-1». Аппарат генерирует радиоимпульсы с такими же параметрами, как урологический электростимулятор ЭСУР-1 (см. выше). Применяют также автономные электростимуляторы в виде миниатюрных капсул, содержащих генератор импульсов и источник питания. Наружные части корпуса капсулы представляют собой электроды. По мере продвижения введенной перорально капсулы по желудочно-кишечному тракту осуществляется последовательная электростимуляция его отделов.
Для стимуляции наружного сфинктера заднего прохода используют полостную электростимуляцию от индивидуального портативного электростимулятора. Электростимуляция не проводится при новообразованиях заднего прохода и прямой кишки, при остром воспалительном процессе и кровоточащем геморрое.
Электростимуляция скелетных мышц (электрогимнастика) назначается при парезах и параличах (первичных и вторичных) мышц конечностей, туловища и лица (вялых, спастических, смешанных, истерических) вследствие заболеваний и травм нервной системы, костей и суставов, гипокинезии, с целью профилактики послеоперационных тромбоэмболических осложнений, тренировки мышц и повышения их физической выносливости, обучения двигательным актам, при болевых синдромах (каузалгии, фантомных болях), сколиозе. Противопоказания к электростимуляции мышц: разрывы мышц, сухожилий, нервов, сосудов, контрактура мимических мышц, острый воспалительный (гнойный) процесс (тромбофлебит, абсцесс и др.) в зоне электростимуляции, анкилоз суставов, артериальная гипертензия, недостаточность кровообращения II—III стадии.
Электростимуляция мышц проводится по двигательным точкам нервов или мышц (см. Электродиагностика).
При вялых парезах и параличах параметры элекстростимуляции мышц и нервов определяются их электровозбудимостыо. При нормальной и слегка сниженной возбудимости используют тетанизирующий, диадинамические и синусоидальные модулированные токи (см. Импульсные токи). При выраженном снижении возбудимости частота импульсов и модуляций уменьшается, а их длительность и интервалы между импульсами увеличиваются. Продолжительность воздействия от 8 до 20 минут. Эффективность электростимуляции выше при ежедневном ее проведении и в сочетании с другими процедурами (местными тепловыми, ультразвуковым воздействием, индуктотермией, электрофорезом антихолинэстеразных препаратов).
Для электростимуляции ослабленных антагонистов спастических мышц применяют диадинамические и синусоидальные модулированные токи.
Перечисленные методы электростимуляции находят все большее применение в клинической практике; эффективность электростимуляции зависит от степени поражения соответствующих органов и систем, от правильности выбора параметров воздействия, определяемых индивидуальными особенностями организма.
Библиогр.: Антропова М. И. Электростимуляция мышц и ее лечебное применение, М., 1960; Вишневский А. А., Лившиц А. В. и Вилянский М. П. Электростимуляция желудочно-кишечного тракта, М., 1978; Ефанов О. И. и Дзанагова Т. Ф. Физиотерапия стоматологических заболеваний, с. 30, М., 1980; Колесников Г. Ф. Электростимуляция нервно-мышечного аппарата, Киев, 1977; Курортология и физиотерапия, под ред. В. М. Боголюбова, т. 1, с. 380, М., 1985; Обросов А. Н. и Ливенцев Н. М. Электродиагностика и электростимуляция мышц при поражении периферических нервов, М., 1953; Применение электростимуляции в клинической практике, под ред. М. Н. Умовиста, М., 1978; Справочник по физиотерапии, под ред. А. Н. Обросова, с. 37, М., 1976;
Стругацкий В. М. Физические факторы в акушерстве и гинекологии, с. 28, М., 1981; Электронная аппаратура для стимуляции органов и тканей, под ред. Р. И. Утямышева и М. Враны, М., 1983, библиогр.
М. И. Антропова; В. А. Михайлов (техн.).
Источник