Что такое гальванизация мочевого пузыря
Содержание статьи
Травма спинного мозга и позвоночника
Воздействия физиотерапевтическими средствами на мочевой пузырь при травме спинного мозга могут быть различными в зависимости от характера нарушений мочеиспускания и функционального состояния пузыря.
Транскутанная электростимуляция мочевого пузыря
С этой целью применяют различные способы и средства.
При гипотоническом синдроме эффективны:
— диадинамические токи. Два электрода размерами 10×10 см накладывают над лоном по бокам от средней линии живота. Однотактный ток подают 2 мин, ритм синкопа — 3 мин. По методике А.Р. Утца сила тока составляет 5-20 мА, на курс 6-12 процедур ежедневно. Может быть использован ритм синкопа от 5 до 10 мин с расположением катода на промежности, анода — над лоном. Курс 5-7 ежедневных процедур;
— синусоидальные модулированные токи. Расположение электродов абдоминально-сакральное, режим 1, род работы 2, «посылка — пауза», частота 30 Гц. Род работы 4, «посылка — пауза», частота 20—150 Гц, глубина модуляций от 0 до 100%. Посылка 2 мс, пауза 3 мс. Курс 8-10 ежедневных процедур;
— флюктуирующий ток. Расположение электродов абдоминально-сакральное, форма ток 1, доза большая, проводят 5—10 ежедневных процедур;
— экспоненциальный ток. Электрод размером 8×8 см фиксируют над лоном. Второй электрод размером 100×150 см — на пояснично— крестцовом отделе. Частота 8—12 Гц, число модуляций 12—24 в 1 мин, время 20 мин, на курс 10—12 процедур ежедневно;
— электрофорез. Расположение электродов по методике В.А. Смирнова: активный анод — над лоном, катод — на пояснично-крестцовом отделе. Применяемые лекарственные вещества: 1%-ный раствор пилокарпина гидрохлорида, 0,1 %-ный раствор прозерина гидрохлорида. Для увеличения эффекта лучше проводить внутритканевой электрофорез, при котором вначале инфекционно вводится р-р прозерина гидрохлорида, а затем без временного перерыва проводится гальванизация по вышеуказанной методике. Курс составляет 10—12 ежедневных процедур, в ряде случаев он может увеличиваться до 20 процедур;
— гальванизация. Анод располагают на позвоночнике в области T10-L2 позвонков, катод — на промежности. Сила тока 15 мА, время 20 мин, курс 15 процедур, ежедневно;
— дарсонвализация области промежности, внутренней и передней поверхности бедер в верхней трети проводится длинной искрой. Время 5—10 мин. На курс 20 процедур, ежедневно. Целесообразно использовать и ректальное (у мужчин и девочек) или вагинальное воздействие при выходной мощности 3-4 деления шкалы по 10 минут;
— ультратонотерапия проводится на те же зоны и временных параметрах, что и дарсонвализация (накожно, ректально, вагинально) только в тепловых дозировках;
— локальное инфракрасное облучение (соллюкс) на подчревную область в тепловой дозировке по 15—20 мин. На курс 7—10 процедур, ежедневно.
При гипертоническом синдроме показаны:
— диадинамические токи. Электроды располагают над лоном. Двухтактный ток, короткий период — 3 мин, длинный период — 2 мин, сила тока 5-20 мА, на курс 10-12 процедур.
— синусоидальные модулированные токи. Расположение электродов абдоминально-сакральное. Режим 1, род роботы 3, «посылка — пауза», частота 150 Гц, глубина модуляций 100%, посылка — 5 мс, пауза — 5 мс, на курс 12 процедур, ежедневно.
— флюктуирующий ток. Расположение электродов абдоминально-сакральное, форма ток 1, доза большая, проводят 10-12 ежедневных процедур;
— электрическое поле УВЧ. Отпускается по поперечной методике. Доза олиготермическая. Время 15—20 мин, на курс — 5-7 процедур, ежедневно. Следует отметить, что применение электрического поля УВЧ противопоказано при гематурии, острой и хронической почечной и печеночной недостаточности, инсулинозависимом сахарном диабете;
— электрофорез. Расположение электродов абдоминально-сакральное, через процедуру проводится смена полярности. Сила тока 20—30 мА, время 30—40 мин. Применяют 1 %-ный раствор атропина сульфата, вводимого с анода, может быть использован магния сульфат (вводится с двух полюсов), эуфиллин, папаверин, но-шпа. Из перечисленных методов трудно отдать предпочтение какому-либо одному.
Функциональная электростимуляция мочевого пузыря
Стимуляция проводится для формирования позыва путем усиления афферентации с рецепторов мочевого пузыря. При этом моделируют естественные условия мочеиспускания. Процедура показана в случаях отсутствия позыва, при наличии остаточной мочи более 100 мл, у больных с недержанием мочи. Техника проведения следующая.
Через катетер, соединенный с аппаратом, состоящим из системы для заполнения и опорожнения мочевого пузыря, устройства, регулирующего внутрипузырное давление, и системы стимулирующих электродов — ректального катода и накожных анодов — мочевой пузырь капельно (50—100 капель в 1 мин) заполняют антисептическим раствором (фурацилин) температуры 37°С. По достижении заданного внутрипузырного давления через систему реле включают стимулирующее устройство — наступает фаза активного выведения мочи с участием больного. По мере истечения мочи и падения внутрипузырного давления цепь размыкается и электростимуляция прекращается. Параметры стимулирующего сигнала подбираются индивидуально и лежат в пределах: сила тока 10-30 мА, частота импульса 10-30 Гц, длительность импульса 0,5 м/с.
Для коррекции пузырного рефлекса электростимуляцию можно проводить с различными лекарственными веществами, вводимыми внутрипузырно.
При этом в случае гипорефлекторного пузыря в раствор добавляют средства, повышающие тонус (прозерин, стрихнин), в случаях гиперрефлекторного пузыря -средства, снижающие проводимость (новокаин, атропин). Функциональная стимуляция проводится ежедневно, 2 раза в день в течение 10—15 дней.
Хорошие результаты были получены при транскутанной электростимуляции мочевого пузыря от аппаратов HiToP и Stiwell Med 4 (Е.Ю. Сергеенко, Г.Е. Иванова, И.А. Качанюк, А.А. Колодезникова, 2009) [25, 28].
Трансректальная электростимуляция мочевого пузыря
Применяют токи прямоугольной формы, генерируемые стимулятором ЭСЛ-1 или «Альвар» и аппараты «Тонус-1», «Тонус-2» и «Амплипульс» (Л.Д. Потехин, 1989) [45].
Активный электрод подводят к мочевому пузырю через прямую кишку, индифферентный устанавливают попеременно в течение сеанса над лоном, на крестец и в области нижних грудных позвонков. Стимуляцию проводят по 15 мин при каждом новом расположении электродов. Ток прерывистый с подачей 5 с и интервалом 10 с. Курс 10—15 процедур.
Трансректальная стимуляция мочевого пузыря при помощи синусоидального модулированного тока по методике А.Р. Утца заключается в следующем.
Первый электрод площадью 200 см2 фиксируют над лоном, второй электрод в форме изогнутой пластинки вводят в прямую кишку. Сила тока 20—40 мА. Для снижения тонуса детрузора: частота тока 20 Гц, режим переменный, род работы — постоянная модуляция и «посылка — пауза» по 5 мин. Для повышения тонуса детрузора: частота тока перемежающаяся — 20—150 Гц, «посылка — пауза» по 5 мин. На курс 12 процедур, ежедневно [21].
По мнению С.С. Чипко (1970), трансректальная электростимуляция при высоких уровнях повреждения спинного мозга сокращает сроки восстановления рефлекторного мочеиспускания почти вдвое. Автор считает, что улучшение показателей уродинамики при трансректальной электростимуляции мочевого пузыря наступает за счет дополнительной афферентной импульсации в результате раздражения электрическим импульсным током рецептивного аппарата прямой кишки, что усиливает кишечно-пузырной и сегментарный спинномозговой рефлексы [73].
С. Godec и соавт. (1979, 1980) при расстройствах мочеиспускания проводил электростимуляцию анального сфинктера прямоугольными импульсами в режиме: длительность 1 мс, частота следования 20 Гц, амплитуда 35—15 В, продолжительность 5 мин [79, 80]. А.В. Лившиц и соавт. (1981) модифицировали этот метод воздействия на мочевой пузырь посредством электростимуляции анального сфинктера с параметрами: длительность импульса 0,8—1 мс, форма тока прямоугольная, двухфазная, частота следования 50 импульсов в 1 с, напряжение выходного тока от 4 до 15 В. Для этих целей был создан специальный электростимулятор мочевого пузыря ЭСМП-15-1 с кольцевыми пластинчатыми электродами, расположенными на пластмассовых пробках [31].
Контактная электростимуляция мочевого пузыря
Контактная электростимуляция мочевого пузыря — имплантация радиочастотного стимулирующего устройства через срединный разрез брюшной стенки.
Электроды прикрепляют к стенкам мочевого пузыря, а под апоневроз переднего листка влагалища прямой мышцы живота подводят приемник, соединенный с электродами. Брюшную стенку герметизируют полностью. Больной по мере необходимости включает портативный радиочастотный генератор, сигналы которого наводят на приемник, настроенный с генератором в резонанс. Электрическое раздражение, преображаясь в приемнике, через электроды поступает к мочевому пузырю, вызывая его сокращение.
По мнению авторов, такой метод электростимуляции, вызывая усиление сократительной функции детрузора, способствует восстановлению активного мочеиспускания, а также положительно влияет на функцию почек, надпочечников и кишечника.
А.К. Чевычалов (1976) описал метод электростимуляции мочевого пузыря с помощью электродов, имплантированных в анальный сфинктер. Метод может быть применен также и при расстройствах дефекации [71]. Е.А. Лустина изучила и описала (1970) при лечении нейрогенной дисфункции мочевого пузыря у больных с травмой спинного мозга методику чрескожной имплантациимикроэлектродов в крестцовые отверстия и коагуляции корешков аппаратом ДК-3 при мощности высокочастотного тока 5—7 Вт с экспозицией 1,5мин [21].
Физиотерапия при осложнениях в системе мочевыделения
Имеются сообщения (Т. В. Караченцева и соавт., 1992) об использовании токов надтональной частоты и ДМВ при цистите. Токи надтональной частоты подводят через ректальные электроды, интенсивность — с 3-й до 6-й ступени мощности по шкале аппарата «Ультратон», экспозиция 8—10 мин, на курс — 6—10 процедур. ДМВ отпускают излучателем 10,5 см, направленным на область проекции мочевого пузыря; мощность 8—12 Вт, на курс 10 процедур. И в том, и в другом случае отмечаются улучшение состояния слизистой оболочки пузыря (по данным цистоскопии) и его сократительной функции (по данным ЭМГ). Клинический эффект проявляется уменьшением дизурических явлений, исчезновением пиурии. Очевидно, положительный результат лечения обусловлен улучшением регионарного кровообращения [76].
Электромагнитное поле сверхвысокой частоты в дециметровом диапазоне широко применяют при лечении хронического пиелонефрита. По данным авторов, при этом отмечается снижение лейкоцитов и эритроцитов в моче, увеличиваются почечный кровоток и почечный плазмоток. Воздействие физическими факторами позволяет улучшить гемодинамику при существующем пиелонефрите и повысить дезинтоксикационную способность почек. Процедуры проводят с помощью аппарата «Волна-2» прямоугольным излучателем дистанционно, зазор 3—4 см над поясничной областью, частоты 460 мГц, доза воздействия И—III (20—40 Вт), время 15—20 мин, на курс 10—12 процедур, ежедневно. При применении аппарата «Ромашка» устанавливается интенсивность воздействия III (12 Вт).
Т.А. Ларионова и соавт. (1984) отмечают положительное влияние гипероксии на функцию почек (Г.В. Карепов, 1991). Для ГБО авторы использовали камеру «ОКА— МТ» в рабочем режиме 1,5 ата в течение 50—60 мин, на курс 8—10 процедур [21].
При пиелонефрите применяется э. п. УВЧ с хорошими результатами. Метод может быть использован и при хронической почечной недостаточности. При этом повышается азотовыделительная функция почек, нормализуется уровень мочевины и креатинина в крови за счет улучшения почечного кровотока и повышения клубочковой фильтрации (Н.Е. Савченко, B.C. Пилотович, 1981).
Чаще других методов используется индуктотермия. Процедуры проводятся на поясничную область с помощью спиралевидного кабельного электрода. Частота 13,5 мГц, мощность 250 Вт, сила тока 180-200 мА, экспозиция 20 мин, курс 12-15 процедур, ежедневно [51].
Физиотерапевтические методы могут оказаться полезными при уролитиазе (Г.А. Масленкин, 1970) [34]. После индуктотермии области живота (при расположении камня в мочеточнике) или области спины (при расположении камня в почечных лоханках) при силе анодного тока 180—200 мА проводится водная нагрузка (300—400 мл жидкости внутрь) Через 20 мин воздействуют СМТ. Один электрод площадью 20 см2 помещают на проекционную зону почки, второй пло-щадью 60 см2 — над лоном. Род работы 2, 20—30 Гц, «посылка — пауза» (по 4—6 с), частота посылок 20—30 в 1 с, глубина модуляций 100%, продолжительность воздействия 5—7 мин, режим переменный, сила тока — до появления у больного эквивалента позыва в виде ощущения давления (обычно от 10-15 до 35-40 мА). Затем расположение электродов меняют. Параметры стимуляции те же, курс 15 процедур.
Рекомендуют (Б.А. Хохлов, 1974, А.А. Ли, 2008) применять СМТ в комплексе с хлоридно-натриевыми ваннами, водной нагрузкой и лекарственным растворителем (магурлитом) [70, 64].
Представляет интерес метод лечения с помощью аппарата «Литотриптер» (разработка ФРГ). Процедура проводится в ванне, наполненной водой. Ультразвуковые колебания фокусируются на области проекции камней в почках. Способ обеспечивает разрушение камней в песок, который выводится с мочой при водной нагрузке, при этом обеспечивается сохранность паренхимы почки. Такое же действие и у установок «Дорнье».
Герасименко М.Ю., Черепахина Н.Л., Волченкова О.В. Физиотерапевтическое лечение в системе реабилитационных мероприятий больных с повреждением спинного мозга // Реабилитация больных с травматической болезнью спинного мозга / Под общ. ред. Г.Е. Ивановой и др. — М., 2010. С. 601-606.
Источник
Нейрогенный мочевой пузырь
Под понятием «нейрогенный мочевой пузырь» подразумевают дисфункцию мочевого пузыря, появляющуюся по причине приобретенных или врожденных пороков нервной системы. Различают два типа этого заболевания: гипорефлекторный и гиперрефлекторный, каждый из них определяется по состоянию детрузора. Нейрогенный мочевой пузырь, симптомы которого доставляют больным много неудобств, диагностируется путем целого перечня медицинских исследований. Прежде всего, назначается полный спектр неврологических и урологических обследований. Лечение нейрогенного мочевого пузыря проходит путем медикаментозной и немедикаментозной терапии, иногда прибегают к катетеризации мочевого пузыря, в некоторых случаях требуется хирургическое вмешательство.
Такая дисфункция встречается довольно часто, она проявляется в отсутствии возможности осуществления произвольно-рефлекторного накопления, а также выделения мочи, спровоцированных функциональными, а также органическими поражениями нервных путей, центров, отвечающих за контроль этих процессов.
Нейрогенный мочевой пузырь, причины возникновения заболевания которого не всегда ясны, характеризуется расстройствами, заставляющими человека отказываться от многих проявлений социальной активности и радостей жизни, нарушающими его взаимоотношения с социумом.
Часто на фоне этого синдрома наблюдаются также синдром венозного застоя в тазовой части, миофасциальный синдром. Нередко вместе с ним появляются различные изменения мочевыделительной системы дистрофического или воспалительного характера. К примеру, пиелонефрит, уретерогидронефроз, пузырно-мочеточниковый рефлюкс, провоцирующие тяжелые заболевания, такие как хроническая почечная недостаточность, артериальная гипертензия, нефросклероз.

Причины возникновения синдрома нейрогенного мочевого пузыря
Причиной нейрогенного мочевого пузыря нередко является сбой, случившийся на одном из множества уровней регуляции мочеиспускательного процесса. Среди взрослого населения оба варианта этого синдрома нередко возникают в результате травм спинного, головного мозга, вызванных инсультом, оперативным вмешательством, сдавливанием, переломом позвоночника. Также его причиной могут стать заболевания нервной системы, в основном, воспалительно-дегенеративного характера, опухоли, к примеру, туберкулома, полинейропатия поствакцинального, диабетического или токсического происхождения, холестеатома, рассеянный энцефаломиелит и энцефалит, полирадикулоневрит.
Нейрогенный мочевой пузырь распространен среди детей. Синдром может быть последствием родовой травмы или врожденных нарушений в мочевыделительных органах, врожденных проблемах с ЦНС. После перенесенных заболеваний неврологического характера, а также цистита может снизиться эластичность мочевого пузыря, уменьшиться его вместительность, что провоцирует недержание мочи при синдроме нейрогенного мочевого пузыря.
Симптоматика нейрогенного мочевого пузыря
Распространенным симптомом гиперрефлексии детрузора, появляющейся при повреждениях, локализующихся выше центра мочеиспускания, считается более частое мочеиспускание, чем обычно. Также возникает странгурия (учащенное, затрудненное мочеиспускание, при котором возникают болевые ощущения), императивное недержание мочи. В проявлении признаков нейрогенного мочевого пузыря нет налаженной системы. Этот факт особенно сказывается на социальной активности пациентов, которые испытывают неловкость при их возникновении и страх, что симптомы проявятся в самый неподходящий момент.
Такие симптомы являются проявлением потери или уменьшения произвольного контроля над мочеиспусканием, а также угасания адаптационной функции детрузора. В результате в мочевом пузыре не может накопиться необходимый объем мочи, при этом самостоятельный мочеиспускательный акт сохраняется.
Если поражение приходится на область над крестцом, возникает гиперрефлексия детрузора, а иногда и императивное недержание мочи (например, при церебральных нарушениях). Особенность спинальных повреждений заключается еще и в том, что страдают ретикулоспинальные пути, которые играют роль в синергетической интеграции активности детрузора, а также уретрального сфинктера. Поэтому появляется непроизвольное сокращение детрузора и сокращение сфинктера уретры. При этом мочеиспускание задерживается, повышается давление внутри пузыря.
При таких поражениях спинного мозга возникает частое мочеиспускание, также бывает императивное мочеиспускание, а иногда и императивное недержание мочи, при этом зачастую наблюдается странгурия. Также популярным симптомом становится прерывистое мочеиспускание, проходящее с промежутками. При прерывании струи возникает боль в промежности и нижней части живота. В такой ситуации мочевой пузырь опорожняется не полностью, а остаточная моча может привести к различным воспалениям в мочевом пузыре и мочевых путях. В случае с такими поражениями поперечнополосатый сфинктер расслабляется не на 100%, может возникнуть его паралич, что приведет к сфинктерному недержанию мочи.
Если поражение возникает непосредственно в районе крестца, развивается угасание рефлекторного сокращения, детрузора, также способность к сокращению теряет поперечнополосатый уретральный сфинктер. В таких ситуациях у человека могут исчезнуть позывы к мочеиспусканию. Если при отсутствии позыва пациент не проводит регулярное принудительное опорожнение пузыря, он переполняется, возникает недержание мочи. Также как вариант может наблюдаться затруднение процесса мочеиспускания, оно может проходить в виде тонкой струи, при этом пузырь полностью не опустошается. В случаях крестцовых поражений нейрогенный мочевой пузырь, лечение которого не провели вовремя, может стать причиной различных заболеваний и нарушений, таких как пузырно-мочеточниковый рефлюкс, хроническая почечная недостаточность, пиелонефрит и др.
Серьезные нарушения возникают при любой денервации мочевого пузыря. Заболевание часто сочетается с циститом, который становится причиной склерозирования мочевого пузыря и его микроциста (сморщивания). В случае возникновения такого осложнения зачастую приходится прибегать к увеличению размера мочевого пузыря оперативным путем.
Обнаружили симптомы данного заболевания?
Звоните
Наши специалисты проконсультируют Вас!
Диагностика нейрогенного мочевого пузыря
Нейрогенный мочевой пузырь, симптомы которого очень разнообразные и сложные, плохо поддается диагностике. В этом случае для проведения правильного лечения нужно не только поставить диагноз, но и уточнить патогенез заболевания, уточнить, какие именно изменения в каких органах и системах произошли.
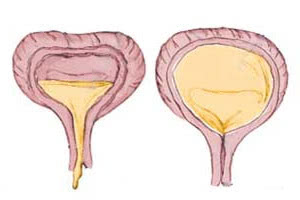
В первую очередь, специалист внимательно анализирует анамнез пациента. Это помогает узнать о характере расстройств мочеиспускания, определить, есть ли еще какие-либо симптомы: общее недомогание, чувство жажды, нарушения зрения, а также расстройство кишечника. Также необходимо прояснить информацию о том, какова динамика мочеиспускательных расстройств. Постановку диагноза упростят данные о заболеваниях нервной системы, в частности тех, которые сопровождаются параличом нижней части туловища, наличии травм головы, позвоночника, спинномозговых грыж.
На приеме врач осматривает пациента, оценивая его внешний вид. К примеру, иногда проявляется неуверенность в походке, человек переваливается с боку на бок (ее называют «утиной»). Также специалист проводит исследование рефлексов и чувствительности. Визуальный осмотр и пальпирование дают возможность выявить наличие свищей крестцового канала, спинномозговых грыж, недоразвитие копчика или крестца и прочие дефекты. Проблемы с процессами мочеиспускания и дефекации могут выдать запах, пятно на белье, гипертрофия крайней плоти. Также важно оценить состояние мочевого пузыря (растянутость), проверить болезненность почек, определить наличие или отсутствие атонии сфинктера.
Среди лабораторных исследований обязательным считается общий анализ мочи, анализ по Нечипоренко, проба по Зимницкому. Также назначают общий анализ крови (он помогает выявить анемию), различные биохимические исследования крови, дающие возможность выявить сбои в электролитном обмене, встречающиеся при хронической почечной недостаточности, проводят клиренсовые пробы.
Важным аспектом в диагностике синдрома являются рентгенологические исследования:
- Обзорная рентгенография (позволяет оценить величину контуров почек и мочевого пузыря, выявить расщепление спинномозгового канала в пояснично-крестцовом отделе, недоразвитие копчика, крестца, подтвердить наличие или отсутствие спинномозговых грыж и различных деформаций).
- Микционная и обычная уретроцистография (позволяет определить смещение мочевого пузыря, сужение или расширение уретры, ложные дивертикулы, пузырно-мочеточниково-лоханочные рефлюксы и др. нарушения).
- Экскреторная урография (дает возможность заметить изменение размера чашечно-лоханочной системы, оценить деятельность почек).
- Восходящая пиелография (к ней прибегают редко).
- Радиоизотопная ренография (оценка состояния и функционирования почек).
Также проводят ультразвуковое сканирование, различные уродинамические исследования (цистометрия, урофлоуметрия, сфинктерометрия, профилометрия).
Нейрогенный мочевой пузырь, причины которого, несмотря на проведенные исследования, остались неизвестными, называют идиопатическим.
Лечение нейрогенного мочевого пузыря
После постановки диагноза «нейрогенный мочевой пузырь» невролог и уролог проводят лечение одновременно. Терапия зависит от уровня нарушений, наличия осложнений, фоновых заболеваний, а также продолжительности дисфункции и результатов предыдущего лечения.
Заболевание предусматривает медикаментозную, немедикаментозную терапию, хирургическое вмешательство. Начинается лечение с самых щадящих методов.
Если говорить о типах дисфункции, то гиперактивный вариант лечится лучше. Обычно помогают лекарственные препараты, снимающие напряжение мышц мочевого пузыря, улучшающие местное кровообращение. Чаще всего назначают трициклические антидепрессанты (например, мелипрамин), различные альфа-адреноблокаторы, нифедипин в качестве антагониста кальция и антихолинергические препараты («Пропантелин», «Бускопан», «Оксибутинин»).
К немедикаментозным способам лечения относят ЛФК для тренировки тазовых мышц, стабилизацию питьевого режима и распорядка дня, физиотерапию, психотерапевтические методы.
Гипоактивный тип дисфункции сопряжен с риском возникновения различных инфекций. При его лечении требуется регулярно принудительно опорожнять мочевой пузырь, иногда прибегают к катетеризации. Среди лекарственных препаратов эффективны различные холиномиметики, улучшающие моторику мочевого пузыря, уменьшая объем остаточной мочи. Бывают необходимы альфа-симпатомиметики, альфа-адреноблокаторы. Обязательным является прием антибактериальных препаратов.
При гипотонии нейрогенного мочевого пузыря нередко приходится применять хирургическое вмешательство. К примеру, проводят трансуретральную воронкообразную резекцию шейки мочевого пузыря, которая даст возможность избавляться от содержимого мочевого пузыря, нажимая на него. В случае гиперактивного нейрогенного мочевого пузыря осуществляют надрез наружного сфинктера, благодаря этому уменьшается напор, а со временем корректируется функция детрузора.
При этом синдроме также хирургическим методом увеличивают мочевой пузырь, применяя пластику тканей, устраняют пузырно-мочеточниковый рефлюкс, устанавливают цистостомический дренаж, обеспечивающий опорожнение мочевого пузыря.
Для профилактики возникновения синдрома специалисты рекомендуют следить за частотой мочеиспусканий, частотой позывов, интенсивностью струи при мочеиспускании. При малейших нарушениях, а также появлении ощущения, что мочевой пузырь опустошается не полностью, необходимо записаться на прием к урологу и невропатологу. Такие мероприятия помогут выявить развитие синдрома на ранней стадии, избежать оперативного вмешательства.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом
или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Источник