Белок в моче при остром гломерулонефрите
Содержание статьи
Гломерулонефрит
Гломерулонефрит (ГН) — это группа заболеваний, при которых в обеих почках повреждаются почечные клубочки (гломерулы), которые фильтруют кровь. Когда почки повреждены, они не могут полноценно выполнять свои функции — выводить продукты обмена, токсины и лишнюю жидкость из организма. Если болезнь прогрессирует, то развивается склероз почечных канальцев (нефросклероз) и это может привести к почечной недостаточности, вплоть до возникновения необходимости трансплантации почки. Лечение гломерулонефрита комплексное и часто длительное. При остром течении заболевания возможно полное излечение либо переход в хроническую форму. Также данная патология может длительное время развиваться бессимптомно и диагностироваться уже в хронической стадии.
Синонимы русские
Нефрит, нефропатия.
Синонимы английские
Glomerulonephritis (GN), nephritis, nephropathy.
Симптомы
Симптомы гломерулонефрита зависят от того, какой тип течения заболевания (острый или хронический), насколько серьёзно повреждение гломерулярного аппарата.
Ранние симптомы острого ГН:
- отечность на лице, особенно после ночи;
- редкое мочеиспускание;
- кровь в моче (гематурия), которая изменяет её цвет на темный цвет ржавчины;
- лишняя жидкость в легких, которая вызывает кашель;
- высокое артериальное давление.
Хроническая форма ГН может долгое время никак не проявляться. Может наблюдаться медленное развитие симптомов, характерных для острого течения. Некоторые симптомы включают в себя:
- кровь или избыточный белок в моче (протеинурия), которые часто могут быть микроскопическими и обнаруживаться при анализе мочи;
- высокое кровяное давление;
- отёки лодыжек и лица;
- частые ночные мочеиспускания;
- пузырьковая или пенная моча из-за большого количества белка;
- боль в животе;
- частые носовые кровотечения.
При обеих формах гломерулонефрита могут беспокоить ноющие или тянущие боли в пояснице (чуть ниже рёбер) В некоторых случаях ГН может быть настолько выраженным, что развивается почечная недостаточность. Некоторые из симптомов этого состояния:
- усталость;
- отсутствие аппетита;
- тошнота и рвота;
- бессонница;
- сухая, зудящая кожа;
- судороги мышц в ночное время;
- мышечные судороги, возникающие в течение ночи.
Кто в группе риска?
- Лица с генетическими заболеваниями, которые протекают с поражением почек (например, болезнь Фабри);
- лица с системными заболеваниями (например, с ревматоидным артритом, системной красной волчанкой, различными васкулитами, амилоидозом);
- перенесшие стрептококковую инфекцию (например, скарлатину, ангину, стрептодермию);
- лица с хроническими бактериальными или вирусными инфекциями (например, с туберкулёзом, гепатитом, сифилисом);
- длительно и/или в больших дозах принимающие лекарственные средства, которые могут оказать повреждающий эффект на почки (например, нестероидные противовоспалительные средства);
- подвергшиеся воздействию веществ, обладающих нефротоксичностью (например, суррогаты алкоголя, наркотики, ртуть);
- лица с некоторыми онкологическими заболеваниями (например, с множественной миеломой, раком легких, хроническим лимфоцитарным лейкозом;
- перенёсшие острый ГН находятся в группе риска по развитию хронического ГН.
Общая информация о заболевании
Гломерулонефрит всегда затрагивает обе почки, но поражения в каждой из них могут быть выражены в разной степени. Заболевание связано с повреждением гломерулярного аппарата почки. Гломерулы — это почечные клубочки, состоящие из большого количества капиллярных петель и входящие в состав нефронов. Они играют основную роль в почечной фильтрации. Поэтому если гломерулы повреждаются, то в мочу попадают элементы крови, которые в норме не должны там быть (например, эритроциты, белок). При этом почки теряют способность выводить из организма воду и различные токсические продукты обмена.
Гломеронефрит может быть первичным (ограничен только почками) или вторичным (возникает на фоне другого заболевания, например при сахарном диабете, амилоидозе). Также в зависимости от того, как давно протекает патологический процесс в почках, он может быть острым или хроническим.
Кроме этого, исходя из того, какие изменения обнаружит специалист при биопсии почек, пораженных гломерулонефритом, заболевание классифицируется на различные гистологические типы (например, мембранопролиферативный гломерулонефрит, IgA-гломерулонефрит). Как правило, при остро протекающем процессе удаётся установить причину возникновения, а в случае обнаружения хронического ГН не всегда это можно сделать.
Люди с гломерулонефритом находятся в группе риска развития хронической болезни почек и почечной недостаточности.
Диагностика
Поскольку часто длительное время нет проявлений, чётко указывающих на заболевание, то всем лицам с хронической усталостью, отёками и/или артериальной гипертензией рекомендуется обследовать почки. Первым шагом в диагностике является общий анализ мочи. Кровь и белок в моче являются важными маркерами для этой болезни, кроме этого, может быть выявлена цилиндрурия. Также рекомендуется сделать клинический и биохимический анализы крови, так как они могут показать:
- анемию;
- диспротеинемию;
- повышенное содержание мочевины;
- изменение концентрации электролитов (например, натрия, калия);
- высокий уровень креатинина и мочевины;
- иногда гиперлипидемию;
- другие заболевания, которые могли стать причиной ГН.
Для определения аутоиммунных причин развития заболевания может потребоваться иммунологическое исследование, определяющее антитела к базальной мембране, антитела к цитоплазме нейтрофилов, антиядерные антитела, уровень и активность компонентов системы комплемента.
Для подтверждения диагноза и установления типа ГН может потребоваться биопсия почек.
Чтобы узнать больше о функциональном состоянии почек, рекомендуется провести такие исследования, как определение скорости клубочковой фильтрации и клиренса креатинина, ультразвуковое исследование почек, экскреторную урографию, радионуклидное исследование почек, компьютерную томографию.
Лечение
При выраженной клинической картине рекомендована госпитализация, строгий постельный режим и диета для больных с заболеваниях почек, контроль водного баланса. Лечение гломерулонефрита комплексное и зависит от ряда факторов, например, если ГН имеет бактериальную причину развития, то понадобятся антибиотики. Учитывая, что частым симптомом является повышенное артериальное давление, то требуется назначение гипотензивных препаратов (например, ингибиторов ангиотензин-превращающего фермента — ингибиторы АПФ, блокаторов рецепторов ангиотензина — АРБ). Если доказан аутоиммунный характер повреждения почек, то могут понадобиться иммуносупрессоры. Другим методом, который снижает уровень антител, является плазмаферез. В некоторых случаях требуется проведение гемодиализа. При неблагоприятном агрессивном течении заболевания может понадобиться трансплантация почки.
При необходимости проводят симптоматическое лечение (например, при отеках используют мочегонные средства, при повышении уровня холестерина — статины).
Профилактика
Для профилактики развития ГН необходимо своевременное и грамотное лечение инфекций, регулярные посещения врачей в рамках диспансерного учёта по заболеванию, которое может стать причиной повреждения почек. Всем, перенесшим стрептококковую инфекцию (например, скарлатину), рекомендуется следить за своим самочувствием и следовать предписаниям лечащего врача. Также рекомендуется избегать воздействия нефротоксичных веществ, принимать лекарственные препараты строго по назначению врача.
Также рекомендуется
[13-106] Антитела к рецептору фосфолипазы А2 — диагностика мембранозной нефропатии
[40-134] Развернутое лабораторное обследование почек
[13-123] Электрофорез белков мочи с определением типа протеинурии
[13-066] Диагностика аутоиммунного поражения почек
[41-006] Функция почек (скрининг)
[12-017] Гистологическое исследование материала биопсии почки (нефробиоптата) с использованием методов световой, иммунофлюоресцентной и электронной микроскопии (фиксирующий раствор — глутаровый альдегид)
[02-011] Проба Реберга (клиренс эндогенного креатинина)
[40-505] Альбумин-креатининовое соотношение (альбуминурия в разовой порции мочи)
[13-027] Антитела к базальной мембране клубочка
[20-024] Циркулирующие иммунные комплексы (ЦИК)
[10-001] Посев на флору с определением чувствительности к антибиотикам
[40-142] Лабораторное обследование при артериальной гипертензии
Источник
Острый гломерулонефрит
Острый гломерулонефрит, или клубочковый нефрит, — это острое заболевание аутоиммунной этиологии, поражающее в большинстве случаев клубочковый аппарат (гломерулы). В отдельных случаях в патологический процесс могут быть вовлечены и другие ткани почек. Заболевание характеризуется наличием двухстороннего воспалительного процесса. В клинической нефрологии выделяют острую и хроническую формы данной патологии. Гломерулонефрит бывает самостоятельным заболеванием, но чаще является вторичной патологией при наличии другого острого или хронического воспалительного процесса.
Острый гломерулонефрит протекает стремительно, с ярко выраженными симптомами. Если патология приобретает хронический характер, то болезнь может длиться годами (до 25-ти лет), причем первые несколько лет она протекает бессимптомно. На протяжении этого времени у пациента циклически наступают периоды обострения или ремиссии.
Такая патология редко встречается у детей, ей подвержены люди обоих полов в возрасте до сорока лет. К сожалению, однажды начавшись, данная патология постоянно прогрессирует, и случаи полного выздоровления встречаются в клинической практике крайне редко.
Определенное значение в развитии данной патологии играет общий иммунный статус пациента, реактивность его организма, правильное питание и условия жизни. Также не последнее место среди причин возникновения гломерулонефрита играет сильное общее переохлаждение организма.

Классификация гломерулонефрита
По характеру течения заболевания гломерулонефрит бывает острым и хроническим. В обособленную группу принято выделять латентный гломерулонефрит — один из вариантов хронического течения заболевания, при котором отсутствуют клинические симптомы.
Острая форма заболевания может быть классифицирована в соответствии с этиологией на следующие виды:
- постстрептококковый гломерулонефрит;
- бактериальный;
- вирусный;
- паразитарный.
К отдельным категориям относятся гломерулонефрит неинфекционного генеза, или хроническая патология, возникающая при системных заболеваниях, а также врожденные синдромы (Фабри, Альпорта и другие).
Течение заболевания может быть острым, быстропрогрессирующим или хроническим. Выделяют также нефротическую, гематурическую и смешанную формы гломерулонефрита.
В клиническом течении могут быть выделены определенные фазы и периоды:
- активная фаза;
- неактивная фаза.
Неактивная фаза характеризуется отсутствием клинико-лабораторных признаков заболевания. В активной фазе выделяют период разгара, стихания и ремиссии. При классификации заболевания учитывают нарушения функции почек. Так условно выделяют гломерулонефрит с сохранностью функций почек, с наличием парциальных нарушений, с сопутствующей острой или хронической почечной недостаточностью.
Профилактика и медицинский прогноз острого гломерулонефрита
С целью профилактики гломерулонефрита следует избегать инфекционных заболеваний. При первых признаках той или иной инфекционной болезни нужно немедленно обращаться в медицинские учреждения и начинать незамедлительное лечение. Все инфекционные заболевания имеют острое начало с повышением температуры тела, изменениями общего соматического состояния, лихорадкой и ознобом, явлениями острой интоксикации организма. При наличии подобных симптомов не рекомендуется заниматься самолечением, необходимо немедленно обратиться к специалистам. Своевременно начатая терапия ведет к полному выздоровлению и отсутствию остаточных или побочных явлений.
Нужно избегать переохлаждений, а пациентам, у которых в анамнезе имеются аллергические реакции различного генеза, следует отказаться от вакцинации.
Медицинский прогноз зависит от многих факторов. Прежде всего, от характера патологических деструктивных изменений почки и степени нарушения ее функций. При типичном течении заболевания прогноз оценивается как условно-благоприятный. Полное выздоровление наступает в 60-79% случаев (при своевременном и правильном лечении). В остальных обстоятельствах острый воспалительный процесс переходит в злокачественную подострую или хроническую фазу. Бывают прецеденты, когда выздоровление пациента оказывается кажущимся. С целью предотвращения рецидива заболевания рекомендовано посещать врача-нефролога хотя бы один раз в год. Случаи летальности единичны.
Пациентам следует избегать переохлаждения и работы в холодных, сырых помещениях. Если пациент перенес приступ острого гломерулонефрита, то ему показано диетическое питание, исключающее прием острой и соленой пищи, а предпочтение рекомендуется отдать вегетарианскому питанию. Полезен прием натуральных соков из овощей, фруктов и ягод, которые следует напополам разводить водой. Такая диета создает благоприятные условия для работы почек, нормализации артериального давления. При таком режиме питья и питания отеки постепенно исчезают.
Острый гломерулонефрит: причины возникновения (этология и патогенез)
Гломерулонефрит ассоциируют с заболеваниями аутоиммунной этиологии. Предположительно, существует два механизма возникновения этого заболевания:
- при том или ином инфекционном процессе в крови пациента появляются определенные иммунокомплексы (антигены-антитела), циркулирующие в кровеносной системе и фиксирующиеся в тканях клубочкового аппарата и разрушающие их базальные мембраны;
- в ответ на повреждение почек некими антителами в организме появляются определенные аутоантитела, способные разрушать собственные ткани почек.
Известны случаи, когда острый гломерулонефрит возникает после той или иной вакцинации, а также является следствием аллергических реакций на лекарственные препараты, пыльцу растений, яды против насекомых и т.д. Тогда принято говорить о неинфекционно-иммунном воспалительном процессе. Причиной острого гломерулонефрита может стать алкогольное отравление. Существуют также данные о влиянии наследственности или генетической предрасположенности.
В других случаях наиболее распространенной причиной возникновения данной патологии является стрептококковая инфекция, провоцирующая следующие заболевания:
- ангину;
- тонзиллит;
- скарлатину;
- фарингит;
- стоматит;
- острые респираторные вирусные инфекции;
- инфекционные заболевания кожи и т.д.
Острый гломерулонефрит, причины возникновения которого весьма разнообразны, опасен тем, что порой изменения, произошедшие в тканях почек, становятся необратимыми.
Острый гломерулонефрит: симптомы заболевания
Первые симптомы появляются у человека через некоторое время после того, как он перенес какое-либо заболевание или подвергся воздействию других провоцирующих факторов. Все симптомы можно условно поделить на почечные и внепочечные.
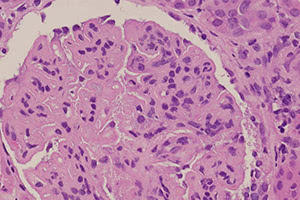
В большинстве клинических случаев дебют заболевания характеризуется триадой симптомов: отёки в области лица, мочевой синдром и артериальная гипертензия. У пациента могут наблюдаться повышение температуры тела, ухудшение общего соматического состояния, лихорадка и озноб, боли в области поясницы (часто с обеих сторон), тошнота, рвота, тахикардия, нарушение функции сна, двигательной активности и т.д.
Все симптомы заболевания ярко выражены в первые несколько дней. Затем артериальное давление постепенно снижается, проходят тахикардия и гипертермический синдром. Часто преобладают те или иные симптомы. Бывает гломерулонефрит с преобладанием отечности, которая со временем может распространиться не только на лицо, но и на другие части тела. При гипертонической форме течения болезни изменения затрагивают сердечно-сосудистую систему. У пациента наблюдается гипертония и тахикардия. Если данные симптомы долго не проходят, то могут возникать различные изменения глазного дна, гипертрофия левого желудочка, одышка и т.д. Другой вариант течения характеризуется наличием лишь мочевого (или почечного) синдрома.
Одним из наиболее характерных признаков гломерулонефрита является гематурия (наличие крови в моче пациента). Может наблюдаться как макрогематурия (с большим количеством крови в моче) или микрогематурия (наличие крови обнаруживается только при лабораторных исследованиях).
В дебюте заболевания часто наблюдаются явления олигурии или аурии. Это состояния, когда моча выделяется в недостаточных количествах (менее 50 мл в сутки) или не выделяется вовсе.
При смешанной форме патологии присутствуют одновременно отечность и гипертония. Наиболее злокачественным вариантом течения заболевания принято считать быстро прогрессирующий гломерулонефрит, для которого характерно острое начало и быстрое развитие острой почечной недостаточности.
Таким образом, симптомы заболевания достаточно вариабельны и зависят от множества факторов.
Обнаружили симптомы данного заболевания?
Звоните
Наши специалисты проконсультируют Вас!
Диагностика гломерулонефрита
Диагностика гломерулонефрита начинается со сбора анамнеза. Важно выяснить, какие инфекционные заболевания пациент перенес в недалеком прошлом. После этого проводятся оценка общего состояния пациента и анализ клинических проявлений (наличие отечности, повышенного артериального давления и т.д.). Важное диагностическое значение принадлежит общему анализу мочи, при проведении которого могут быть обнаружены следующие отклонения от нормы, указывающие на патологические изменения в почках:
- цвет мочи зависит от того, насколько выражена гематурия. Если речь идет о макрогематурии, то моча может быть очень темная (коричневого или даже черного цвета), или напоминающая «мясные помои». При незначительной гематурии (микрогематурии) цвет мочи практически не изменен и наличие крови в исследуемом материале может быть обнаружено лишь при микроскопии;
- может быть обнаружена никтурия — увеличение выделения мочи в ночное время — по пробе Зимницкого. Данное состояние свидетельствует об угнетении функций почки;
- в моче пациента могут быть обнаружены белки (альбуминурия), что является патологий и признаком почечной дисфункции;
- могут быть обнаружены нарушения способности почек к нормальной фильтрации.
Следующим методом диагностики является общий анализ крови пациента. При остром гломерулонефрите у пациента наблюдается повышение скорости оседания эритроцитов и изменения в лейкоцитарной формуле (лейкоцитоз).
Весьма информативными при данной патологии являются визуализирующие методы исследования, такие как УЗИ и допплерография. Данные методы позволяют визуализировать ткани и сосуды почек и выявить окклюзию, если она имеет место. Для постановки окончательного диагноза может быть назначена биопсия почки и исследование полученного биологического материала.
Лечение острого гломерулонефрита
Лечение острого гломерулонефрита или обострения имеющегося хронического процесса возможно только в условиях стационара. Необходимо постоянное наблюдение врачей и контроль клинических показателей. Пациенту предписываются постельный режим и состояние полного покоя, а также диетическое питание. Диета должна быть строгой, бессолевой, так как соль лишь способствует задержке жидкости в организме, что при заболеваниях почек губительно для больного.
Проводится антибактериальная терапия с применением антибиотиков пенициллинового ряда или комбинированных антибактериальных препаратов. Параллельно проводится противовоспалительная терапия препаратами на основе диклофенака («Вольтарен» и прочие).
Так как заболевание имеет аутоиммунную природу, то оправданной считается иммуносупрессивная терапия. Прием препаратов, угнетающих иммунитет, способствует торможению деструктивного воздействия на ткани почек. Также проводится гормональная терапия с применением преднизолона.
Также лечение острого гломерулонефрита предполагает симптоматическую терапию, которая должна быть направлена на устранение отеков и нормализацию артериального давления.
Продолжительность курса лечения индивидуальна. Выздоровление наступает через 2-3 недели. После окончания курса медикаментозной терапии пациентам показано санаторно-курортное лечение и постоянное диспансерное наблюдение у врача-нефролога.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Источник