Атрофия мышц мочевого пузыря
Содержание статьи
Нейрогенный мочевой пузырь
Под понятием «нейрогенный мочевой пузырь» подразумевают дисфункцию мочевого пузыря, появляющуюся по причине приобретенных или врожденных пороков нервной системы. Различают два типа этого заболевания: гипорефлекторный и гиперрефлекторный, каждый из них определяется по состоянию детрузора. Нейрогенный мочевой пузырь, симптомы которого доставляют больным много неудобств, диагностируется путем целого перечня медицинских исследований. Прежде всего, назначается полный спектр неврологических и урологических обследований. Лечение нейрогенного мочевого пузыря проходит путем медикаментозной и немедикаментозной терапии, иногда прибегают к катетеризации мочевого пузыря, в некоторых случаях требуется хирургическое вмешательство.
Такая дисфункция встречается довольно часто, она проявляется в отсутствии возможности осуществления произвольно-рефлекторного накопления, а также выделения мочи, спровоцированных функциональными, а также органическими поражениями нервных путей, центров, отвечающих за контроль этих процессов.
Нейрогенный мочевой пузырь, причины возникновения заболевания которого не всегда ясны, характеризуется расстройствами, заставляющими человека отказываться от многих проявлений социальной активности и радостей жизни, нарушающими его взаимоотношения с социумом.
Часто на фоне этого синдрома наблюдаются также синдром венозного застоя в тазовой части, миофасциальный синдром. Нередко вместе с ним появляются различные изменения мочевыделительной системы дистрофического или воспалительного характера. К примеру, пиелонефрит, уретерогидронефроз, пузырно-мочеточниковый рефлюкс, провоцирующие тяжелые заболевания, такие как хроническая почечная недостаточность, артериальная гипертензия, нефросклероз.

Причины возникновения синдрома нейрогенного мочевого пузыря
Причиной нейрогенного мочевого пузыря нередко является сбой, случившийся на одном из множества уровней регуляции мочеиспускательного процесса. Среди взрослого населения оба варианта этого синдрома нередко возникают в результате травм спинного, головного мозга, вызванных инсультом, оперативным вмешательством, сдавливанием, переломом позвоночника. Также его причиной могут стать заболевания нервной системы, в основном, воспалительно-дегенеративного характера, опухоли, к примеру, туберкулома, полинейропатия поствакцинального, диабетического или токсического происхождения, холестеатома, рассеянный энцефаломиелит и энцефалит, полирадикулоневрит.
Нейрогенный мочевой пузырь распространен среди детей. Синдром может быть последствием родовой травмы или врожденных нарушений в мочевыделительных органах, врожденных проблемах с ЦНС. После перенесенных заболеваний неврологического характера, а также цистита может снизиться эластичность мочевого пузыря, уменьшиться его вместительность, что провоцирует недержание мочи при синдроме нейрогенного мочевого пузыря.
Симптоматика нейрогенного мочевого пузыря
Распространенным симптомом гиперрефлексии детрузора, появляющейся при повреждениях, локализующихся выше центра мочеиспускания, считается более частое мочеиспускание, чем обычно. Также возникает странгурия (учащенное, затрудненное мочеиспускание, при котором возникают болевые ощущения), императивное недержание мочи. В проявлении признаков нейрогенного мочевого пузыря нет налаженной системы. Этот факт особенно сказывается на социальной активности пациентов, которые испытывают неловкость при их возникновении и страх, что симптомы проявятся в самый неподходящий момент.
Такие симптомы являются проявлением потери или уменьшения произвольного контроля над мочеиспусканием, а также угасания адаптационной функции детрузора. В результате в мочевом пузыре не может накопиться необходимый объем мочи, при этом самостоятельный мочеиспускательный акт сохраняется.
Если поражение приходится на область над крестцом, возникает гиперрефлексия детрузора, а иногда и императивное недержание мочи (например, при церебральных нарушениях). Особенность спинальных повреждений заключается еще и в том, что страдают ретикулоспинальные пути, которые играют роль в синергетической интеграции активности детрузора, а также уретрального сфинктера. Поэтому появляется непроизвольное сокращение детрузора и сокращение сфинктера уретры. При этом мочеиспускание задерживается, повышается давление внутри пузыря.
При таких поражениях спинного мозга возникает частое мочеиспускание, также бывает императивное мочеиспускание, а иногда и императивное недержание мочи, при этом зачастую наблюдается странгурия. Также популярным симптомом становится прерывистое мочеиспускание, проходящее с промежутками. При прерывании струи возникает боль в промежности и нижней части живота. В такой ситуации мочевой пузырь опорожняется не полностью, а остаточная моча может привести к различным воспалениям в мочевом пузыре и мочевых путях. В случае с такими поражениями поперечнополосатый сфинктер расслабляется не на 100%, может возникнуть его паралич, что приведет к сфинктерному недержанию мочи.
Если поражение возникает непосредственно в районе крестца, развивается угасание рефлекторного сокращения, детрузора, также способность к сокращению теряет поперечнополосатый уретральный сфинктер. В таких ситуациях у человека могут исчезнуть позывы к мочеиспусканию. Если при отсутствии позыва пациент не проводит регулярное принудительное опорожнение пузыря, он переполняется, возникает недержание мочи. Также как вариант может наблюдаться затруднение процесса мочеиспускания, оно может проходить в виде тонкой струи, при этом пузырь полностью не опустошается. В случаях крестцовых поражений нейрогенный мочевой пузырь, лечение которого не провели вовремя, может стать причиной различных заболеваний и нарушений, таких как пузырно-мочеточниковый рефлюкс, хроническая почечная недостаточность, пиелонефрит и др.
Серьезные нарушения возникают при любой денервации мочевого пузыря. Заболевание часто сочетается с циститом, который становится причиной склерозирования мочевого пузыря и его микроциста (сморщивания). В случае возникновения такого осложнения зачастую приходится прибегать к увеличению размера мочевого пузыря оперативным путем.
Обнаружили симптомы данного заболевания?
Звоните
Наши специалисты проконсультируют Вас!
Диагностика нейрогенного мочевого пузыря
Нейрогенный мочевой пузырь, симптомы которого очень разнообразные и сложные, плохо поддается диагностике. В этом случае для проведения правильного лечения нужно не только поставить диагноз, но и уточнить патогенез заболевания, уточнить, какие именно изменения в каких органах и системах произошли.
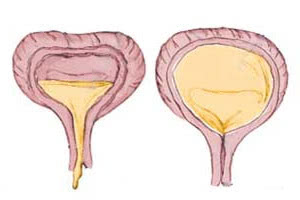
В первую очередь, специалист внимательно анализирует анамнез пациента. Это помогает узнать о характере расстройств мочеиспускания, определить, есть ли еще какие-либо симптомы: общее недомогание, чувство жажды, нарушения зрения, а также расстройство кишечника. Также необходимо прояснить информацию о том, какова динамика мочеиспускательных расстройств. Постановку диагноза упростят данные о заболеваниях нервной системы, в частности тех, которые сопровождаются параличом нижней части туловища, наличии травм головы, позвоночника, спинномозговых грыж.
На приеме врач осматривает пациента, оценивая его внешний вид. К примеру, иногда проявляется неуверенность в походке, человек переваливается с боку на бок (ее называют «утиной»). Также специалист проводит исследование рефлексов и чувствительности. Визуальный осмотр и пальпирование дают возможность выявить наличие свищей крестцового канала, спинномозговых грыж, недоразвитие копчика или крестца и прочие дефекты. Проблемы с процессами мочеиспускания и дефекации могут выдать запах, пятно на белье, гипертрофия крайней плоти. Также важно оценить состояние мочевого пузыря (растянутость), проверить болезненность почек, определить наличие или отсутствие атонии сфинктера.
Среди лабораторных исследований обязательным считается общий анализ мочи, анализ по Нечипоренко, проба по Зимницкому. Также назначают общий анализ крови (он помогает выявить анемию), различные биохимические исследования крови, дающие возможность выявить сбои в электролитном обмене, встречающиеся при хронической почечной недостаточности, проводят клиренсовые пробы.
Важным аспектом в диагностике синдрома являются рентгенологические исследования:
- Обзорная рентгенография (позволяет оценить величину контуров почек и мочевого пузыря, выявить расщепление спинномозгового канала в пояснично-крестцовом отделе, недоразвитие копчика, крестца, подтвердить наличие или отсутствие спинномозговых грыж и различных деформаций).
- Микционная и обычная уретроцистография (позволяет определить смещение мочевого пузыря, сужение или расширение уретры, ложные дивертикулы, пузырно-мочеточниково-лоханочные рефлюксы и др. нарушения).
- Экскреторная урография (дает возможность заметить изменение размера чашечно-лоханочной системы, оценить деятельность почек).
- Восходящая пиелография (к ней прибегают редко).
- Радиоизотопная ренография (оценка состояния и функционирования почек).
Также проводят ультразвуковое сканирование, различные уродинамические исследования (цистометрия, урофлоуметрия, сфинктерометрия, профилометрия).
Нейрогенный мочевой пузырь, причины которого, несмотря на проведенные исследования, остались неизвестными, называют идиопатическим.
Лечение нейрогенного мочевого пузыря
После постановки диагноза «нейрогенный мочевой пузырь» невролог и уролог проводят лечение одновременно. Терапия зависит от уровня нарушений, наличия осложнений, фоновых заболеваний, а также продолжительности дисфункции и результатов предыдущего лечения.
Заболевание предусматривает медикаментозную, немедикаментозную терапию, хирургическое вмешательство. Начинается лечение с самых щадящих методов.
Если говорить о типах дисфункции, то гиперактивный вариант лечится лучше. Обычно помогают лекарственные препараты, снимающие напряжение мышц мочевого пузыря, улучшающие местное кровообращение. Чаще всего назначают трициклические антидепрессанты (например, мелипрамин), различные альфа-адреноблокаторы, нифедипин в качестве антагониста кальция и антихолинергические препараты («Пропантелин», «Бускопан», «Оксибутинин»).
К немедикаментозным способам лечения относят ЛФК для тренировки тазовых мышц, стабилизацию питьевого режима и распорядка дня, физиотерапию, психотерапевтические методы.
Гипоактивный тип дисфункции сопряжен с риском возникновения различных инфекций. При его лечении требуется регулярно принудительно опорожнять мочевой пузырь, иногда прибегают к катетеризации. Среди лекарственных препаратов эффективны различные холиномиметики, улучшающие моторику мочевого пузыря, уменьшая объем остаточной мочи. Бывают необходимы альфа-симпатомиметики, альфа-адреноблокаторы. Обязательным является прием антибактериальных препаратов.
При гипотонии нейрогенного мочевого пузыря нередко приходится применять хирургическое вмешательство. К примеру, проводят трансуретральную воронкообразную резекцию шейки мочевого пузыря, которая даст возможность избавляться от содержимого мочевого пузыря, нажимая на него. В случае гиперактивного нейрогенного мочевого пузыря осуществляют надрез наружного сфинктера, благодаря этому уменьшается напор, а со временем корректируется функция детрузора.
При этом синдроме также хирургическим методом увеличивают мочевой пузырь, применяя пластику тканей, устраняют пузырно-мочеточниковый рефлюкс, устанавливают цистостомический дренаж, обеспечивающий опорожнение мочевого пузыря.
Для профилактики возникновения синдрома специалисты рекомендуют следить за частотой мочеиспусканий, частотой позывов, интенсивностью струи при мочеиспускании. При малейших нарушениях, а также появлении ощущения, что мочевой пузырь опустошается не полностью, необходимо записаться на прием к урологу и невропатологу. Такие мероприятия помогут выявить развитие синдрома на ранней стадии, избежать оперативного вмешательства.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Источник
Цистит при климаксе
Цистит при климаксе — это воспалительное поражение мочевого пузыря, патогенетически связанное с инволютивными изменениями женских урогенитальных органов. Проявляется поллакиурией, императивными позывами к мочеиспусканию, болью внизу живота, помутнением мочи и ее окрашиванием кровью. Диагностируется с помощью общего анализа мочи, эхографии мочевого пузыря, цистоскопии. Для лечения применяют ЗГТ в комбинации с антибиотиками, нестероидными противовоспалительными средствами, периферическими вазодилататорами, стимуляторами и блокаторами рецепторов детрузора, ноотропами, антидепрессантами. При выраженной атрофии проводят цистопластику.
Общие сведения
Климактерический цистит — наиболее распространенная урологическая патология у пациенток в возрасте старше 40-45 лет. В период менопаузы он диагностируется у 10-15% женщин, в постклимактерии — у 15-20%. В постменопаузе цистит может быть фактором развития или одним из проявлений специфического урогенитального расстройства при климаксе. Несмотря на общность этиологии с классическим острым и хроническим бактериальным воспалением мочевого пузыря у пациенток репродуктивного возраста, влияние изменений гормонального фона при климаксе, особенности клинической картины и осложнений оправдывают рассмотрение инволюционного цистита как отдельной формы заболевания.
Цистит при климаксе
Причины
Традиционные анатомо-функциональные предпосылки, способствующие более частому развитию цистита у женщин, чем у мужчин, в климактерическом периоде дополняются инволютивными изменениями органов мочевыводящей системы. Ведущую роль в формировании атрофических процессов играет гипоэстрогения, наблюдаемая при климаксе. По мнению специалистов в сфере урогинекологии, основными факторами, повышающими вероятность развития цистита в пери- и постменопаузе, являются:
- Атрофия слизистой мочевого пузыря. На фоне прогрессирующего дефицита эстрогенов эпителиальный слой истончается, складчатость сглаживается. В результате повышается ранимость слизистой, на ней быстрее образуются трещины, легче адгезируются микроорганизмы.
- Нарушение кровоснабжения мочеполовых органов. Атрофические процессы усугубляются ишемией детрузора, стенки уретрального канала. Возникающая гипоксия снижает защитный потенциал слизистой оболочки, что способствует быстрому развитию воспалительного процесса.
- Изменение активности рецепторного аппарата. При климаксе в уретре, мочевом пузыре уменьшается количество адренорецепторов, снижается чувствительность рецепторов ацетилхолина. Сокращение детрузора становится менее координированным, нарушается пассаж мочи.
- Другие урогенитальные расстройства. Атрофические изменения эпителия влагалища, уретры приводят к снижению первичного антибактериального потенциала слизистых. Возникающие при климаксе кольпиты и уретриты более быстро осложняются развитием цистита.
- Ослабление связочного аппарата. При эстрогенной недостаточности ослабляются мышцы и связки, формирующие тазовое дно, что способствует формированию цистоцеле, уретероцеле. Пролапс мочевыделительных органов упрощает проникновение микроорганизмов в мочевой пузырь.
Возбудителями воспалительного процесса обычно становятся те же микробные агенты, что и при банальных формах цистита. Из мочи и биоптата тканей чаще всего высеиваются кишечные палочки, реже — другая неспецифическая условно-патогенная микрофлора: стафилококки, стрептококки, клебсиеллы, протей, синегнойные палочки, энтеробактер, энтерококки, кандиды. В сравнении с репродуктивным возрастом при климаксе менее распространены специфические формы цистита, вызванные микоп лазмами, уреаплазмами, хламидиями, трихомонадами, гонококками.
Патогенез
Механизм развития заболевания основан на значительном угнетении естественных защитных факторов, препятствующих внедрению и размножению инфекционных агентов. Основными звеньями патогенеза цистита при климаксе являются истончение слизистой, нарушение тока мочи, вызванное дисфункцией детрузора, быстрое восходящее распространение инфекции из влагалища и уретры из-за ослабления фасциально-мышечных структур.
В норме удалению микроорганизмов из мочевого пузыря способствует слущивание эпителия. При атрофии эпителиальной оболочки этот процесс замедляется. Благодаря наличию факторов патогенности, бактерии, которые задерживаются в полости органа из-за функциональных расстройств мочеиспускания, быстрее фиксируются к эпителиальным клеткам.
Процесс усугубляется инволютивным уменьшением антиадгезивного действия мукополисахаридного слоя уротелия. Активное размножение микроорганизмов, выделение ими эндо- и экзотоксинов провоцирует возникновение местной катаральной реакции с интенсивной секрецией медиаторов воспаления, отеком тканей, нарушением микроциркуляции.
Истончение слизистого и подслизистого слоя способствует более глубокому распространению воспалительного процесса в интерстиций пузыря, стимуляции многочисленных рецепторов мышечной оболочки, появлению выраженного болевого синдрома, развитию склеротических процессов. Воспаление быстро принимает хронический характер.
Симптомы цистита при климаксе
Клиническая картина болезни во многом сходна с типичными проявлениями бактериального воспаления. Признаками климактерического цистита являются учащение мочеиспускания (до 30 раз в сутки), императивные позывы, резкая боль в конце акта мочеиспускания, ощущение неполного опорожнения, постоянные ноющие боли внизу живота.
При прогрессировании патологии моча становится мутной, в ней появляется примесь крови. При климаксе заболевание характеризуется хроническим рецидивирующим течением. Симптомы обостряются после полового акта, стресса, употребления острой пищи и алкоголя. Нарушения общего состояния при цистите выражены незначительно — в острый период возможна субфебрильная температура тела, головные боли, слабость, снижение работоспособности.
Осложнения
При длительном течении болезни повышается риск развития интерстициального воспаления, при котором происходят необратимые рубцовые изменения стенки органа, формируется сморщенный мочевой пузырь. При климаксе цистит часто осложняется пиелонефритом, возникновению которого способствует восходящее распространение патогенных микроорганизмов в чашечно-лоханочную систему почек. В редких случаях наблюдается гангренозная форма болезни с некротическими изменениями мочевого пузыря. Инволюционный цистит является одним из провоцирующих факторов развития урогенитального постклимактерического расстройства с гиперфункцией детрузора и недержанием мочи.
Диагностика
Постановка диагноза цистит при климаксе не представляет затруднений при острой форме заболевания с характерной клинической картиной. Однако у женщин в менопаузе болезнь зачастую имеет хроническое течение с минимальными симптомами, что затрудняет диагностический поиск. План обследования пациентки с подозрением на воспалительный процесс мочевого пузыря включает следующие инструментальные и лабораторные методы:
- Анализы мочи. При цистите в моче обнаруживается лейкоцитурия, бактериурия, пиурия, эпителиальные клетки и слизь, повышается концентрация белка (более 1 г/л). В запущенных случаях появляется резкий неприятный запах. Исследование дополняют проведением анализа по Нечипоренко, при котором оценивают количественное содержание клеточных элементов в 1 мл мочи. Обязательно выполняют бактериологический посев мочи для выявления патогенных микроорганизмов и уточнения их чувствительности к антибиотикам.
- Ультразвуковое исследование. УЗИ мочевого пузыря позволяет выявить изменения толщины стенок (при климаксе они истончены из-за нехватки половых гормонов), уменьшение объема органа. Характерный признак — наличие мелкой гипоэхогенной взвеси. Также при сонографии могут обнаруживаться признаки фиброза и склероза, деформация контуров пузыря.
- Эндоскопическое исследование. Введение через уретру гибкого эндоскопа дает возможность оценить состояние слизистой, устьев мочеточников, треугольника Льето. Цистоскопию проводят только в фазе ремиссии, чтобы не травмировать уретру или мочевой пузырь. Исследование помогает исключить другие причины дизурических явлений (новообразования, дивертикулы). В сложных диагностических случаях рекомендована эндоскопическая биопсия с гистологическим исследованием материала.
- Дополнительные исследования. В клиническом анализе крови при цистите определяются признаки бактериального воспаления: нейтрофильный лейкоцитоз с увеличением числа молодых клеток, повышение СОЭ. Также при цистите берут мазок из влагалища для исследования на наличие инфекций, передающихся половым путем. Для оценки уродинамики нижних мочевых путей может проводиться урофлоуметрия.
Дифференциальна диагностика
Дифференциальная диагностика мочепузырного воспаления при климаксе осуществляется с:
- цисталгией;
- уретеритом;
- уретритом;
- скинеитом;
- парауретральными кистами;
- интерстициальным циститом;
- злокачественными новообразованиями;
- туберкулезом органов мочевыделительной системы;
- мочекаменной болезнью;
- гинекологическими заболеваниями — раком шейки матки, аднекситом, параметритом.
Помимо осмотра уролога и гинеколога пациентке рекомендованы консультации нефролога, онколога, фтизиатра, инфекциониста.
Лечение цистита при климаксе
Основными врачебными задачами при инволюционном воспалении мочевого пузыря считаются коррекция гормонального фона и элиминация возбудителя инфекционного процесса. Схема лечения является двухэтапной: на начальном этапе при преобладании воспалительной симптоматики рекомендована комбинированная терапия для купирования основных проявлений заболевания, в последующем проводится длительное заместительное лечение гормонами. В первой фазе терапии климактерического цистита применяют следующие группы лекарственных средств:
- Женские половые гормоны. В остром периоде наилучшие результаты обеспечивает комбинация интравагинальных средств с системными эстрогенами. Это позволяет быстро восстановить нормальную влагалищную флору, пролиферацию эпителия вагины, уретры, мочевого пузыря, секрецию слизи, эластичность тканей урогенитальных органов.
- Антибактериальные препараты. При выборе антибиотика следует учитывать чувствительность возбудителя. Обычно для лечения инволюционного цистита используют фторхинолоны, фосфомицины, производные пипемидиновой, налидиксовой кислот, 14-членные макролиды, нитрофураны, цефалоспорины, другие уроантисептики.
- Нестероидные противовоспалительные средства. НПВС в активной фазе цистита ингибируют секрецию медиаторов воспаления, уменьшая инфекционно-воспалительную реакцию. За счет повышения порога чувствительности рецепторов и воздействия медикаментов на мозговые ноцицептивные центры удается уменьшить болевой синдром.
- Препараты для улучшения микроциркуляции. Применение производных пурина и других периферических вазодилататоров позволяет улучшить тканевую перфузию, что способствует более быстрому восстановлению поврежденной слизистой оболочки. На фоне достаточной оксигенизации снижается риск развития фиброзно-склеротических процессов.
- Стимуляторы и блокаторы рецепторов детрузора. При сочетании цистита и дисфункции уровезикальных мышц с учетом типа расстройства назначают М-холинолитики, α1-адреномиметики, М- и Н-холиномиметики. Для коррекции гиперактивности детрузора могут использоваться ноотропы, селективные ингибиторы обратного захвата серотонина.
В качестве поддерживающего лечения рекомендуется пожизненно проводить заместительную гормонотерапию, постоянно корректируя вид препаратов, дозировку и способ ведения. Местные средства могут применяться постоянно. Для предупреждения гиперэстрогенных эффектов после купирования воспаления женщинам с сохраненной маткой, планирующим продолжать системную терапию, показана отмена эстрогенов и непрерывный монофазный режим приема эстроген-гестагенных препаратов.
В 5-6% случаев заболевание принимает стойкое рецидивирующее течение с постепенным сморщиванием органа и требует проведения хирургического вмешательства (аугментационной цистопластики, кишечной пластики мочевого пузыря).
Прогноз и профилактика
При ранней диагностике и назначении комплексной терапии выздоровление наступает у большинства пациенток. Нужно учитывать, что без использования гормональных препаратов прием антибиотиков обычно оказывает только временный эффект. Прогноз при климактерическом цистите благоприятный. Важное звено в профилактике цистита при климаксе — назначение заместительной гормональной терапии всем женщинам в менопаузе, что позволяет предотвратить атрофические изменения слизистой мочевыводящих путей. Также для предупреждения развития болезни необходимо следить за своевременностью опорожнения мочевого пузыря, избегать переохлаждений, соблюдать правила личной гигиены, исключить чрезмерно острую пищу из рациона.
Источник