Артефакт в мочевом пузыре
Содержание статьи
Ультразвуковое трехмерное изображение при диагностике рака мочевого пузыря в процессе его комплексного химиолучевого лечения

Журнал «SonoAce Ultrasound»
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Введение
Опухоли мочевого пузыря составляют до 4% всех опухолевых образований и по показателям смертности занимают 6 место среди других онкологических заболеваний [1,2]. В клинической практике чаще других встречаются эпителиальные опухоли мочевого пузыря, которые обычно представлены переходно-клеточной карциномой или плоскоклеточным раком, реже (в 1-2% случаев) — аденокарциномой. Различают высокодифференцированные поверхностные и низкодифференцированные инвазивные формы новообразований [3]. Клинические симптомы заболевания долгое время могут отсутствовать или выражаться в непостоянной дизурии. Наиболее ранним и самым частым осложнением опухоли мочевого пузыря является гематурия, которая в большинстве случаев становится первым признаком болезни [4,5].
На ранних стадиях заболевания традиционные рентгенологические методы исследования, в том числе цистография с двойным контрастированием в сочетании с введением газа в паравезикальную клетчатку, а также цистоскопия и современные неинвазивные методы лучевой диагностики — КТ, МРТ — не обладают достаточной специфичностью.
Известно, что приблизительно 30-50% больных поступают в стационары с распространенным опухолевым процессом.
После местного хирургического лечения рак мочевого пузыря имеет тенденцию к рецидивированию [6].
Трудность диагностики заключается в том, что многие папиллярные формы рака мочевого пузыря представлены множественными полиморфными эндофитными, узловатыми новообразованиями с отдельными сосочковыми фокусами, ворсинчатыми структурами, иногда имеющими сливной характер, или участками изъязвлений. При этом окончательный диагноз опухоли может быть установлен при биопсии [7,8].
Ведущее место в выявлении новообразований мочевого пузыря на современном этапе принадлежит ультразвуковым методам исследования. Большая клиническая значимость ультразвуковых методов обусловлена их высокой информативностью, безопасностью для пациента и относительной дешевизной исследования. Метод двухмерно-серошкальной эхографии позволяет визуализировать объемные образования, оценивать локализацию, размеры, состояние контуров, эхоструктуру и характер их взаимодействия с окружающими органами и сосудистыми структурами, а также изучать области регионарного метастазирования и одновременно оценивать состояние других органов брюшной полости и, что особенно важно, почек [9].
По данным некоторых авторов [5,10], УЗИ дает возможность установить диагноз опухоли мочевого пузыря у 70-82% больных. При этом, согласно данным Ли-Шен-Ли и соавт. [10], проведение КТ не дает существенной дополнительной информации о распространенности процесса.
Использование традиционного трансабдоминального многоплоскостного ультразвукового сканирования не всегда оказывается достаточно информативным для точного определения объема опухоли, степени инфильтрации стенки мочевого пузыря и определения стадии бластоматозного процесса. Наличие сгустков крови, детрита и солей в полости мочевого пузыря затрудняет ультразвуковую диагностику. Наибольшие трудности возникают при инфильтративных опухолях мочевого пузыря, располагающихся в области его шейки или в мочепузырном треугольнике. Лучшими диагностическими возможностями при поражениях этих отделов обладает трансректальное ультразвуковое сканирование [10].
Режим трехмерного изображения при ультразвуковых исследованиях — новое направление объективной визуализации. В его в основе лежит компьютерная обработка серии эхотомографических срезов с получением целенаправленной объемной реконструкции участка, части органа ткани или патологического очага. Достаточно удобной областью исследования для получения трехмерных изображений является полость малого таза, в частности, мочевой пузырь и прилегающие органы, в связи с естественными анатомическими особенностями и наличием соседствующих сред, резко отличающихся по своим акустическим свойствам.
Цель настоящего исследования — получение в реальном масштабе времени трехмерных ультразвуковых изображений мочевого пузыря при его опухолевых заболеваниях, а также оценка возможностей указанного метода в определении объема новообразования, характера поражения слизистой оболочки, степени инфильтративного роста опухоли.
Материалы и методы
Ультразвуковым методом с построением трехмерного изображения были в динамике обследованы 37 мужчин 37-74 лет (средний возраст — 57,4 года), получающих химиолучевое лечение по поводу рака мочевого пузыря различных стадий в клинике ЦНИРРИ МЗ РФ. Длительность заболевания от появления первых симптомов составляла от 6 мес до 1,5 лет. У всех обследованных в анамнезе отмечены макрогематурия и случаи острой задержки мочи. У 14 пациентов ранее была выполнена трансуретральная резекция мочевого пузыря. Все больные комплексно обследованы с обязательным патоморфологическим подтверждением диагноза. У большинства пациентов опухоль была представлена высокодифференцированными экзофитными узловатыми образованиями переходноклеточного и плоскоклеточного рака.
Трансабдоминальное ультразвуковое исследование выполнялось на цифровом ультразвуковом сканере SA-8800 MT фирмы MEDISON с использованием второй гармоники OHI™ (HD2) с установленной частотой датчика 3 или 3,5 МГц. В процессе исследования получали двухмерные изображения в режиме серой шкалы в трансверзальной и сагиттальной плоскостях с фиксацией срезов, на которых размеры опухолевых образований были наибольшими и расcчитывали объем опухоли по методу площадь — длина с учетом инвазии в стенку мочевого пузыря. При этом наилучшие результаты получали, когда мочевой пузырь не был чрезмерно наполнен. Необходимое количество жидкости в полости мочевого пузыря было в пределах 250-300 мл. Такое наполнение пузыря позволяло полностью помещать исследуемый орган в зону интереса при сканировании и уменьшало количество артефактов. Чтобы снизить возможность артефактов, связанных с движением больного, на время плавного ручного сканирования пациента просили задержать дыхание на 10-15 сек.
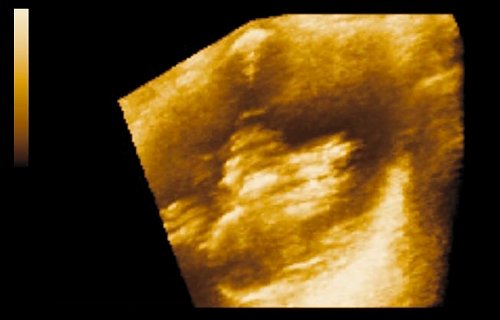
Объемную визуализацию в виде трехмерного изображения мочевого пузыря получали включением автоматической обработки, которая осуществлялась с учетом полутоновых градаций для каждого элемента трехмерного изображения вдоль соответствующей проекции выбранного направления движения сканирующего луча. В дальнейшем для улучшения качества трехмерного изображения использовались различные алгоритмы обработки и подбирались соответствующие режимы прозрачной, поверхностной, световой визуализации или их смешивание; для наилучшего выявления опухоли изменяли размер просматриваемого участка и пространственное его расположение. Использовалось цветное изображение в коричневых тонах, позволяющее получать больше информации об отдельных деталях бластоматозного процесса, в особенности о состоянии основания опухоли и степени поражения стенки мочевого пузыря (рис. 1). Использование опции позволяло сохранить трехмерное изображение в форме файла, а применение режима кинопамяти давало возможность просматривать трехмерное изображение под различными углами зрения в виде подвижного.
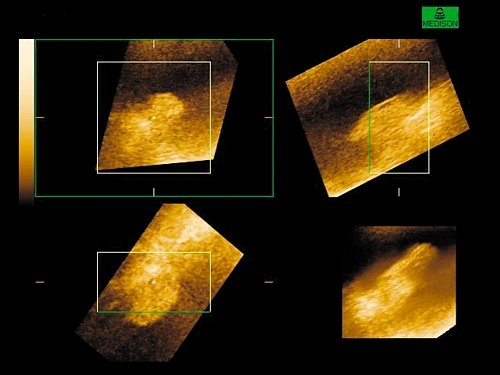
Рис. 1. Получение 3D изображения на основании реконструкции серии эхотомографических срезов новообразования мочевого пузыря в различных проекциях.
Результаты и обсуждение
В результате УЗ-исследования мочевого пузыря и сканирования подвздошных областей были определены объемы новообразований: до 10 см³ — у 1 пациента, от 10 до 50 см³ — у 21, от 50 до 100 см³ — у 16 пациентов. Инфильтрация стенки мочевого пузыря от подслизистого слоя до полного ее прорастания в той или иной степени наблюдалась у всех обследованных больных. При этом определялась отчетливая прямая зависимость между размером опухоли и распространением процесса на подслизистый и мышечный слои, а прорастание всех слоев стенки мочевого пузыря было выявлено у 14 из 16 пациентов с объемом опухоли более 50 см³.
Метастатическое поражение регионарных лимфатических узлов было выявлено у 6 больных, отдаленные метастазы — у 4. Таким образом, основную группу (27 пациентов) составили больные со II и III стадиями заболевания. У 10 пациентов диагностирован рак мочевого пузыря IV стадии.
На основании клинического, лучевого и лабораторного обследования с учетом анамнестических данных радикальное хирургическое лечение всем этим больным было противопоказано, поэтому проводилось комплексное химиолучевое лечение [11,12]. На первом этапе всем пациентам проводили дистанционное облучение области первичной опухоли. Суммарная очаговая доза составляла в среднем 60-66 Гр. Через 1 мес после окончания лучевой терапии проводилась регионарная внутриартериальная химиотерапия в сочетании с СВЧ гипертермией и селективной гипергликемией, которая по показаниям повторялась через 1-2 мес.
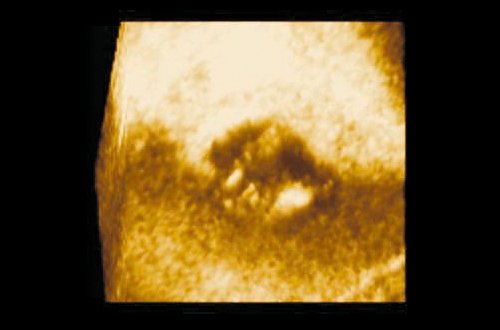
На всех этапах в процессе лечения больным выполнялось контрольное УЗИ мочевого пузыря с построением трехмерных изображений и целенаправленное изучение пораженной стенки мочевого пузыря. Данные ультразвукового исследования были определяющими в оценке эффективности проводимого лечения. Наименьший размер выявленного образования с применением трехмерной эхографии — опухоль в пределах слизистой оболочки диаметром 4 мм (рис. 2).
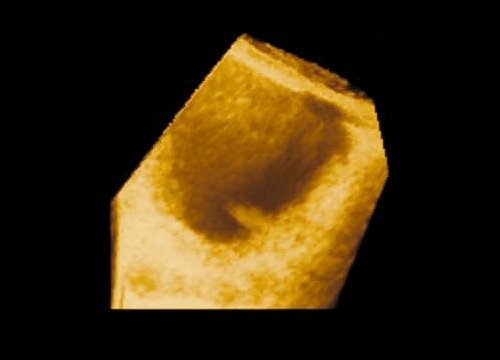
Рис. 2. Полип мочевого пузыря размером 4 мм (режим 3D).
Полный регресс рака мочевого пузыря с восстановлением структуры слизистой оболочки получен у 5 пациентов. В остальных случаях положительная динамика выражалась в уменьшении размеров опухоли (рис. 3 а-г).
Рис. 3. Динамика регресса рака мочевого пузыря.
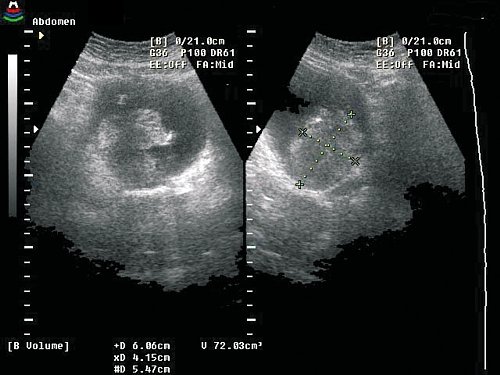
а) Массивная опухоль задней стенки мочевого пузыря. Объем опухоли — 72 см², двухмерное изображение.
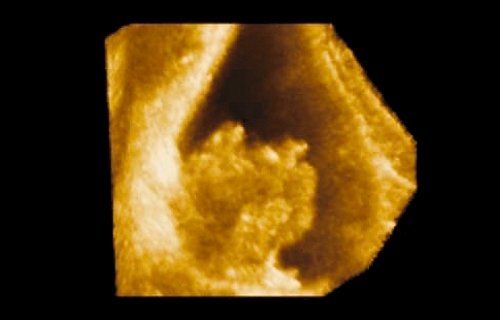
б) Трехмерное изображение опухоли после реконструкции.
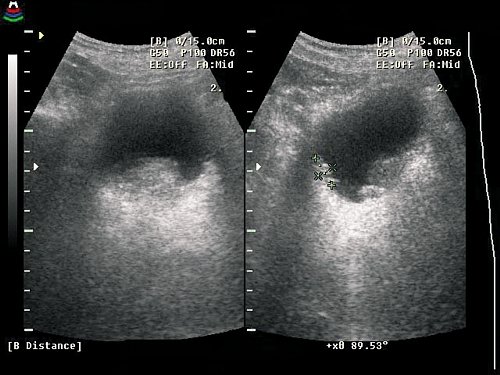
в) Значительное уменьшение объема опухоли после комплексного химиолучевого лечения.
г) Уменьшение объема опухоли наглядно визуализируется на трехмерном изображении.
Уменьшение опухоли на 80% определялось у 9, на 50% — у 21, на 30% — у 7 пациентов. Процесс фиброза в результате химиолучевого воздействия определялся в виде утолщения стенки мочевого пузыря, повышения ее эхогенности и однородности структуры. У всех больных после химиолучевого лечения отмечалось образование спаек в полости малого таза и уплотнение паравезикальной клетчатки (рис. 4 а-в).
Рис. 4. Рак мочевого пузыря.
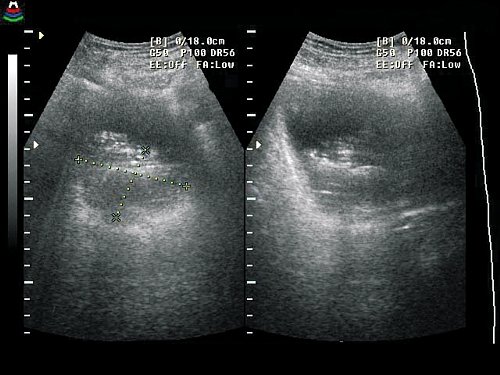
а) По задней стенке мочевого пузыря отчетливо определяется новообразование.
б) То же новообразование в трехмерном изображении.
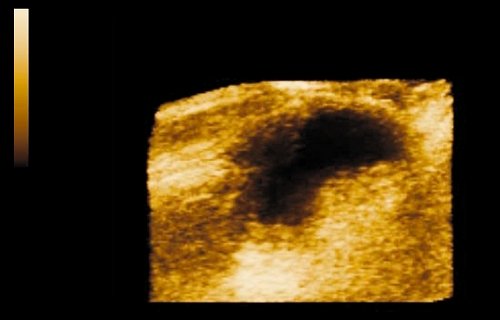
в) Через 4 мес после трансуретральной резекции мочевого пузыря и химиолучевого лечения. Признаки фиброза стенки мочевого пузыря и паравезикальной клетчатки.
Выводы
Таким образом, используемый ультразвуковой метод трехмерной реконструкции позволяет выявить опухоли мочевого пузыря на ранних стадиях заболевания и их возможные рецидивы, что является новым направлением в лучевой диагностике, обеспечивающим получение объективной информации о пространственном расположении, форме, виде и объеме патологического образования. Возможность оценить степень прорастания опухолью стенки мочевого пузыря и степень вовлечения в процесс околопузырной клетчатки, соседних органов и тканей позволяет судить о стадии заболевания. В результате использования программ последующей обработки изображений можно с большой точностью судить о степени злокачественности новообразований.
Метод трехмерной реконструкции изображения обеспечивает объективный и качественный контроль за результатами проводимых лечебных мероприятий, в том числе химиолучевой терапии.
Литература
- Гиссов В.И., Старинский В.В., Ременник Л.В. Злокачественные новообразования в Российской Федерации. — М., 1995. — С. 102117.
- Дятченко О.Т., Худолей В.В., Мабашова Н.Я. Злокачественные новообразования в общей системе состояния здоровья населения Российской Федерации // Вопр. онкологии, 1996. — N4. — С. 80-89.
- Карпенко В.С., Романенко А.М., Гойнберг М.И. Эпителиальные опухоли мочевого пузыря. — Здоровья: Киев, 1986.
- Аль-Шукри, Ткачук В.Н. Опухоли мочеполовых органов. — Питер: СПб., 2000. — 310 с.
- Ратобыльский Г.В. К вопросу о трудностях УЗ-диагностики при макрогематурии //SonoAce International, 2000. — Вып. 6. — С. 32-36.
- Wolf N. Prognostic factors in bladder carcinoma // Scand.urol.Nephrol., 1991, v. 138, p. 153-160.
- Карелин М.И. Эндоваскулярная хирургия при кровоточащем раке мочевого пузыря: Автореф. дисс. … канд. мед. наук. — СПб., 1992.
- Barents J.O., Jagez G.J., Vierren P.B.J. et al. Studing urinary bladder cancer after transurethral biopsy: value of fast dynamic contrast — enhanced MR imaging // Radiology, 1996, v. 201, N1, p. 185-193.
- Мухарлямов Н.М. Клиническая ультразвуковая диагностика: Руководство для врачей. — Медицина: М., 1987. — 328 с.
- Ли-Шен-Ли, Ли-Руи-Шен, Лиу Мин-Ху и др. Ультразвуковые признаки кист предстательной железы и перипростатических желез при исследовании трансректальным ультразвуковым датчиком высокого разрешения. //SonoAce International, 1998. — Вып. 2. — С. 27-33.
- Блохин Н.Н., Переводчикова Н.И. Химиотерапия опухолевых заболеваний. — Медицина: М., 1988. — 235с.
- Broodley K.E., Kurowska A., Dick R. et al. The role of embolization in palliative care //Palliat. Med., 1995, v. 9, N4, p. 331-335.

Журнал «SonoAce Ultrasound»
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Источник
Трансуретральная пункционная биопсия опухоли мочевого пузыря

УЗИ аппарат HM70A
Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Введение
По гистологическому строению опухоли мочевого пузыря принято разделять на эпителиальные и неэпителиальные. Эпителиальных опухолей большинство — до 98 % (90-96 % всех опухолей мочевого пузыря составляет рак). Доброкачественные неэпителиальные опухоли мочевого пузыря встречаются крайне редко и преимущественно представлены фибромами, фибромиомами, гемангиомами, лейомиомами, рабдомиомами, невриномами [5, 6, 7]. Как в отечественной, так и зарубежной литературе сообщения о подобных опухолях носят характер единичных наблюдений. Наиболее распространенная доброкачественная опухоль мочевого пузыря, фиброма, встречается лишь в 0,8 % наблюдений [4, 5].
Для доброкачественных неэпителиальных опухолей мочевого пузыря характерно бессимптомное течение, поэтому они, как правило, диагностируются случайно. Вместе с тем выявление опухоли мочевого пузыря требует ее морфологической верификации, что во многом определяет дальнейшую лечебную тактику.
Основным методом получения ткани опухоли для определения ее гистологического строения является трансуретральныя биопсия, которая выполняется с помощью щипчиков или двухлопастных ложечек [1, 2]. Зачастую материал для гистологического исследования получают непосредственно при трансуретральной резекции мочевого пузыря.
Важное значение для верификации диагноза и установления стадии заболевания при новообразованиях мочевого пузыря имеет возможность получения ткани опухоли не только из поверхностных, но и глубоких слоев новообразования, а также из ложа удаленной опухоли. В литературе мы не встретили данных о трансуретральной пункционной биопсии опухоли мочевого пузыря. По-видимому, это связано с редкостью неэпителиальных опухолей мочевого пузыря и сложностью выполнения подобной операции, обусловленной отсутствием длинной биопсийной иглы для цистоскопа с прямым рабочим каналом [3, 6, 7].
Клиническое наблюдение
Пациентка, 41 год, поступила в урологическую клинику ММА им. И.М. Сеченова с жалобами на периодически возникающую после мочеиспускания тупую боль в надлобковой области. При обследовании по месту жительства обнаружен внутренний эндометриоз, тогда же при ультразвуковом исследовании органов малого таза было выявлено объемное образование, локализованное по левой боковой стенке мочевого пузыря, 3,0 х 3,4 х 2,7 см.
При поступлении состояние удовлетворительное, АД — 120/80 мм рт. ст., живот мягкий, безболезненный во всех отделах. Симптом Пастернацкого отрицателен с обеих сторон. Мочеиспускание не нарушено. При бимануальном исследовании в левой паховой области пальпируется гладкое, малосмещаемое, безболезненное образование, туго-эластической консистенции, 2,5 х 2,0 см.
Анализы крови: эр. 4,6х1012/л, Hb 140 г/ л, л. 3,5х109/л; СОЭ 10 мм/ч, мочевина 0,9 мг %, креат. 1,0 мг/%, мочевая кислота 4,7 мг %, глюкоза 105 мг %. Анализ мочи: рН 5,0, лейкоциты и эритроциты единичные в поле зрения. Анализы крови и мочи без патологических изменений. Проба по Зимницкому: уд. вес 1011-1022 при объеме 1000 мл.
При УЗИ органов мочевой системы: почки обычных размеров, с четкими, ровными контурами, подвижны при дыхании. Дилатации чашечно-лоханочных систем нет. Патологических и гиперэхогенных образований в почках не выявлено. По левой боковой стенке мочевого пузыря определяется объемное образование, однородной эхоструктуры, с неровными контурами, 3,4 х 3,0 х 2,4 см (рис. 1). При фармакоультразвуковой полицистоскопии установлено, что стенки мочевого пузыря одинаково подвижны. При УЗИ гениталий: матка размерами 4,9 х 4,2 х 5,4 см, эндометрий — 0,6 см, миометрий неоднородной эхоструктуры. Яичники без особенностей.
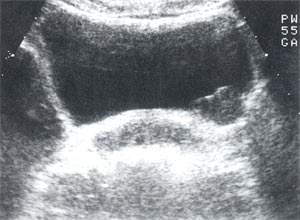
Рис. 1. Мочевой пузырь при первичном осмотре. Объемное образование по левой боковой стенке размерами 3,4×3,0 см.
На обзорном снимке органов мочевой системы деформаций костной системы нет, теней, подозрительных на конкремента, не обнаружено. На серии экскреторных урограмм выделение контрастного вещества почками своевременное, дилатации чашечно-лоханочных систем обеих почек не выявлено. Пассаж контрастного вещества по мочеточникам сохранен. На нисходящей цистограмме в левой половине мочевого пузыря определяется дефект наполнения овальной формы, 4,0 х 2,0 см, со всех сторон окруженный контрастным веществом (рис. 2).
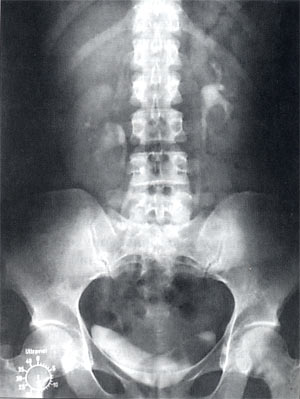
Рис. 2. Дефект наполнения овальной формы размерами 4,0 х 2,0 см по левой боковой стенке мочевого пузыря.
На полицистограмме подвижность стенок мочевого пузыря не нарушена. При компьютерной томографии органов малого таза: по заднелевой стенке мочевого пузыря определяется мягкотканное образование 3,0 х 2,3 х 2,5 см с четкими, бугристыми контурами. Паравезикальная клетчатка не изменена. Регионарные лимфоузлы не увеличены (рис. 3).
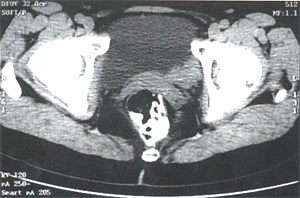
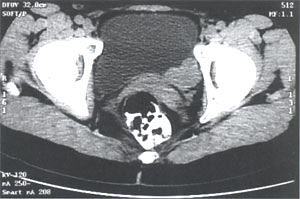
Рис. 3. Компьютерные томограммы малого таза без контрастирования. Опухоль по задней стенке мочевого пузыря.
При рентгенологическом исследовании легких, костей патологических изменений не выявлено.
При цистоскопии: слизистая бледно-розовая, устья мочеточников овальной формы, типично расположены, ритмично сокращаясь выбрасывают прозрачную мочу. На 1 см выше и латеральнее устья левого мочеточника расположено объемное образование на широком основании, с неровной гладкой поверхностью 4,0 х 2,0 см, слизистая над ним не изменена (рис. 4).
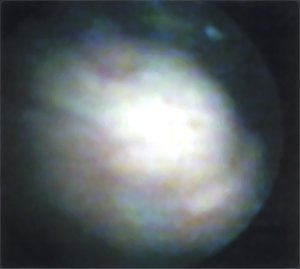
Рис. 4. Цистоскопическая картина. Опухоль мочевого пузыря.
По результатам проведенного обследования было высказано предположение о наличии доброкачественной опухоли мочевого пузыря.
Для определения дальнейшей лечебной тактики была предпринята цистоскопия под внутривенным наркозом, с трансуретральной пункционной биопсией выявленного новообразования мочевого пузыря.
После обработки наружных половых органов раствором йодопирона по уретре в мочевой пузырь проведен цистоскоп «Olympus» N 21 по Ch. Визуализирована опухоль и устья мочеточников. Параллельно тубусу цистоскопа в полость мочевого пузыря по уретре проведен катетер Нелатона N 10 по Ch с введенной в его просвет биопсийной иглой (US Biopsy Promex Adivision длиной 20 см, диаметром 1,2 мм). После визуализации иглы в мочевом пузыре катетер Нелатона смещен кнаружи и выполнена биопсия опухоли (рис. 5). Получен столбик белесой ткани 2,0 х 0,3 см. Аналогичная операция проведена для получения второго столбика ткани из основания опухоли. Осложнений во время манипуляций не было.
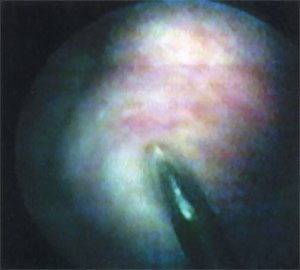
Рис. 5. Пункционная биопсия опухоли мочевого пузыря.
Послеоперационный период протекал гладко, без осложнений. По результатам гистологического исследования фрагменты соединительной и мышечной ткани без признаков атипии — фибромиома (рис. 6).
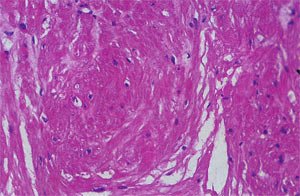
Рис. 6. Патогистологическая картина биотата опухоли мочевого пузыря (х 200, окраска гематоксилин эозином).
Учитывая доброкачественный характер опухоли, пациентка была выписана домой. В настоящее время находится под динамическим наблюдением, контрольные явки в клинику проводятся каждые 3 месяцев. При контрольном обследовании через 6 месяцев самочувствие пациентки удовлетворительное, жалоб не предъявляет, ультразвуковая картина мочевого пузыря аналогична наблюдаемой в октябре 2001 г. (рис. 7). При контрольной цистоскопии размеры опухоли не изменились, слизистая над ней без патологических изменений (рис. 8).
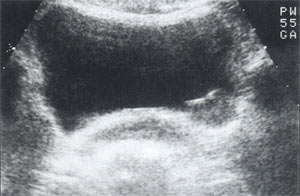
Рис. 7. Контрольная эхограмма мочевого пузыря через 6 мес.
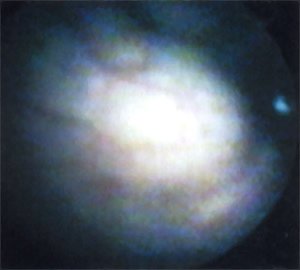
Рис. 8. Контрольная цистоскопическая картина через 6 мес.
Обсуждение
Приведенное наблюдение показывает, что выявленная опухоль оказалась доброкачественной, протекала бессимптомно и явилась случайной находкой. Использование описанной методики получения ткани в сочетании с морфологической верификацией новообразования позволило установить диагноз и определить тактику лечения.
Выводы
- Неэпителиальные, доброкачественные опухоли мочевого пузыря являются крайне редкими формами новообразований и, как правило, протекают бессимптомно.
- Ультразвуковое исследование, являясь первым методом обследования, дает важную информацию о локализации и размерах опухоли. При выявлении опухоли мочевого пузыря по данным УЗИ для уточнения стадии процесса целесообразно дополнить обследование компьютерной или магнитно-резонансной томографией.
- Опухоли мочевого пузыря требуют обязательной морфологической верификации. Одним из вариантов получения ткани опухоли из ее глубоких отделов является трансуретральная пункционная биопсия.
Литература
- Клиническое руководство по ультразвуковой диагностике. М.: Видар, 1996.
- Цыб А.Ф. Гришин Т.Н. Ультразвуковая томография и прицельная биопсия в диагностике опухолей малого таза. М.: Набур, 1994.
- Spahn M, Portillo FJ, Grobholz R, Junemann KP, Alken P. Fibromyxoid pseudosarcoma of the urinary bladder. Case report and review of the literature of a rare disease // Urologe, 2001 Jul; 40 (4): 315-8.
- Koizumi S., Inoue H., Wakabayashi Y., Konishi T., Okada Y., Tomoyoshi T. Fibroma of the bladder associated with a large diverticulum: a case report. Hinyokika Kiyo. 1995 Jan; 41 (1): 65-7.
- Martinez F., Cabezudo I., SoriaJS., Ardanz A., Franco R, Virto], Otero G. Bladder fibroma. Report of a case.//Actas Urol Esp. 1993, Sep; 17 (8): 537-40.
- Mincione GP., Gasbarre M., Paglierani M., Beneforli P., Lazzeri M. Pseudosarcoma of the urinary bladder// Pathologica, 1995 Oct; 87 (5): 554-8.
- Ortiz Gamiz A., Poyato Galan JM., Sanchez Sanchez E., Moyano Calvo JL., Arribas Gonzalez JM., Alvarez-Ossorio Fernandez JL., Molina Carranza А., Сastineiras Fernandez J. Bladder leiomyoma: diagnosis by imaging // Arch Esp Urol. 2002, Jan-Feb;55 (1): 79-81.

УЗИ аппарат HM70A
Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Источник