Анализ опухоли мочевого пузыря
Содержание статьи
Симптомы и диагностика рака мочевого пузыря
Диагностика рака мочевого пузыря
[1], [2], [3], [4], [5], [6], [7], [8]
Клиническая диагностика рака мочевого пузыря
На поздних стадиях заболевания можно выявить признаки местного распространения и метастазирования опухоли: гепатомегалию, пальпируемый над ключицей лимфатический узел, отёк нижних конечностей при метастазировании в тазовые лимфатические узлы. У больных с большой и/или инвазивной опухолью можно выявить пальпируемое образование при бимануальной (ректально или вагинально) пальпации в условиях анестезии. При этом неподвижность (фиксированность) опухоли свидетельствует о поздней стадии заболевания (Т4).
[9], [10]
Лабораторная диагностика рака мочевого пузыря
Рутинными исследованиями, как правило, выявляют гематурию, которая может сопровождаться пиурией (при наличии инфекции мочевыводящих путей). Анемия — признак хронической потери крови, однако она может возникать в результате метастатического поражения костного мозга. При окклюзии мочеточников опухолью или тазовыми лимфатическими метастазами возникает азотемия.
Цитологическое исследование мочи
Важным лабораторным методом как первичной диагностики рака мочевого пузыря, так и контроля результатов лечения считают цитологическое исследование мочи.
Для этого исследуют мочу в условиях хорошей гидратации больного, либо 0,9% раствором натрия хлорида, которым предварительно осуществляют тщательную ирригацию мочевого пузыря при помощи цистоскопа или уретрального катетера.
Эффективность цитологической диагностики рака мочевого пузыря зависит от методологии исследования, степени дифференциации клеток и стадии заболевания. Выявляемость низкодифференцированных инвазивных опухолей мочевого пузыря и CIS цитологическим методом весьма высока (чувствительность составляет более 50%, специфичность — 93-100%), однако высокодифференцированные неинвазивные опухоли с помощью этого метода не выявляют. Следует учитывать, что положительный результат цитологического исследования не позволяет осуществлять топическую диагностику уротелиальной опухоли (чашечки, лоханка, мочеточник, мочевой пузырь, мочеиспускательный канал).
Попытки заместить цитологическую диагностику исследованием маркёров рака мочевого пузыря в моче (антиген рака мочевого пузыря, ядерный матричный протеин 22. Продукты деградации фибрина и др.) пока не дали оснований для рекомендации их широкого применения.
[11], [12], [13], [14], [15], [16], [17]
Инструментальная диагностика рака мочевого пузыря
Экскреторная урография позволяет выявить по дефекту наполнения опухоли мочевого пузыря, чашечек, лоханки, мочеточника, а также наличие гидронефроза. Необходимость рутинного выполнения внутривенной урографии при раке мочевого пузыря сомнительна, так как сочетанное поражение мочевого пузыря и верхних мочевыводящих путей возникает редко.
Ультрасонография — наиболее широко используемый, безопасный (отсутствие необходимости использования контрастных веществ с риском аллергических реакций) и высокоэффективный метод выявления новообразований мочевого пузыря. В сочетании с обзорным рентгеновским снимком почек и мочевого пузыря ультрасонография не уступает внутривенной урографии при диагностике причин гематурии.
Компьютерную томографию можно применять для оценки степени инвазии опухоли, однако при воспалительных процессах в паравезикальной ткани, часто возникающих после ТУР мочевого пузыря. Высока вероятность гипердиагностики, поэтому результаты стадирования по данным оперативного лечения и морфологического исследования соответствуют результатам КТ лишь в 65-80% случаев. Возможности КТ при выявлении метастазов в лимфатические узлы ограничены (чувствительность около 40%).
Исходя из вышеизложенного, основная цель КТ при раке мочевого пузыря — выявление поражённых лимфатических узлов больших размеров и метастазов в печени.
Сцинтиграфия скелета показана лишь при болях в костях. Повышение концентрации щелочной фосфатазы в сыворотке крови не рассматривают признаком метастатического поражения костей.
Цистоскопия и ТУР мочевого пузыря с последующим морфологическим исследованием резецированного (или биопсийного) материала — наиболее важные методы диагностики и первичного стадирования (неинвазивная или инвазивная опухоль) рака мочевого пузыря.
- Цистоскопию выполняют в амбулаторных условиях при местном обезболивании (в мочеиспускательный канал вводят анестезирующие растворы или гели с экспозицией 5 мин) с помощью гибкого или ригидного цистоскопа.
- Поверхностные высокодифференцированные опухоли могут быть как единичными, так и множественными. Они имеют типичное ворсинчатое строение. Их размер, как правило, не превышает 3 см.
- Низкодифференцированные инвазивные опухоли обычно больше и имеют более гладкую поверхность.
- CIS имеет вид эритемы с шероховатой поверхностью, при цистоскопии её можно не выявить.
- Если опухоль мочевого пузыря выявили или заподозрили другими методами исследования (ультрасонография или цитологическое исследование мочи), то проведение цистоскопии показано в условиях перидурального или общего обезболивания одновременно с ТУР мочевого пузыря.
- Цель трансуретральной резекции мочевого пузыря (и последующего морфологического исследования материала) верификация типа и степени дифференциации опухоли, определение инвазии в мышечный слой стенки мочевого пузыря, выявление CIS, а при поверхностных опухолях (стадии Та, Т1) — радикальное их удаление.
- При трансуретральной резекции мочевого пузыря больного располагают в литотомической позиции. Проводят тщательное бимануальное исследование и определяют наличие, размеры. позицию и подвижность пальпируемого образования. Выполняют уретроцистоскопию с использованием оптики, позволяющей полноценно осмотреть мочеиспускательный канал и мочевой пузырь (30°, 70°). Затем в мочевой пузырь вводят резектоскоп с оптикой 30° и видимые опухоли удаляют электрохирургическим путём. В подозрительных на CIS участках выполняют холодную биопсию при помощи биопсийных щипцов с последующей коагуляцией этих участков. При поверхностных опухолях множественную биопсию выполняют только при положительных результатах цитологического исследования мочи.
- Маленькие опухоли можно удалять одним срезом (битом), и в этом случае удалённый кусочек содержит как саму опухоль, так и подлежащую стенку мочевого пузыря. Большие опухоли удаляют фракционно (сначала саму опухоль, затем основание опухоли). При этом глубина резекции обязательно должна достигать мышечной ткани, в противном случае выполнить морфологическое стадирование заболевания (Та, Tl, T2) невозможно. При опухолях больших размеров дополнительно резецируют слизистую оболочку мочевого пузыря вокруг основания опухоли, где нередко выявляют CIS.
- Операционный материал для морфологического исследования направляют в раздельных контейнерах (опухоль, основание опухоли, слизистая оболочка мочевого пузыря вокруг опухоли, селективная биопсия, множественная биопсия).
- Если опухоль располагается в шейке мочевого пузыря или в области треугольника Льето, а также при подозрении на CIS, при положительном цитологическом исследовании мочи необходимо выполнять биопсию предстательного отдела мочеиспускательного канала. Режим коагуляции следует использовать только с целью гемостаза для предупреждения деструкции тканей, затрудняющей точное морфологическое исследование.
- По завершению трансуретральной резекции мочевого пузыря выполняют повторную бимануальную пальпацию. Наличие пальпируемого образования свидетельствует о поздних стадиях заболевания (Т3а и более).
- В ряде случаев (неполноценное удаление опухоли, множественные опухоли и/или опухоли больших размеров, отсутствие мышечной ткани в операционном материале по результатам морфологического исследования) показана повторная ТУР. Она показана также на ранних стадиях (Та, Т1) в случае низкодифференцированного строения опухоли.
- Повторная ТУР важна для точного морфологического стадирования болезни, а при поверхностных опухолях она ведёт к уменьшению частоты рецидивов и улучшает прогноз заболевания. Единого мнения о сроках повторной ТУР нет, но большинство урологов выполняют её через 2-6 нед после первой операции.
Алгоритм диагностики новообразований мочевого пузыря
- Физикальное обследование (бимануальная ректально/вагинально-надлобковая пальпация).
- Ультрасонография почек и мочевого пузыря и/или внутривенная урография.
- Цистоскопия с описанием расположения, размеров, вида опухоли (графическая диаграмма мочевого пузыря).
- Анализ мочи.
- Цитологическое исследование мочи.
- ТУР мочевого пузыря, которую дополняют:
- биопсией основания опухоли, включающей мышечную ткань стенки мочевого пузыря;
- множественной биопсией при больших или непапиллярных опухолях и при положительных результатах цитологического исследования мочи;
- биопсия предстательного отдела мочеиспускательного канала при подозрении или наличии CIN. а также при опухолях, расположенных в шейке мочевого пузыря и треугольнике Льето.
[18], [19], [20], [21], [22], [23], [24]
Дополнительные обследования больных при инвазивных опухолях мочевого пузыря
- Рентгенография грудной клетки.
- КТ брюшной полости и таза.
- Ультрасонография печени.
- Сцинтиграфия скелета при подозрении на метастазы в костях.
[25], [26], [27], [28]
Дифференциальная диагностика рака мочевого пузыря
Дифференциальная диагностика рака мочевого пузыря предполагает исключение возможного прорастания опухоли из соседних органов (рак шейки матки, простаты, прямой кишки), что обычно не представляет трудности в связи с запущенностью основного заболевания и возможностью морфологической верификации заболевания.
Дифференциальную диагностику переходноклеточного рака мочевого пузыря с другими гистологическими типами новообразований метастатического, эпителиального или неэпителиального происхождения; осуществляют согласно общепринятому алгоритму диагностики, включающему морфологическое исследование удалённого при ТУР или биопсии материала, что помогает определить дальнейшую лечебную тактику. Исключение составляет относительно редко встречающаяся феохромоцитома мочевого пузыря (1% всех новообразовании мочевого пузыря, 1% всех феохромоцитом), при которой всегда возникает типичная клиническая картина (эпизоды повышения артериального давления, связанные с актом мочеиспускания), а ТУР противопоказана в связи с опасностью остановки сердца из-за массивного выброса катехоламинов.
[29], [30], [31], [32], [33], [34], [35]
Показания к консультации другими специалистами
Диагностика рака мочевого пузыря связана с тесным сотрудничеством с рентгенологами, специалистами по ультрасонографии и, что наиболее важно, с морфологами. Участие других специалистов (онкологов, химиотерапевтов, лучевых терапевтов) необходимо при планировании дальнейшего лечения больных.
Примеры формулировки диагноза
- Уротелиальный (переходно-клеточный) высокодифференцированный рак мочевого пузыря. Стадия заболевания TaNxMx.
- Уротелиальный (переходно-клеточный) низкодифференцированный рак мочевого пузыря. Стадия заболевания T3bNlMl.
- Плоскоклеточный рак мочевого пузыря. Стадия заболевания T2bN2M0.
Термин «уротелиальный» рекомендован ВОЗ (2004), однако он не нашёл широкого применения, так как некоторые другие формы рака мочевого пузыря также исходят из уротелия (например, плоскоклеточный рак), и до настоящего времени более часто используют термин «переходно-клеточный рак». В то же время, замена трёх степеней градации атипии (G1, G2″ G3) на двухстепенную (высокодифференцированный, низкодифференцированный) получила всеобщее признание.
[36], [37], [38], [39], [40], [41], [42], [43], [44], [45]
Источник
Рак мочевого пузыря
Рак мочевого пузыря — это злокачественная опухоль слизистой оболочки или стенки мочевого пузыря. Проявлениями патологии служат гематурия, дизурия, боли над лобком. Диагностика требует проведения цитологического исследования мочи, ТУР-биопсии, цистографии, УЗИ мочевого пузыря, томографии. Программа лечения заболевания может включать хирургический подход (ТУР мочевого пузыря, цистэктомию, лазерную en-bloc резекцию) или консервативную тактику (системную химиотерапию, лучевую терапию). С целью профилактики рецидивов используется внутрипузырная химиотерапия и БЦЖ-терапия.
Общие сведения
Рак мочевого пузыря встречается в 70% случаев всех новообразований мочевыводящих органов, с которыми сталкиваются специалисты в сфере клинической онкоурологии. В структуре общей онкопатологии доля неоплазий данного органа составляет 2-4%. Среди злокачественных опухолей различных локализаций по частоте развития рак мочевого пузыря занимает 11-е место у женщин и 5-е у мужчин. Патология чаще встречается у жителей индустриально развитых стран; возраст заболевших преимущественно старше 65-70 лет.
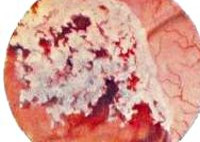
Рак мочевого пузыря
Причины
Общепризнанной гипотезы в отношении этиологии рака мочевого пузыря не существует. Однако известны отдельные факторы риска, которые в значительной степени способствуют развитию злокачественной опухоли:
- Редкое мочеиспускание. Ряд исследований указывает на повышенную вероятность возникновения неоплазии при длительном стазе мочи в мочевом пузыре. Различные метаболиты, содержащиеся в моче в высоких концентрациях, обладают опухолегенным действием и вызывают злокачественную трансформацию уротелия.
- Заболевания мочеполовой сферы. Длительной задержке мочи в мочевом пузыре может способствовать различная урогенитальная патология: простатит, аденома и рак простаты, дивертикулы мочевого пузыря, уролитиаз, хронический цистит, стриктуры уретры и др.
- Инфекции. Вопрос о роли папилломавирусной инфекции в этиологии новообразования остается дискуссионным. Паразитарная инфекция — мочеполовой шистосомоз в значительной мере способствует канцерогенезу.
- Профвредности. Доказана корреляция между частотой случаев рака мочевого пузыря и профессиональными вредностями, в частности, длительным контактом с ароматическими аминами, фенолами, фталатами, противоопухолевыми препаратами. В группе находятся риска водители, маляры, дизайнеры, художники, работники кожевенной, текстильной, химической, лакокрасочной, нефтеперерабатывающей промышленности, медработники.
- Прочие канцерогены. Высоким канцерогенным потенциалом обладает курение табака: курильщики страдают от оухолей мочевого пузыря в 2-3 раза чаще, чем некурящие. Неблагоприятное воздействие на уротелий оказывает употребление хлорированной питьевой воды, увеличивающее вероятность возникновения новообразований в 1,6-1,8 раз.
- Наследственность. В некоторых случаях неоплазия может быть детерминирована генетически и связана с семейной предрасположенностью.
Классификация
Рак мочевого пузыря различается по гистологическому типу, степени дифференцировки клеток, характеру роста, склонности к метастазированию. Учет этих характеристик чрезвычайно важен при планировании лечебной тактики. По морфологическим признакам наиболее часто встречаются переходно-клеточные (80-90%) и плоскоклеточные опухоли (3%), аденокарцинома (3%), папиллома (1%), саркома (3%). По степени анаплазии клеточных элементов различают низко-, умеренно- и высокодифференцированные неоплазии.
Практическое значение имеет степень вовлеченности в опухолевый процесс различных слоев стенки органа, в связи с чем говорят о поверхностном раке низкой стадии или высокостадийном инвазивном раке. Новообразование может иметь папиллярный, инфильтративный, плоский, узелковый, внутриэпителиальный, смешанный характер роста. Согласно международной системе ТNМ различают следующие стадии неоплазии:
- Та — неинвазивная папиллярная карцинома
- Tis — плоская карцинома in situ
- Т1 — опухолевая инвазия затрагивает субэпителиальную ткань
- Т2 — рак распространяется на мышечный слой (Т2а — поверхностный, Т2b — глубокий)
- Т3 — в процесс вовлекается паравезикальная клетчатка
- Т4 — инвазия затрагивает прилежащие органы (влагалище, матку, предстательную железу, брюшную стенку)
- N1-3 — выявляется метастазирование в одном (N1) или многих (N2) регионарных лимфоузлах либо в общих подвздошных лимфатических узлах (N3).
- М1 — обнаруживается метастазирование в отдаленные органы
Симптомы
Ранним проявлением рака мочевого пузыря служит выделение крови с мочой — микрогематурия или макрогематурия. Незначительная гематурия приводит к окрашиванию мочи в розоватый цвет, может быть эпизодической и не повторяться длительное время. В других случаях сразу же развивается тотальная гематурия: при этом моча становится кровавого цвета, могут выделяться сгустки крови. Длительная или массивная гематурия иногда вызывает развитие тампонады мочевого пузыря и острой задержки мочи, происходит прогрессирующее снижение гемоглобина и анемизация пациента.
По мере разрастания опухоли больных начинают беспокоить дизурические симптомы и боли. Мочеиспускание, как правило, становится болезненным и учащенным, с императивными позывами, иногда — затрудненным. Отмечаются боли в области лона, в паху, в крестце. Вначале болевые ощущения возникают только на фоне наполненного мочевого пузыря, затем, при прорастании мышечной стенки и прилежащих органов, становятся постоянными.
Многие симптомы рака мочевого пузыря не являются специфичными и могут встречаться при других урологических заболеваниях: цистите, простатите, мочекаменной болезни, туберкулезе, аденоме простаты, склерозе шейки мочевого пузыря и т. д. Поэтому зачастую пациенты на ранних стадиях длительно и неэффективно лечатся консервативно. В свою очередь, это затягивает своевременную диагностику и начало лечения, ухудшая прогноз.
Осложнения
Сдавление устья мочеточника вызывает нарушение оттока мочи из соответствующей почки. Развивается гидронефроз, острый болевой приступ по типу почечной колики. При сдавливании обоих устьев нарастает почечная недостаточность, которая может закончиться уремией. Некоторые виды рака с инфильтрирующим ростом склонны к распаду и изъязвлению пузырной стенки. На этом фоне легко возникают мочевые инфекции (цистит, пиелонефрит), моча приобретает гнойный характер и зловонный запах. Прорастание неоплазии в прямую кишку или во влагалище приводит к образованию пузырно-прямокишечных и пузырно-влагалищных свищей, сопровождающихся соответствующей симптоматикой.
Диагностика
Для выявления рака и определения стадии онкопроцесса требуется проведение комплексного клинико-лабораторного и инструментального обследования. Стандарт лабораторной диагностики включает проведение общего анализа мочи для определения гематурии, цитологического исследования осадка для обнаружения атипичных клеток, бактериологического посева мочи для исключения инфекции, теста на специфический антиген ВТА. Исследование крови обычно подтверждает анемию различной степени, указывающую на кровотечение.
- УЗИ мочевого пузыря. Выявляет опухолевые образования диаметром более 0,5 см, расположенные преимущественно в области боковых пузырных стенок. Для обнаружения неоплазии в зоне шейки наиболее информативно трансректальное сканирование. Иногда используется трансуретральная эндолюминальная эхография, проводимая с помощью датчика, введенного в полость мочевого пузыря.
- Томографическая диагностика. Наиболее ценные и информативные методы — КТ и МРТ мочевого пузыря. Позволяют оценить глубину распространения опухолевого процесса, выявить опухоли незначительных размеров, которые не доступны эхографической визуализации.
- Эндоскопия мочевого пузыря. Обязательным визуализирующим методом диагностики служит цистоскопия, при которой производится уточнение локализации, размеров, внешнего вида опухоли, состояния устьев мочеточников. Эндоскопическое исследование может дополняться биопсией, позволяющей провести морфологическую верификацию новообразования.
- Рентгенодиагностика. Из методов лучевой диагностики при раке мочевого пузыря проводится цистография, выявляющие дефект наполнения и деформацию контуров пузырной стенки и позволяющие судить о характере роста опухоли. Тазовую венографию и лимфангиоаденографию проводят для выявления вовлеченности тазовых вен и лимфатического аппарата.
Для выявления местных и отдаленных метастазов рака мочевого пузыря прибегают к проведению УЗИ органов брюшной полости, рентгенографии грудной клетки, УЗИ малого таза, сцинтиграфии костей скелета.

МРТ таза (Т1 и DWI). Опухоль стенки мочевого пузыря справа, с ограничением диффузии
Лечение рака мочевого пузыря
Радикальное лечение может быть выполнено только хирургическими способами. При этом способ и вид операции коррелирует со стадией онкопроцесса. Виды оперативных вмешательств при раке мочевого пузыря:
- ТУР мочевого пузыря. При мышечно неинвазивном раке выполняется эндоскопическая операция — трансуретральная резекция стенки мочевого пузыря с опухолью. В ходе ТУР опухоль удаляется с помощью резектоскопа через мочеиспускательный канал.
- Лазерная en-bloc резекция. Наиболее современный метод — лазерная тулиевая en-bloc резекция. Данный метод позволяет убрать опухоль единым блоком вместе с мышечным слоем, что очень важно при гистологическом исследовании для оценки степени инвазии.
- Цистэктомия. К резекции мочевого пузыря (открытой, лапароскопической, робот-ассистированной) в последние годы прибегают все реже ввиду высокого процента рецидивов, осложнений и низкой выживаемости. В большинстве случаев при инвазивном раке мочевого пузыря показана радикальная цистэктомия. При проведении данной операции мочевой пузырь удаляют единым блоком с предстательной железой и семенными пузырьками у мужчин; придатками и маткой у женщин. Одновременно производится удаление части или всей уретры, тазовых лимфоузлов.
Для замещения удаленного органа используются следующие способы:
- имплантация мочеточников в кожу — уретерокутанеостомия
- отведение мочи в сигмовидную кишку — способ деривации мочи по Брикеру
- формирование кишечного резервуара по Штудеру (ортотопического мочевого пузыря) из тканей тонкой кишки, желудка, толстой кишки. Радикальная цистэктомия с кишечной пластикой является оптимальной, поскольку позволяет сохранить возможность удержания мочи и мочеиспускания.
Хирургическое лечение может дополняться дистанционной или контактной лучевой терапией, системной или внутрипузырной иммунотерапией.
Прогноз и профилактика
При неинвазивном раке показатель 5-летней выживаемости составляет около 85%. Гораздо менее благоприятен прогноз для инвазивно растущих и рецидивирующих опухолей, а также рака мочевого пузыря, дающего отдаленные метастазы. Снизить вероятность развития опухоли поможет отказ от курения, исключение профессиональных вредностей, употребление очищенной питьевой воды, ликвидация уростаза. Необходимо проведение профилактического УЗИ, исследования мочи, своевременного обследования и лечения у врача-уролога при симптомах дисфункции мочевых путей.
Источник